ग्रसनी और स्वरयंत्र की तीव्र सूजन संबंधी बीमारियां
ग्रसनी की तीव्र सूजन नासोफरीनक्स की तीव्र सूजनप्रति रेखा।मरीजों की मुख्य शिकायतें हैं असहजतानासॉफिरिन्क्स में - जलन, झुनझुनी, सूखापन, अक्सर श्लेष्म स्राव का संचय; सिरदर्द पश्चकपाल क्षेत्र में स्थानीयकृत। बच्चों को अक्सर सांस लेने में दिक्कत होती है और नाक से आवाज आने लगती है। मुंह के क्षेत्र में प्रक्रिया के प्रमुख स्थानीयकरण के साथ श्रवण ट्यूबकान में दर्द होता है, ध्वनि चालन के प्रकार से सुनवाई हानि होती है। वयस्कों में, यह रोग सामान्य स्थिति में तेज गिरावट के बिना होता है, और बच्चों में तापमान प्रतिक्रिया महत्वपूर्ण होती है, विशेष रूप से, ऐसे मामलों में जहां सूजन स्वरयंत्र और श्वासनली में फैलती है। बढ़े हुए और दर्दनाक ग्रीवा और पश्चकपाल लिम्फ नोड्स। क्रमानुसार रोग का निदानडिप्थीरिया नासॉफिरिन्जाइटिस के साथ किया जाना चाहिए (डिप्थीरिया के साथ, गंदे ग्रे छापे आमतौर पर देखे जाते हैं; नासॉफिरिन्क्स से एक स्मीयर की जांच आमतौर पर आपको डिप्थीरिया घाव की प्रकृति को स्पष्ट रूप से स्थापित करने की अनुमति देती है); एक जन्मजात सिफिलिटिक और गोनोकोकल प्रक्रिया के साथ (यहां अन्य लक्षण सामने आते हैं - गोनोरियाल नेत्रश्लेष्मलाशोथ, लस के साथ - हेपेटोसप्लेनोमेगाली, त्वचा की विशेषता परिवर्तन); स्फेनोइड साइनस के रोगों और एथमॉइड भूलभुलैया की कोशिकाओं के साथ (यहां, एक्स-रे परीक्षा सही निदान स्थापित करने में मदद करती है)। इलाज।नाक के प्रत्येक आधे हिस्से में 2% (बच्चों के लिए) और 5% (वयस्कों के लिए) प्रोटारगोल या कॉलरगोल के घोल में दिन में 3 बार संक्रमण किया जाता है; गंभीर सूजन के साथ, सिल्वर नाइट्रेट का 0.25% घोल नाक गुहा में डाला जाता है, और फिर वैसोकॉन्स्ट्रिक्टर ड्रॉप्स। सामान्य विरोधी भड़काऊ और जीवाणुरोधी उपचार करना केवल एक स्पष्ट तापमान प्रतिक्रिया और जटिलताओं के विकास के साथ उचित है। मल्टीविटामिन, फिजियोथेरेपी की नियुक्ति - पैरों के तलवों पर क्वार्ट्ज, नाक क्षेत्र पर यूएचएफ दिखाया गया है।
ऑरोफरीनक्स की तीव्र सूजन (ग्रसनीशोथ) क्लिनिक. तीव्र ग्रसनीशोथ में, अक्सर रोगी गले में सूखापन, खराश और खराश की शिकायत करते हैं। निगलते समय दर्द कान तक जा सकता है। ग्रसनीशोथ के साथ, ऑरोफरीनक्स के श्लेष्म झिल्ली की हाइपरमिया और सूजन, ग्रसनी के पीछे स्थित लिम्फोइड कणिकाओं की वृद्धि और उज्ज्वल हाइपरमिया निर्धारित की जाती है। तीव्र ग्रसनीशोथ के गंभीर रूप क्षेत्रीय लिम्फ नोड्स में वृद्धि के साथ होते हैं, बच्चों में, कुछ मामलों में, एक तापमान प्रतिक्रिया। यह प्रक्रिया ऊपर की ओर (नासॉफरीनक्स, श्रवण नलियों के मुंह सहित) और नीचे की ओर (स्वरयंत्र और श्वासनली के श्लेष्म झिल्ली पर) दोनों में फैल सकती है। जीर्ण रूपों में संक्रमण आमतौर पर एक रोगजनक कारक (व्यावसायिक खतरा, पुरानी दैहिक विकृति) के निरंतर जोखिम के कारण होता है। क्रमानुसार रोग का निदानबच्चों में, यह सूजाक ग्रसनीशोथ, सिफिलिटिक घावों के साथ किया जाता है। वयस्कों में, ग्रसनीशोथ (इसकी गैर-संक्रामक उत्पत्ति के मामले में) को पुरानी दैहिक विकृति की अभिव्यक्ति के रूप में माना जाना चाहिए, मुख्य रूप से जठरांत्र संबंधी मार्ग का एक रोग (चूंकि ग्रसनी एक प्रकार का "दर्पण" है जो समस्याओं को दर्शाता है नीचे स्थित अंगों में)। इलाजचिड़चिड़े भोजन के बहिष्करण में शामिल हैं, गर्म क्षारीय और जीवाणुरोधी समाधानों के साँस लेना और स्प्रे का उपयोग, शरीर की एक सामान्य प्रतिक्रिया के साथ, पेरासिटामोल की नियुक्ति का संकेत दिया जाता है, साथ ही साथ विटामिन सी से भरपूर तरल पदार्थ पीना। गंभीर के साथ एडिमा, एंटीहिस्टामाइन की नियुक्ति का संकेत दिया गया है।
एनजाइना
चिकित्सकों के बीच, एनजाइना के सभी उपलब्ध रूपों को वल्गर (बैल) और एटिपिकल में विभाजित करने की प्रथा है।
वल्गर (केले) टॉन्सिलिटिस वल्गर (बैनल) टॉन्सिलिटिस मुख्य रूप से ग्रसनीशोथ संकेतों द्वारा पहचाना जाता है। एनजाइना वल्गरिस के लिए, चार सामान्य लक्षण हैं: 1) शरीर के सामान्य नशा के गंभीर लक्षण; 2) तालु टॉन्सिल में पैथोलॉजिकल परिवर्तन; 3) प्रक्रिया की अवधि 7 दिनों से अधिक नहीं है; 4) एटियलजि में प्राथमिक कारक के रूप में जीवाणु या वायरल संक्रमण। कई रूप हैं: प्रतिश्यायी एनजाइनातीव्र रूप से शुरू होता है, निगलने पर जलन, पसीना, हल्का दर्द होता है। जांच करने पर, टॉन्सिल के ऊतक के फैलाना हाइपरमिया, तालु के मेहराब के किनारों का पता चलता है, टॉन्सिल आकार में बढ़े हुए होते हैं, कभी-कभी म्यूकोप्यूरुलेंट एक्सयूडेट की एक फिल्म के साथ कवर किया जाता है। जीभ सूखी, पंक्तिबद्ध। क्षेत्रीय लिम्फ नोड्स मध्यम रूप से बढ़े हुए हैं। कूपिक एनजाइनाआमतौर पर तीव्रता से शुरू होता है - शरीर के तापमान में 38-39 0 सी तक की वृद्धि के साथ, गले में तेज दर्द, निगलने से तेज, नशा के सामान्य लक्षण अधिक स्पष्ट होते हैं - सिरदर्द, कभी-कभी पीठ दर्द, बुखार, ठंड लगना, सामान्य कमजोरी। रक्त में, स्पष्ट भड़काऊ परिवर्तन - 12-15 हजार तक न्यूट्रोफिलिया, बाईं ओर मध्यम छुरा शिफ्ट, ईोसिनोफिलिया, ईएसआर 30-40 मिमी / घंटा तक पहुंचता है। क्षेत्रीय लिम्फ नोड्स बढ़े हुए और दर्दनाक हैं। ग्रसनीशोथ के साथ - फैलाना हाइपरमिया और नरम तालू और मेहराब की घुसपैठ, तालु टॉन्सिल का इज़ाफ़ा और हाइपरमिया, उनकी सतह पर कई उत्सव के रोम निर्धारित होते हैं, आमतौर पर रोग की शुरुआत से 2-3 दिन खुलते हैं। लैकुनार एनजाइनाअधिक कठिन चलता है। जब पैलेटिन टॉन्सिल की हाइपरमिक सतह पर देखा जाता है, तो पीले-सफेद सजीले टुकड़े देखे जाते हैं, आसानी से एक स्पैटुला, द्विपक्षीय स्थानीयकरण के साथ हटा दिए जाते हैं। नशा की घटनाएं अधिक स्पष्ट हैं। तंतुमय (फाइब्रिनस-झिल्लीदार) एनजाइनापिछले दो गले में खराश की एक भिन्नता है और विकसित होती है जब फटने वाले रोम या तंतुमय जमा एक फिल्म बनाते हैं। यहां निभाना जरूरी है क्रमानुसार रोग का निदानडिप्थीरिटिक घावों के साथ (स्मीयर की बैक्टीरियोलॉजिकल परीक्षा के आधार पर)। इलाज।एनजाइना के तर्कसंगत उपचार का आधार एक बख्शते आहार, स्थानीय और सामान्य चिकित्सा का अनुपालन है। पहले दिनों में, बिस्तर पर आराम की आवश्यकता होती है, व्यक्तिगत व्यंजन, देखभाल की वस्तुओं का आवंटन; संक्रामक रोग विभाग में अस्पताल में भर्ती रोग के गंभीर और नैदानिक रूप से अस्पष्ट मामलों में ही आवश्यक है। भोजन नरम, गैर-परेशान, पौष्टिक होना चाहिए, खूब पानी पीने से विषहरण में मदद मिलेगी। दवाओं को निर्धारित करते समय, एक व्यापक दृष्टिकोण की आवश्यकता होती है। उपचार का आधार एंटीबायोटिक चिकित्सा है (एंटीबायोटिक्स को वरीयता दी जाती है एक विस्तृत श्रृंखलाक्रियाएं - अर्ध-सिंथेटिक पेनिसिलिन, मैक्रोलाइड्स, सेफलोस्पोरिन), 5 दिनों का कोर्स। एंटीहिस्टामाइन की नियुक्ति एडिमा को रोकने में मदद करेगी, जो मूल रूप से दर्द को भड़काती है। गंभीर नशा के साथ, हृदय और श्वसन प्रणाली की स्थिति की निगरानी करना आवश्यक है। स्थानीय उपचार के संदर्भ में, उन दवाओं का उपयोग करने की सलाह दी जाती है जिनमें स्थानीय विरोधी भड़काऊ, एनाल्जेसिक और एंटीसेप्टिक प्रभाव (सेप्टोलेट, स्ट्रेप्सिल्स, नियो-एंगिन) होता है। दवाओं के साथ रिन्स जिनका एक जटिल प्रभाव होता है (ओकेआई, टेक्सेटिडाइन) भी अत्यधिक प्रभावी होते हैं। कफयुक्त एनजाइना (इंट्राटोनसिलर फोड़ा) अपेक्षाकृत दुर्लभ है, आमतौर पर टॉन्सिल क्षेत्र के प्यूरुलेंट संलयन के परिणामस्वरूप; यह घाव आमतौर पर एकतरफा होता है। इस मामले में, टॉन्सिल हाइपरमिक है, बढ़े हुए हैं, इसकी सतह तनावपूर्ण है, टटोलना दर्दनाक है। छोटे इंट्राटोन्सिलर फोड़े आमतौर पर अनायास खुलते हैं और स्पर्शोन्मुख हो सकते हैं, लेकिन यह मुख्य रूप से तब होता है जब एक फोड़ा मौखिक गुहा में टूट जाता है, जब इसे पैराटोनिलर ऊतक में खाली कर दिया जाता है, तो एक पेरिटोनिलर फोड़ा क्लिनिक विकसित होता है। उपचार में फोड़े का एक विस्तृत उद्घाटन होता है, जिसमें टॉन्सिल्लेक्टोमी पुनरावृत्ति के लिए संकेतित होती है। हर्पंगिना मुख्य रूप से छोटे बच्चों में विकसित होता है, अत्यधिक संक्रामक होता है, और आमतौर पर हवाई बूंदों द्वारा फैलता है, कम अक्सर फेकल-ओरल द्वारा। एडेनोवायरस, इन्फ्लूएंजा वायरस, कॉक्ससेकी वायरस के कारण। रोग तीव्रता से शुरू होता है, 38-40 0 सी तक बुखार के साथ, निगलने पर गले में खराश, सिरदर्द और मांसपेशियों में दर्द विकसित होता है, उल्टी और दस्त भी सामान्य नशा के लक्षण के रूप में असामान्य नहीं हैं। जब ग्रसनीशोथ - नरम तालू में फैलाना हाइपरमिया, ऑरोफरीन्जियल म्यूकोसा की पूरी सतह पर छोटे लाल रंग के पुटिका होते हैं जो 3-4 दिनों के बाद हल होते हैं। एटिपिकल एनजाइना के लिए मुख्य रूप से लागू होता है सिमानोव्स्की-विंसेंट एनजाइना(प्रेरक एजेंट एक फ्यूसीफॉर्म बेसिलस और मौखिक गुहा के एक स्पिरोचेट का सहजीवन है), यहां सही निदान करने का आधार स्मीयर की एक सूक्ष्मजीवविज्ञानी परीक्षा है। इस तरह के टॉन्सिलिटिस का विभेदक निदान ग्रसनी के डिप्थीरिया, सभी चरणों के सिफलिस, टॉन्सिल के तपेदिक घावों, हेमटोपोइएटिक अंगों के प्रणालीगत रोगों के साथ किया जाना चाहिए, जो टॉन्सिल में परिगलित द्रव्यमान के गठन के साथ होते हैं, ट्यूमर के साथ टॉन्सिल। नासॉफिरिन्जियल टॉन्सिल का एनजाइना(तीव्र एडेनोओडाइटिस) मुख्य रूप से बच्चों में पाया जाता है, जो इस टॉन्सिल की वृद्धि के साथ जुड़ा हुआ है बचपन. प्रेरक एजेंट या तो वायरस या सूक्ष्मजीव हो सकता है। तीव्र एडेनोओडाइटिस वाले बड़े बच्चों में, सामान्य स्थिति का मामूली उल्लंघन होता है, सबफ़ेब्राइल स्थिति, पहला लक्षण नासॉफिरिन्क्स में जलन होती है, और फिर रोग आगे बढ़ता है एक्यूट राइनाइटिस, अर्थात। नाक से सांस लेने में कठिनाई होती है, पानी, श्लेष्मा और बाद में नाक से शुद्ध स्राव होता है। कानों में दर्द होता है, नाक बंद होती है, कुछ मामलों में तीव्र ओटिटिस मीडिया का जोड़ संभव है। ग्रसनीशोथ और पश्च राइनोस्कोपी के साथ, पीछे की ग्रसनी दीवार के श्लेष्म झिल्ली का एक उज्ज्वल हाइपरमिया होता है, जिसके साथ नासॉफिरिन्क्स से म्यूकोप्यूरुलेंट डिस्चार्ज बहता है। नासॉफिरिन्जियल टॉन्सिल आकार में बढ़ जाता है, यह हाइपरमिक है, इसकी सतह पर बिंदु या निरंतर छापे होते हैं। बच्चों में प्रारंभिक अवस्थातीव्र एडेनोओडाइटिस अचानक शरीर के तापमान में 40 0 सी तक की वृद्धि के साथ शुरू होता है, अक्सर नशा के गंभीर लक्षणों के साथ - उल्टी, ढीले मल, मेनिन्जेस की जलन के लक्षण। 1-2 दिनों के बाद, नाक से सांस लेने में कठिनाई होती है, नाक से स्राव होता है, क्षेत्रीय लिम्फ नोड्स में वृद्धि होती है। एडेनोओडाइटिस की जटिलताओं - प्रतिश्यायी या प्युलुलेंट ओटिटिस मीडिया, रेट्रोफेरीन्जियल फोड़ा, क्षेत्रीय लिम्फ नोड्स का दमन। बच्चों में विभेदक निदान बचपन के संक्रामक रोगों के साथ किया जाता है, जिसमें नासॉफिरिन्जियल टॉन्सिल में सूजन का विकास संभव है। इलाज, सामान्य और स्थानीय, एनजाइना, तीव्र राइनाइटिस के समान सिद्धांतों के अनुसार किए जाते हैं। शैशवावस्था में, प्रत्येक भोजन से पहले वैसोकॉन्स्ट्रिक्टर नाक की बूंदों को निर्धारित करना आवश्यक है। कम लगातार एनजाइना निम्नलिखित हैं। पार्श्व लकीरों को नुकसान- आमतौर पर तीव्र एडेनोओडाइटिस से जुड़ा होता है या टॉन्सिल्लेक्टोमी के बाद होता है। इस प्रकार के एनजाइना को कान में विकिरण के साथ गले में दर्द की प्रक्रिया के विकास की शुरुआत में उपस्थिति की विशेषता है। पर ट्यूबल टॉन्सिल का एनजाइना(जो मुख्य रूप से ग्रसनी की तीव्र सूजन संबंधी बीमारियों में भी नोट किया जाता है) एक विशिष्ट लक्षण, गले में खराश के साथ-साथ कानों तक फैलता है, भरे हुए कान हैं। पोस्टीरियर राइनोस्कोपी के साथ सही निदान स्थापित करना आसान है। लिंगीय टॉन्सिल का एनजाइनामुख्य रूप से मध्य और वृद्धावस्था में होता है, और यहाँ की विशेषता जीभ और उसके तालु के बाहर निकलने पर दर्द है। निदान लैरींगोस्कोपी द्वारा किया जाता है। यहां यह याद रखना महत्वपूर्ण है कि गले में खराश की ऐसी भयानक जटिलताओं को कभी-कभी देखा जाता है, जैसे कि स्वरयंत्र की सूजन और स्टेनोसिस, मुंह के तल के ग्लोसिटिस और कफ। एक सामान्य चिकित्सक के लिए, टॉन्सिलिटिस की स्थानीय जटिलताओं को सही ढंग से और समय पर पहचानना महत्वपूर्ण है, एक otorhinolaryngologist द्वारा परामर्श और उपचार की आवश्यकता होती है। यह सबसे पहले पैराटोन्सिलिटिस, जो क्रोनिक टॉन्सिलिटिस या टॉन्सिलिटिस के समाप्त होने के कुछ दिनों बाद विकसित होता है। इस प्रक्रिया को अक्सर तालु टॉन्सिल के कैप्सूल और पूर्वकाल तालु मेहराब के ऊपरी भाग के बीच पूर्वकाल या अपरोपोस्टीरियर क्षेत्र में स्थानीयकृत किया जाता है। इसका पिछला स्थान टॉन्सिल और पीछे के आर्च के बीच होता है, निचला वाला निचले ध्रुव और ग्रसनी की पार्श्व दीवार के बीच होता है, पार्श्व वाला टॉन्सिल के मध्य भाग और ग्रसनी की पार्श्व दीवार के बीच होता है। क्लिनिक में विशिष्ट निगलते समय एकतरफा दर्द की उपस्थिति होती है, जो प्रक्रिया के विकास के साथ स्थायी हो जाती है और निगलने पर तेजी से बढ़ जाती है। ट्रिस्मस होता है - चबाने वाली मांसपेशियों का एक टॉनिक ऐंठन, भाषण नाक और अस्पष्ट हो जाता है। क्षेत्रीय ग्रीवा लिम्फैडेनाइटिस के परिणामस्वरूप, सिर को मोड़ते समय दर्द की प्रतिक्रिया होती है। एडेमेटस, घुसपैठ के चरण से फोड़े के चरण में पैराटोन्सिलिटिस का संक्रमण आमतौर पर तीसरे-चौथे दिन होता है। 4-5 वें दिन, फोड़ा का एक स्वतंत्र उद्घाटन हो सकता है - या तो मौखिक गुहा में या पैराफेरीन्जियल स्पेस में, जो एक गंभीर जटिलता के विकास की ओर जाता है - पैराफेरीन्जाइटिस। रोग की शुरुआत में, फोड़े की सफलता से पहले, ग्रसनी की जांच से फलाव के कारण ग्रसनी की विषमता का पता चलता है, सबसे अधिक बार सुप्रा-बादाम क्षेत्र, हाइपरमिया और इन ऊतकों की घुसपैठ। सबसे बड़े फलाव के क्षेत्र में, आप अक्सर पतले और पीले रंग की एडिमा देख सकते हैं - मवाद की उभरती हुई सफलता का स्थान। अस्पष्ट मामलों में, एक नैदानिक पंचर किया जाता है। डिप्थीरिया के साथ विभेदक निदान किया जाता है (हालांकि, इस संक्रमण के लिए ट्रिस्मस अप्राप्य है और अक्सर छापे होते हैं) और स्कार्लेट ज्वर, जिसमें एक विशेषता दाने विकसित होते हैं, और एक विशिष्ट महामारी विज्ञान के इतिहास के संकेत भी हैं। ग्रसनी के ट्यूमर घाव आमतौर पर बुखार और गले में गंभीर दर्द के बिना होते हैं। एरिज़िपेलस के साथ, जो बिना बुखार और गंभीर गले में खराश के भी होता है। एरिज़िपेलस के साथ, जो ट्रिस्मस के बिना भी आगे बढ़ता है, श्लेष्म झिल्ली की शानदार पृष्ठभूमि के साथ श्लेष्म झिल्ली पर फैलाना हाइपरमिया और सूजन होती है, और एक बुलबुल रूप के साथ, नरम तालू पर बुलबुले निकलते हैं। पैराटोनिलिटिस का उपचारघुसपैठ और फोड़े के चरण में, सर्जिकल - फोड़ा खोलना, इसका नियमित खाली होना, संकेतों के अनुसार - फोड़ा-टॉन्सिलेक्टोमी। प्युलुलेंट पैथोलॉजी के जटिल उपचार की योजना पहले दी गई है।
रेट्रोफैरेनजीज फोड़ायह आमतौर पर छोटे बच्चों में इस तथ्य के कारण होता है कि रेट्रोफैरेनजीज (रेट्रोफैरेनजीज) स्थान ढीले संयोजी ऊतक से भरा होता है जिसमें लिम्फ नोड्स होते हैं जो बचपन में सबसे अधिक स्पष्ट होते हैं। 4-5 वर्षों के बाद, ये लिम्फ नोड्स कम हो जाते हैं। लक्षण- निगलते समय दर्द, जो, हालांकि, पैराटोनिलर फोड़ा के समान डिग्री तक नहीं पहुंचता है। छोटे बच्चों में, ये दर्द गंभीर चिंता, अशांति, चीखना, नींद में खलल आदि का कारण बनते हैं। छोटे रोगी स्तनपान, खांसी, नाक से दूध थूकने से इनकार करते हैं, जो बहुत जल्द कुपोषण का कारण बनता है। आगे के लक्षण जीव की प्रतिक्रियाशीलता और फोड़े के स्थान पर निर्भर करते हैं। जब यह नासोफरीनक्स में स्थित होता है, तो श्वसन संबंधी विकार सामने आते हैं, सायनोसिस प्रकट होता है, श्वसन पीछे हटना छाती, आवाज एक नासिका स्वर पर ले जाती है। रेट्रोफेरीन्जियल फोड़ा की कम स्थिति के साथ, स्वरयंत्र के प्रवेश द्वार का संकुचन श्वसन विफलता में वृद्धि के साथ विकसित होता है, जिसमें खर्राटों का चरित्र होता है, जिससे भविष्य में घुटन हो सकती है। फोड़े के और भी निचले स्थान के साथ, अन्नप्रणाली और श्वासनली के संपीड़न के लक्षण दिखाई देते हैं। ग्रसनी की जांच करते समय, एक (पार्श्व) तरफ स्थित पीछे की ग्रसनी दीवार की एक गोल या अंडाकार तकिया के आकार की सूजन और उतार-चढ़ाव देख सकते हैं। यदि फोड़ा नासॉफिरिन्क्स में या स्वरयंत्र के प्रवेश द्वार के करीब स्थित है, तो यह सीधे देखने के लिए उपलब्ध नहीं है, इसका पता केवल पश्च राइनोस्कोपी या लैरींगोस्कोपी, या पैल्पेशन द्वारा लगाया जा सकता है। माध्यमिक ग्रसनी फोड़े के साथ, ये लक्षण रीढ़ में परिवर्तन के साथ होते हैं, सिर को पक्षों की ओर मोड़ने में असमर्थता, कठोर गर्दन। डायग्नोस्टिकमूल्यवान पैल्पेशन परीक्षा। विभेदक निदान रेट्रोफैरेनजीज स्पेस (उदाहरण के लिए, लिपोमा) के ट्यूमर के साथ किया जाता है, यहां पंचर सही निदान में मदद करेगा। इलाजशल्य चिकित्सा।
पैराफरीन्जियल फोड़ाइस प्रकार का फोड़ा टॉन्सिल या निकट-टॉन्सिल ऊतक में सूजन प्रक्रिया की अपेक्षाकृत दुर्लभ जटिलता है। पैराटॉन्सिलर फोड़ा की जटिलता के रूप में सबसे आम पैराफेरीन्जियल फोड़ा होता है। एक दीर्घकालिक गैर-समाधान करने वाले पैराटोनिलर फोड़ा की एक तस्वीर है, जब या तो फोड़ा का सहज उद्घाटन नहीं हुआ, या चीरा नहीं लगाया गया था, या इससे वांछित परिणाम नहीं मिला। रोगी की सामान्य स्थिति लगातार बिगड़ती जा रही है। तापमान अधिक होता है, रक्त में ल्यूकोसाइटोसिस बढ़ता है, ईएसआर बढ़ता है। ग्रसनीशोथ के साथ, कुछ मामलों में, नरम तालू की सूजन और फलाव में कमी देखी जाती है, हालांकि, टॉन्सिल क्षेत्र में ग्रसनी की पार्श्व दीवार का एक फलाव दिखाई देता है। पैराफरीन्जियल क्षेत्र में प्रोट्रूशियंस गर्दन में परिवर्तन के साथ होते हैं। पैल्पेशन पर बढ़े हुए और दर्दनाक लिम्फ नोड्स के साथ, कोण के क्षेत्र में अधिक फैलाना और दर्दनाक सूजन दिखाई देती है जबड़ा(दोनों निचले जबड़े के कोण पर और मैक्सिलरी फोसा के क्षेत्र में)। यदि रोगी की सामान्य स्थिति में गिरावट की पृष्ठभूमि के खिलाफ संवहनी बंडल के साथ दर्द संकेतित सूजन में शामिल हो जाता है, तो किसी को सेप्टिक प्रक्रिया के विकास की शुरुआत के बारे में सोचना चाहिए। पेरिफेरीन्जियल फोड़ा, जो समय पर नहीं खोला जाता है, आगे की जटिलताओं पर जोर देता है: प्रक्रिया में आंतरिक गले की नस की भागीदारी के कारण सेप्सिस सबसे आम है। पैराफरीन्जियल स्पेस में एक फोड़ा के साथ, प्रक्रिया खोपड़ी के आधार तक बढ़ सकती है। प्रक्रिया के नीचे की ओर फैलने से मीडियास्टिनिटिस होता है। पैरोटिड ग्रंथि के बिस्तर में एक सफलता के कारण पुरुलेंट पैरोटाइटिस भी हो सकता है। इलाजपैराफेरीन्जियल फोड़ा केवल सर्जिकल।
एनजाइना- स्वरयंत्र के लिम्फैडेनॉइड ऊतक की तीव्र सूजन (स्कूप-एपिग्लॉटिक सिलवटों के क्षेत्र में, मॉर्गनियन वेंट्रिकल्स, पिरिफॉर्म साइनस और व्यक्तिगत रोम में इंटररेटेनॉइड स्पेस)। आघात (विशेष रूप से, एक विदेशी शरीर) के साथ-साथ सार्स की जटिलता के परिणामस्वरूप रोग विकसित हो सकता है। रोगी को निगलते समय दर्द, सिर की स्थिति बदलते समय दर्द, गले में सूखापन की शिकायत होती है। सामान्य नशा की घटनाएं मध्यम रूप से व्यक्त की जाती हैं। क्षेत्रीय लिम्फैडेनाइटिस निर्धारित किया जाता है, आमतौर पर एकतरफा। लैरींगोस्कोपी से एक तरफ या एक सीमित क्षेत्र में स्वरयंत्र के श्लेष्म झिल्ली के हाइपरमिया और घुसपैठ का पता चलता है। प्रक्रिया के एक लंबे पाठ्यक्रम के साथ, लिम्फोइड ऊतक के स्थानीयकरण के स्थानों में फोड़े का गठन संभव है। उपचार तीव्र प्रतिश्यायी स्वरयंत्रशोथ के समान है, हालांकि, गंभीर मामलों में, बड़े पैमाने पर एंटीबायोटिक चिकित्सा आवश्यक है। महत्वपूर्ण स्टेनोसिस के साथ, एक ट्रेकियोस्टोमी का संकेत दिया जाता है। रोगी को एक आहार का पालन करना चाहिए जो परहेज़ कर रहा है, क्षारीय साँस लेना उपयोगी है। विरोधी भड़काऊ चिकित्सा में शरीर में सल्फोनामाइड्स, एंटीबायोटिक दवाओं की शुरूआत शामिल है; एंटीहिस्टामाइन का उपयोग अनिवार्य है।
तीव्र प्रतिश्यायी स्वरयंत्रशोथस्वरयंत्र के श्लेष्म झिल्ली की तीव्र सूजन को एक स्वतंत्र बीमारी (ठंडा, बहुत गर्म या ठंडा भोजन), रासायनिक या यांत्रिक अड़चन (निकोटीन, शराब, धूल भरी और धुएँ वाली हवा), व्यावसायिक खतरों के रूप में भी देखा जा सकता है, उदाहरण के लिए, अत्यधिक आवाज तनाव (मजबूत रोना, जोर से आदेश), और खसरा, काली खांसी, इन्फ्लूएंजा, टाइफस, गठिया, आदि जैसे सामान्य रोगों के साथ। नैदानिक तीव्र स्वरयंत्रशोथ स्वर बैठना, पसीना, गले में खराश की घटना से प्रकट होता है, रोगी चिंतित है सूखी खांसी के बारे में आवाज का उल्लंघन डिस्फ़ोनिया की अलग-अलग डिग्री में, एफ़ोनिया तक व्यक्त किया जाता है। स्वरयंत्र के श्लेष्म झिल्ली के इतिहास, लक्षणों और विशेषता हाइपरमिया के आधार पर तीव्र स्वरयंत्रशोथ का निदान करना मुश्किल नहीं है। विभेदक निदान झूठे समूह (बच्चों में) और डिप्थीरिया, तपेदिक, उपदंश में स्वरयंत्र को नुकसान के साथ किया जाना चाहिए। उपचार में मुख्य रूप से एक सख्त आवाज मोड, मसालेदार, गर्म, ठंडे भोजन, शराब, धूम्रपान के प्रतिबंध के साथ आहार शामिल होना चाहिए। एंटीबायोटिक दवाओं के समाधान के साथ अत्यधिक प्रभावी साँस लेना (फ्यूसाफुंगिन 2 पफ्स दिन में 4 बार), भड़काऊ घटक पर एडेमेटस घटक की प्रबलता के साथ, हाइड्रोकार्टिसोन के साथ इनहेलेशन को निर्धारित करने या दिन में 3 बार एक बीक्लोमेथासोन डिप्रोपियोनेट इनहेलर 2 पफ का उपयोग करने की सलाह दी जाती है। , स्थानीय उपचार से एंटीहिस्टामाइन का भी उपयोग किया जाता है - वनस्पति तेल (आड़ू, जैतून) के स्वरयंत्र में जलसेक, हाइड्रोकार्टिसोन निलंबन।
कफयुक्त (घुसपैठ करने वाला-प्युलुलेंट) स्वरयंत्रशोथ Phlegmonous (घुसपैठ-प्यूरुलेंट) लैरींगाइटिस अपेक्षाकृत दुर्लभ है - या तो आघात के कारण या एक संक्रामक बीमारी के बाद (बच्चों में - खसरा और स्कार्लेट ज्वर)। सबम्यूकोसल परत रोग प्रक्रिया में शामिल होती है, कम बार स्वरयंत्र की पेशी और स्नायुबंधन तंत्र। मरीजों को निगलते समय तेज दर्द की शिकायत होती है, खासकर जब घुसपैठ एपिग्लॉटिस और एरीटेनॉइड कार्टिलेज में स्थित हो। क्षेत्रीय लिम्फैडेनाइटिस स्पष्ट है। लैरींगोस्कोपी से हाइपरमिया और स्वरयंत्र के श्लेष्म झिल्ली की घुसपैठ का पता चलता है, प्रभावित क्षेत्र की मात्रा में वृद्धि, कभी-कभी परिगलन के क्षेत्रों के साथ। स्वरयंत्र के तत्वों की गतिशीलता पर प्रतिबंध है। सामान्य भड़काऊ प्रतिक्रिया व्यक्त की जाती है। तस्वीर की गंभीरता को ध्यान में रखते हुए अस्पताल में उपचार किया जाता है। स्टेनोसिस के बढ़ते लक्षणों के साथ, एक ट्रेकियोस्टोमी किया जाता है। संकेत के अनुसार एंटीबायोटिक दवाओं, एंटीथिस्टेमाइंस को शामिल करने के साथ जटिल चिकित्सा - म्यूकोलाईटिक्स आवश्यक है। एक फोड़े की उपस्थिति में, इसका उपचार केवल एक विशेष अस्पताल में शल्य चिकित्सा है।
स्वरयंत्र के उपास्थि के चोंड्रोपेरिचॉन्ड्राइटिसइस विकृति की घटना इसकी चोट के परिणामस्वरूप स्वरयंत्र के कंकाल के उपास्थि और पेरीकॉन्ड्रिअम के संक्रमण से जुड़ी है (बाद सहित) शल्य चिकित्सा संबंधी व्यवधान) स्थानांतरित सूजन के परिणामस्वरूप, उपास्थि ऊतक के परिगलन, निशान हो सकते हैं, जिससे अंग की विकृति होती है और इसके लुमेन का संकुचन होता है। नैदानिक तस्वीर भड़काऊ प्रक्रिया के स्थानीयकरण और इसके विकास की डिग्री द्वारा निर्धारित की जाती है; लैरींगोस्कोपी अंतर्निहित ऊतकों को मोटा करने, उनकी घुसपैठ, अक्सर एक फिस्टुला के गठन के साथ एक हाइपरमिक क्षेत्र का पता चलता है। उपचार में, बड़े पैमाने पर एंटीबायोटिक चिकित्सा और हाइपोसेंसिटाइजेशन के अलावा, फिजियोथेरेपी एक महत्वपूर्ण भूमिका निभाती है - कैल्शियम क्लोराइड, पोटेशियम आयोडाइड के साथ स्वरयंत्र पर यूवी, यूएचएफ, माइक्रोवेव, आयनोगैल्वनाइजेशन। स्वरयंत्र के चोंड्रोपेरिचॉन्ड्राइटिस का उपचार एक विशेष अस्पताल में किया जाना चाहिए।
सबग्लॉटिक लैरींगाइटिससबग्लॉटिक लैरींगाइटिस (झूठी क्रुप) एक प्रकार की तीव्र प्रतिश्यायी लैरींगाइटिस है जो सबग्लोटिक स्पेस में विकसित होती है। यह 2-5 वर्ष की आयु के बच्चों में नाक या ग्रसनी के श्लेष्म झिल्ली की तीव्र सूजन की पृष्ठभूमि के खिलाफ मनाया जाता है। क्लिनिकझूठी क्रुप काफी विशेषता है - यह रोग रात के मध्य में अचानक भौंकने वाली खांसी के हमले के साथ विकसित होता है। सांस लेने में घरघराहट हो जाती है, तेजी से मुश्किल होती है, सांस की तकलीफ का उच्चारण किया जाता है। नाखून और दिखाई देने वाली श्लेष्मा झिल्ली सियानोटिक हो जाती है। जांच करने पर, जुगुलर फोसा, सुप्राक्लेविकुलर और सबक्लेवियन रिक्त स्थान के नरम ऊतकों का पीछे हटना नोट किया जाता है। हमला कई मिनट से आधे घंटे तक रहता है, जिसके बाद अत्यधिक पसीना आता है और स्थिति में सुधार होता है, बच्चा सो जाता है। निदान रोग की नैदानिक तस्वीर और उन मामलों में लैरींगोस्कोपी डेटा पर आधारित है जहां प्रदर्शन करना संभव है। विभेदक निदान सच्चे (डिप्थीरिया) समूह के साथ किया जाता है। बाद के मामले में, घुटन धीरे-धीरे विकसित होती है और तीव्र नासॉफिरिन्जाइटिस के रूप में शुरू नहीं होती है। उच्चारण क्षेत्रीय लिम्फैडेनाइटिस। विशिष्ट अभिव्यक्तियाँ ग्रसनी और स्वरयंत्र में गंदे ग्रे सजीले टुकड़े हैं। उन बच्चों के माता-पिता को पढ़ाना आवश्यक है जिनकी समान स्थितियाँ हैं, व्यवहार की कुछ रणनीतियाँ हैं। आमतौर पर ये बच्चे डायथेसिस से पीड़ित लैरींगोस्पास्म से ग्रस्त होते हैं। सामान्य स्वच्छ उपाय - उस कमरे में हवा का आर्द्रीकरण और वेंटिलेशन जहां बच्चा स्थित है; गर्म दूध, "बोरजोमी" देने की सलाह दी जाती है। विकर्षण का उपयोग किया जाता है: गर्दन पर सरसों के मलहम, गर्म पैर स्नान (3-5 मिनट से अधिक नहीं)। अक्षमता के मामले में, ट्रेकियोस्टोमी लगाने का संकेत दिया जाता है। स्वरयंत्र शोफएक स्वतंत्र बीमारी नहीं है, बल्कि कई रोग प्रक्रियाओं की अभिव्यक्तियों में से एक है। स्वरयंत्र शोफ प्रकृति में भड़काऊ और गैर-भड़काऊ हो सकता है। स्वरयंत्र की सूजन शोफ निम्नलिखित रोग प्रक्रियाओं के साथ हो सकती है: स्वरयंत्र टॉन्सिलिटिस, कफयुक्त स्वरयंत्रशोथ, एपिग्लॉटिस फोड़ा, ग्रसनी में दमनकारी प्रक्रियाएं, पार्श्व पैराफेरीन्जियल और ग्रसनी रिक्त स्थान, क्षेत्र में ग्रीवारीढ़, जीभ की जड़ और मुंह के तल के कोमल ऊतक। लारेंजियल एडिमा के सामान्य कारणों में से एक चोटें हैं - बंदूक की गोली, कुंद, छुरा घोंपना, काटना, थर्मल, रासायनिक, विदेशी निकाय। गले के रोगों के लिए विकिरण चिकित्सा के बाद, स्वरयंत्र के लंबे समय तक और दर्दनाक इंटुबैषेण के कारण, लंबे समय तक ऊपरी ट्रेकोब्रोनोस्कोपी के परिणामस्वरूप, स्वरयंत्र और गर्दन पर सर्जिकल हस्तक्षेप के जवाब में अभिघातजन्य स्वरयंत्र शोफ विकसित हो सकता है। एलर्जी की अभिव्यक्ति के रूप में गैर-भड़काऊ स्वरयंत्र शोफ कुछ खाद्य पदार्थों, दवाओं और सौंदर्य प्रसाधनों के लिए idysyncrasy के साथ होता है। इसमें एंजियोएडेमा एंजियोएडेमा भी शामिल है, जिसमें स्वरयंत्र की सूजन चेहरे और गर्दन की सूजन के साथ मिलती है। स्वरयंत्र शोफ रोगों के साथ विकसित हो सकता है कार्डियो-वैस्कुलर सिस्टम केसंचार विफलता II-III डिग्री के साथ; गुर्दे की बीमारी, यकृत सिरोसिस, कैशेक्सिया। स्वरयंत्र शोफ के लिए उपचार का उद्देश्य उस अंतर्निहित बीमारी का इलाज करना है जिसके कारण एडिमा हुई, और इसमें निर्जलीकरण, हाइपोसेंसिटाइज़िंग और शामक शामिल हैं। सबसे पहले, स्वरयंत्र शोफ की भड़काऊ प्रकृति के साथ, निम्नलिखित नियुक्तियों की सलाह दी जाती है: 1) पैरेंटेरल एंटीबायोटिक थेरेपी (दवाओं की सहनशीलता का निर्धारण करने के बाद; 2) प्रोमेथाज़िन 0.25% का एक समाधान, प्रति दिन 2 बार प्रति मांसपेशी 2 मिलीलीटर; एडिमा की गंभीरता के आधार पर कैल्शियम ग्लूकोनेट समाधान 10% इंट्रामस्क्युलर रूप से; 40% ग्लूकोज समाधान के 20 मिलीलीटर, एस्कॉर्बिक एसिड समाधान के 5 मिलीलीटर प्रति दिन 1 बार अंतःशिरा; रुटिन 0.02 ग्राम दिन में 3 बार मौखिक रूप से; 3) गर्म (42-45 0 सी) 5 मिनट के लिए पैर स्नान; 4) गर्दन या सरसों के मलहम पर दिन में 1-2 बार 10-15 मिनट के लिए वार्मिंग सेक करें; 5) खाँसी होने पर, पपड़ी और गाढ़े थूक की उपस्थिति - expectorant और थूक पतले (कार्बोसिस्टीन, एसिटाइलसिस्टीन)। साँस लेना: काइमोट्रिप्सिन की 1 बोतल + इफेड्रिन की 1 ampoule + 0.9% सोडियम क्लोराइड घोल की 15 मिली, दिन में 2 बार 10 मिनट के लिए सांस लें। उपचार हमेशा एक अस्पताल में किया जाना चाहिए, क्योंकि स्वरयंत्र के माध्यम से सांस लेने में कठिनाई में वृद्धि के साथ, एक ट्रेकियोस्टोमी की आवश्यकता हो सकती है।
तीव्र ट्रेकाइटिस
. आमतौर पर यह रोग तीव्र प्रतिश्यायी राइनाइटिस और नासॉफिरिन्जाइटिस से शुरू होता है और जल्दी से नीचे की ओर फैलता है, श्वासनली को कवर करता है, अक्सर बड़ी ब्रांकाई। अन्य मामलों में, श्वासनली के साथ, बड़ी ब्रांकाई भी रोग में शामिल होती है। इस मामले में, नैदानिक तस्वीर बन जाती है तीव्र tracheobronchitis. तीव्र केले के ट्रेकाइटिस का सबसे विशिष्ट नैदानिक संकेत खांसी है, विशेष रूप से रात और सुबह में रोगी को परेशान करता है। एक स्पष्ट भड़काऊ प्रक्रिया के साथ, उदाहरण के लिए, के साथ इन्फ्लुएंजा रक्तस्रावी ट्रेकाइटिसखांसी कष्टदायी पैरॉक्सिस्मल प्रकृति की होती है और ग्रसनी में और उरोस्थि के पीछे एक सुस्त दर्द के साथ होती है। गहरी प्रेरणा के दौरान दर्द के कारण, रोगी श्वसन आंदोलनों की गहराई को सीमित करने का प्रयास करते हैं, यही कारण है कि ऑक्सीजन की कमी की भरपाई के लिए श्वास तेज हो जाती है। वयस्कों की सामान्य स्थिति एक ही समय में बहुत कम होती है, कभी-कभी सबफ़ेब्राइल स्थिति, सिरदर्द, कमजोरी की भावना, पूरे शरीर में दर्द होता है। बच्चों में, शरीर के तापमान में 39 डिग्री सेल्सियस तक की वृद्धि के साथ नैदानिक तस्वीर तीव्र होती है। ऊपरी श्वसन पथ के तीव्र गंभीर सामान्यीकृत वायरल घावों के अपवाद के साथ, सांस की तकलीफ आमतौर पर नहीं होती है, जिसमें एक स्पष्ट सामान्य नशा, बिगड़ा हुआ हृदय गतिविधि और श्वसन केंद्र का अवसाद होता है।
रोग की शुरुआत में थूक दुर्लभ है, इसे अलग करना मुश्किल है, जिसे "सूखी" प्रतिश्याय के चरण द्वारा समझाया गया है। धीरे-धीरे, यह एक म्यूकोप्यूरुलेंट चरित्र प्राप्त कर लेता है, अधिक प्रचुर मात्रा में हो जाता है और अधिक आसानी से अलग हो जाता है। खांसी अप्रिय स्क्रैपिंग दर्द का कारण बनती है, सामान्य स्थिति में सुधार होता है।
सामान्य नैदानिक पाठ्यक्रम और समय पर उपचार के साथ, रोग 1-2 सप्ताह के भीतर समाप्त हो जाता है। प्रतिकूल परिस्थितियों में, निर्धारित आहार का पालन न करने, असामयिक उपचार और अन्य नकारात्मक कारकों के तहत, वसूली में देरी होती है और प्रक्रिया एक पुरानी अवस्था में जा सकती है।
निदान तीव्र केले ट्रेकाइटिस विशेष रूप से मौसमी सर्दी या इन्फ्लूएंजा महामारी के मामलों में कठिनाइयों का कारण नहीं बनता है। निदान एक विशिष्ट नैदानिक तस्वीर और श्वासनली श्लेष्मा के प्रतिश्याय के लक्षण के आधार पर स्थापित किया गया है। इन्फ्लूएंजा के विषाक्त रूपों में कठिनाइयाँ उत्पन्न होती हैं, जब श्वसन पथ की सूजन को निमोनिया से अलग किया जाना चाहिए।
इलाज लगभग तीव्र स्वरयंत्रशोथ के समान। ट्रेकोब्रोनकाइटिस के गंभीर रूपों में जटिलताओं की रोकथाम से बहुत महत्व जुड़ा हुआ है, जिसके लिए रोगी को जीवाणुरोधी, इम्युनोमोडायलेटरी, गहन विटामिन (ए, ई, सी) और डिटॉक्सिफिकेशन थेरेपी के साथ उपचारात्मक उपचार निर्धारित किया जाता है। धूल भरे उद्योगों और इन्फ्लूएंजा महामारी की अवधि के दौरान निवारक उपाय विशेष रूप से प्रासंगिक हैं।
क्रोनिक केले ट्रेकाइटिस
क्रोनिक ट्रेकाइटिस एक प्रणालीगत बीमारी है जो एक डिग्री या किसी अन्य श्वसन पथ पर कब्जा कर लेती है - बड़े औद्योगिक शहरों की मुख्य रूप से वयस्क आबादी, खतरनाक उद्योगों के लोग और बुरी आदतों का दुरुपयोग करने वाली बीमारी। क्रोनिक ट्रेकोब्रोनकाइटिस बचपन के संक्रमण (खसरा, डिप्थीरिया, काली खांसी, आदि) की जटिलताओं के रूप में कार्य कर सकता है, जिसका नैदानिक पाठ्यक्रम तीव्र ट्रेकाइटिस और ब्रोंकाइटिस के साथ था।
लक्षण और नैदानिक पाठ्यक्रम. क्रोनिक ट्रेकाइटिस का मुख्य लक्षण खांसी है, जो रात और सुबह में अधिक गंभीर होती है। यह खांसी विशेष रूप से दर्दनाक होती है जब कैरिना क्षेत्र में थूक जमा हो जाता है, जो घने क्रस्ट में सूख जाता है। एट्रोफिक प्रक्रिया के विकास के साथ, जिसमें केवल श्लेष्म झिल्ली की सतह परत प्रभावित होती है, खांसी प्रतिवर्त बनी रहती है, हालांकि, गहरी एट्रोफिक घटना के साथ जिसमें तंत्रिका अंत भी शामिल है, खांसी की गंभीरता कम हो जाती है। रोग का कोर्स लंबा है, बारी-बारी से छूटने और तेज होने की अवधि के साथ।
निदान फाइब्रोस्कोपी द्वारा स्थापित। हालांकि, इस बीमारी का कारण अक्सर अज्ञात रहता है, सिवाय उन मामलों को छोड़कर जब यह हानिकारक व्यवसायों के व्यक्तियों में होता है।
इलाज सूजन के प्रकार से निर्धारित होता है। हाइपरट्रॉफिक ट्रेकाइटिस के साथ, म्यूकोप्यूरुलेंट थूक की रिहाई के साथ, एंटीबायोटिक इनहेलेशन का उपयोग किया जाता है, जिसका चयन एक एंटीबायोग्राम के आधार पर किया जाता है, साँस लेना के समय कसैले पाउडर का साँस लेना। एट्रोफिक प्रक्रियाओं में, विटामिन तेल श्वासनली (कैरोटीन, गुलाब और समुद्री हिरन का सींग का तेल) में डाले जाते हैं। प्रोटियोलिटिक एंजाइमों के समाधान के श्वासनली में जलसेक द्वारा क्रस्ट्स को हटा दिया जाता है। मूल रूप से, उपचार केले के स्वरयंत्रशोथ से मेल खाता है।
अन्नप्रणाली की सूजन संबंधी बीमारियों में शामिल हैं:
तीव्र ग्रासनलीशोथ।
जीर्ण ग्रासनलीशोथ।
रिफ़्लक्स इसोफ़ेगाइटिस।
अन्नप्रणाली के पेप्टिक अल्सर।
अंतिम दो रोग पेट की अम्लीय सामग्री द्वारा ग्रासनली के म्यूकोसा की व्यवस्थित जलन का परिणाम हैं, जिससे सूजन और ऊतक अध: पतन होता है।
तीव्र ग्रासनलीशोथ।
तीव्र तीव्र ग्रासनलीशोथ एक तीव्र जीवाणु या वायरल संक्रमण के परिणामस्वरूप होता है। रोग के दौरान उनका कोई व्यावहारिक महत्व नहीं है और यदि वे एक स्वतंत्र जीर्ण पाठ्यक्रम प्राप्त नहीं करते हैं, तो रोग के अन्य लक्षणों के साथ गायब हो जाते हैं।
तीव्र ग्रासनलीशोथ हो सकता है:
कटारहल ग्रासनलीशोथ।
रक्तस्रावी ग्रासनलीशोथ।
पुरुलेंट ग्रासनलीशोथ (ग्रासनली का फोड़ा और कफ)।
तीव्र ग्रासनलीशोथ के कारण रासायनिक जलन (एक्सफ़ोलीएटिव एसोफैगिटिस) या आघात (हड्डी का छिलका, तेज वस्तुओं, हड्डियों को निगलने पर चोट) हैं।
नैदानिक तस्वीर तीव्र ग्रासनलीशोथ. मरीजों को उरोस्थि के पीछे दर्द पर तीव्र ग्रासनलीशोथ की शिकायत होती है, निगलने से बढ़ जाती है, कभी-कभी डिस्पैगिया होता है। रोग तीव्रता से होता है। यह मुख्य प्रक्रिया की अन्य विशेषताओं के साथ भी है। इन्फ्लूएंजा के साथ, यह बुखार, सिरदर्द, गले में दर्द आदि है। रासायनिक जलन के साथ, क्षार या एसिड के अंतर्ग्रहण के संकेत हैं, गले में मौखिक श्लेष्म पर एक रासायनिक जलन के निशान पाए जाते हैं। अन्नप्रणाली के एक फोड़े या कफ को निगलते समय उरोस्थि के पीछे गंभीर दर्द, घने भोजन को निगलने में कठिनाई होती है, जबकि गर्म और तरल भोजन इसमें नहीं रहता है। संक्रमण और नशा के लक्षण हैं - बुखार, रक्त में ल्यूकोसाइटोसिस, ईएसआर बढ़ जाता है, प्रोटीनूरिया होता है।
एक्स-रे परीक्षाआपको एक घुसपैठ का पता लगाने की अनुमति देता है जो भोजन बोलस में कुछ देरी का कारण बनता है, इसके स्थानीयकरण और एसोफेजेल दीवार को नुकसान की डिग्री स्थापित करने के लिए।
एसोफैगोस्कोपी: घुसपैठ क्षेत्र में श्लेष्मा हाइपरमिक, एडेमेटस है। सावधानीपूर्वक परीक्षा के साथ, आप एक किरच पा सकते हैं - मछली की हड्डी या घुटकी के ऊतक में फंसी एक तेज हड्डी। संदंश का उपयोग करके विदेशी शरीर को हटा दिया जाता है। तंत्र के किनारे से घुसपैठ के घनत्व को महसूस करना संभव है। यदि फोड़ा परिपक्व हो गया है, तो केंद्र में नरम स्थिरता का एक ऊतक प्रकट होता है।
फैलाना ग्रासनलीशोथहाइपरमिया और म्यूकोसल एडिमा के साथ। यह सफेद-ग्रे कोटिंग के साथ कवर किया गया है, आसानी से खून बह रहा है। कटाव का एक अनियमित आकार होता है, अक्सर अनुदैर्ध्य, एक ग्रे कोटिंग के साथ कवर किया जाता है। पेरिस्टलसिस संरक्षित है।
तीव्र ग्रासनलीशोथ परिणाम के बिना हो सकता है। रासायनिक जलन के बाद, शक्तिशाली निशान विकसित होते हैं, जिससे अन्नप्रणाली का संकुचन होता है।
पश्च ग्रसनी दीवार के श्लेष्मा झिल्ली की सूजन - अन्न-नलिका का रोग- तीव्र या जीर्ण हो सकता है।
तीव्र फ़ैरिंज़ाइटिस
- श्लेष्म झिल्ली की तीव्र सूजन एक स्वतंत्र बीमारी के रूप में दुर्लभ है। अधिक बार यह श्वसन वायरल संक्रमण का परिणाम है या नाक गुहा से टॉन्सिल या हिंसक दांतों से जीवाणु वनस्पतियों के प्रसार का परिणाम है।
कारण,ग्रसनीशोथ के विकास में योगदान, निम्नलिखित हो सकता है:
सामान्य या स्थानीय हाइपोथर्मिया;
परानासल साइनस से निकलने वाले स्राव के साथ श्लेष्मा झिल्ली में जलन;
हवा में हानिकारक अशुद्धियों के संपर्क में - धूल, गैसें, तंबाकू का धुआं;
तीव्र संक्रामक रोग;
बीमारी आंतरिक अंग- गुर्दे, रक्त, जठरांत्र संबंधी मार्ग, आदि।
नैदानिक अभिव्यक्तियाँतीव्र ग्रसनीशोथ निम्नलिखित:
सूखापन, पसीना, गले में खराश;
निगलते समय मध्यम दर्द;
कान में दर्द का विकिरण;
बहरापन - कानों की "भीड़", जब प्रक्रिया नासॉफरीनक्स और श्रवण ट्यूबों के मुंह में फैलती है तो कानों में क्लिक करना;
नशा के हल्के लक्षण, सबफ़ेब्राइल तापमान।
ऑरोफरीन्जोस्कोपी के साथटिप्पणियाँ:
हाइपरमिया और पीछे की ग्रसनी दीवार की मध्यम सूजन;
गाढ़ा हाइपरमिक फॉलिकल्स, एडेमेटस लेटरल लकीरें;
जीवाणु रोगज़नक़ की उपस्थिति में ग्रसनी के पीछे म्यूको-प्यूरुलेंट डिस्चार्ज।
तीव्र ग्रसनीशोथ के व्यक्त रूप क्षेत्रीय लिम्फैडेनाइटिस के साथ होते हैं।
इलाजतीव्र ग्रसनीशोथ में शामिल हैं:
नाक गुहा, नासोफरीनक्स में संक्रमण के foci की सफाई,
मौखिक गुहा, टॉन्सिल;
कष्टप्रद कारकों का उन्मूलन;
कोमल आहार;
भरपूर गर्म पेय;
आवश्यक तेलों, सोडा के अतिरिक्त के साथ गर्म-नम साँस लेना;
गर्म कीटाणुनाशक समाधानों के साथ पिछली दीवार की सिंचाई: फुरसिलिन, क्लोरोफिलिप्ट, हेक्सोरल, पोविडोन आयोडीन, हर्बल काढ़े;
एरोसोल की तैयारी: "केमेटन", "इनगलिप्ट", "प्रस्तासोल", आईआरएस 19;
मौखिक गुहा "फेरिंगोसेप्ट", "सेप्टोलेट", "स्ट्रेप्सिल्स", "लारिप्रोक्ट", "लारिप्लस", आदि में पुनर्जीवन के लिए ऑरोसेप्टिक्स।
तेल के घोल से ग्रसनी की पिछली दीवार का स्नेहन, लुगोल का घोल;
एंटीवायरल एजेंट: इंटरफेरॉन, रिमांटाडाइन, आदि।
निवारणनिम्नलिखित गतिविधियों के होते हैं:
सख्त प्रक्रियाएं;
नाक से सांस लेने की बहाली;
कष्टप्रद कारकों का उन्मूलन।
जीर्ण ग्रसनीशोथ
प्रकृति के आधार पर
भड़काऊ प्रक्रिया में विभाजित है प्रतिश्यायी(सरल), अतिपोषी(दानेदार और पार्श्व) और एट्रोफिक और संयुक्त(मिला हुआ)। कारणपुरानी ग्रसनीशोथ का विकास:
बाहरी परेशान कारक;
नाक, परानासल साइनस, मौखिक गुहा और टॉन्सिल में संक्रमण के foci की उपस्थिति;
चयापचय प्रक्रियाओं का उल्लंघन (बच्चों में डायथेसिस, वयस्कों में मधुमेह, आदि);
आंतरिक अंगों के रोगों में ठहराव।
विषयपरक संकेतग्रसनीशोथ के विभिन्न रूप काफी हद तक समान हैं:
सूखापन, जलन, गले में खुजली
एक "खाली गले" के साथ व्यथा;
भावना विदेशी शरीर;
कान में दर्द का विकिरण;
चिपचिपा श्लेष्म निर्वहन का संचय, विशेष रूप से
सुबह में।
पुरानी ग्रसनीशोथ का निदानइसे मुख्य रूप से ग्रसनीशोथ डेटा के आधार पर रखा जाता है:
- प्रतिश्यायी के साथश्लेष्म झिल्ली का हाइपरमिया है, इसका मोटा होना, संवहनी पैटर्न में वृद्धि;
- हाइपरट्रॉफिक रूप के साथ- पीछे की ग्रसनी दीवार के सूजे हुए और हाइपरमिक म्यूकोसा पर, व्यक्तिगत लाल दाने (दाने), पार्श्व लकीरों की वृद्धि और सूजन दिखाई दे रही है;
- एट्रोफिक रूप के साथश्लेष्मा झिल्ली सूखी, पतली, चमकदार, पीली, कभी-कभी चिपचिपे बलगम या पपड़ी से ढकी होती है।
इलाजरोग के रूप और अवस्था पर निर्भर करता है और सबसे बढ़कर, रोग के कारणों को समाप्त करने के उद्देश्य से होना चाहिए।
स्थानीय उपचार रोग के रूप के अनुरूप दवाओं के साथ सिंचाई, साँस लेना, छिड़काव और स्नेहन की नियुक्ति में शामिल हैं। एट्रोफिक ग्रसनीशोथ के साथक्षारीय और तेल की तैयारी का उपयोग करें। हाइपरट्रॉफिक ग्रसनीशोथ के साथश्लेष्म झिल्ली का इलाज कॉलरगोल, प्रोटारगोल या लैपिस, नोवोकेन नाकाबंदी के 1-5% समाधान के साथ किया जाता है। गंभीर अतिवृद्धि के लिए, cryotherapy(ठंड) दानों और साइड रोलर्स पर।
इन विधियों से उपचार का परिणाम अक्सर चिकित्सक और रोगी को संतुष्ट नहीं करता है। हाल के वर्षों में, तीव्र और पुरानी ग्रसनीशोथ के उपचार के लिए एक नई विधि सामने आई है, जिसमें टीकों का उपयोग होता है, जो ऊपरी श्वसन पथ के रोगजनकों के lysates हैं। ऐसी दवा है इमुडन,जो फ्रांस में उत्पादित होता है और व्यापक रूप से मौखिक गुहा और ग्रसनी के रोगों के इलाज के लिए उपयोग किया जाता है। दवा मौखिक गुहा में पुनर्जीवन के लिए गोलियों में उपलब्ध है। इमुडोन का श्लेष्म झिल्ली पर एक स्थानीय प्रभाव होता है, जिसके परिणामस्वरूप फागोसाइटिक गतिविधि में वृद्धि, स्रावी इम्युनोग्लोबुलिन ए की मात्रा और लार में लाइसोजाइम की सामग्री में वृद्धि होती है। मोनोथेरेपी के रूप में और अन्य दवाओं के संयोजन में इस दवा के उपचार में अधिकतम प्रभाव तीव्र और पुरानी प्रतिश्यायी और हाइपरट्रॉफिक ग्रसनीशोथ में प्राप्त होता है। विशिष्ट रोकथाम और उपचार के लिए Imudon का सफल उपयोग सूजन संबंधी बीमारियांमौखिक गुहा ग्रसनी के रोगों की रोकथाम में महत्वपूर्ण भूमिका निभाता है। अध्ययनों से पता चला है कि अक्सर बीमार बच्चों के उपचार में इमुडोन के उपयोग से लार में इंटरफेरॉन की सामग्री में वृद्धि होती है, बीमारियों के बढ़ने की संख्या में कमी और एंटीबायोटिक चिकित्सा की आवश्यकता में कमी आती है।
तीव्र टॉन्सिलिटिस (टॉन्सिलिटिस)- यह एक सामान्य संक्रामक-एलर्जी रोग है जिसमें तालु टॉन्सिल के लिम्फोइड ऊतक में एक भड़काऊ प्रक्रिया होती है। ग्रसनी के लिम्फोइड ऊतक के अन्य संचयों में भी सूजन हो सकती है - पार्श्व लकीरों में भाषाई, ग्रसनी, ट्यूबल टॉन्सिल। इन रोगों को परिभाषित करने के लिए, शब्द का प्रयोग किया जाता है - एनजाइना, (लैटिन एंको से - संपीड़ित करने के लिए, गला घोंटना), प्राचीन काल से जाना जाता है। रूसी चिकित्सा साहित्य में, आप एनजाइना की परिभाषा पा सकते हैं, जैसे "गले का बच्चा।" यह रोग मुख्य रूप से पूर्वस्कूली बच्चों को प्रभावित करता है और विद्यालय युगसाथ ही 40 वर्ष से कम आयु के वयस्क। वसंत और शरद ऋतु की अवधि में घटनाओं में स्पष्ट मौसमी वृद्धि होती है।
एनजाइना के लिए कई वर्गीकरण योजनाएं हैं। वे एटियलजि, रोगजनन, नैदानिक पाठ्यक्रम द्वारा प्रतिष्ठित हैं।
विभिन्न माइक्रोबियल रोगजनकों में, मुख्य एटिऑलॉजिकल भूमिकाअंतर्गत आता है बीटा-हेमोलिटिक स्ट्रेप्टोकोकस,जो अलग-अलग लेखकों के अनुसार 50 से 80% मामलों में पाया जाता है। एनजाइना का दूसरा सबसे आम प्रेरक एजेंट माना जा सकता है गोल्डन स्टेफिलोकोकस।के कारण होने वाले रोग हरा स्ट्रेप्टोकोकस।इसके अलावा, एनजाइना का प्रेरक एजेंट हो सकता है एडेनोवायरस, रॉड्स, स्पाइरोकेट्स, कवक औरअन्य
एक बहिर्जात रोगज़नक़ का प्रवेश हो सकता है हवाई बूंदों द्वारा, आहार और एक रोगी या बेसिलस वाहक के सीधे संपर्क द्वारा।अधिक बार, रोग रोगाणुओं या वायरस के साथ स्व-संक्रमण के कारण होता है जो सामान्य रूप से ग्रसनी के श्लेष्म झिल्ली पर बनते हैं। हिंसक दांतों से अंतर्जात संक्रमण फैलाना संभव है, परानासल साइनस में एक पैथोलॉजिकल फोकस, आदि। इसके अलावा, टॉन्सिलिटिस एक पुरानी प्रक्रिया के पतन के रूप में हो सकता है।
के अनुसार आईबी द्वारा वर्गीकरण सोलातोवा(1975) तीव्र टॉन्सिलिटिस (टॉन्सिलिटिस) को दो समूहों में विभाजित किया गया है: प्राथमिक और माध्यमिक,
प्रति मुख्य(बनल) टॉन्सिलिटिस में शामिल हैं - प्रतिश्यायी, कूपिक, लैकुनर, कफ टॉन्सिलिटिस।
माध्यमिक(विशिष्ट) टॉन्सिलिटिस एक विशिष्ट विशिष्ट रोगज़नक़ के कारण होता है। वे एक संक्रामक रोग (ग्रसनी का डिप्थीरिया, अल्सरेटिव नेक्रोटिक टॉन्सिलिटिस, सिफिलिटिक, हर्पेटिक, फंगल) या रक्त रोगों का संकेत हो सकता है।
प्राथमिक (केले) तोंसिल्लितिस
प्रतिश्यायी तोंसिल्लितिस- रोग का सबसे हल्का रूप, निम्नलिखित होना चिकत्सीय संकेत;
जलन, सूखापन, गले में खराश;
निगलने पर दर्द हल्का होता है;
सबफ़ेब्राइल तापमान;
मध्यम रूप से व्यक्त नशा;
क्षेत्रीय लिम्फ नोड्स का इज़ाफ़ा;
रोग की अवधि 3-5 दिन है।
ग्रसनीशोथ के साथपरिभाषित:
टॉन्सिल और तालु मेहराब के फैलाना हाइपरमिया;
टॉन्सिल का थोड़ा सा इज़ाफ़ा;
स्थानों में, म्यूकोप्यूरुलेंट एक्सयूडेट की एक फिल्म निर्धारित की जाती है।
कूपिक टॉन्सिलिटिसनिम्नलिखित विशेषताएं हैं:
तापमान में 38-39 ° की वृद्धि के साथ शुरुआत तीव्र है;
निगलते समय गले में तेज दर्द;
कान में दर्द का विकिरण;
नशा का उच्चारण किया जाता है, खासकर बच्चों में - भूख न लगना, उल्टी, भ्रम, मेनिन्जिज्म की घटना;
महत्वपूर्ण हेमटोलॉजिकल परिवर्तन - न्यूट्रोफिलिक ल्यूकोसाइटोसिस, स्टैब शिफ्ट, त्वरित ईएसआर;
क्षेत्रीय लिम्फ नोड्स का इज़ाफ़ा और व्यथा।
रोग की अवधि 5-7 दिन है। ग्रसनीशोथ के साथपरिभाषित:
गंभीर हाइपरमिया और नरम तालू और मेहराब की घुसपैठ;
रोग के पहले दिनों में टॉन्सिल का बढ़ना और हाइपरमिया, ऊबड़-खाबड़ सतह;
एकाधिक पीले-सफेद बिंदु आकार में 1-3 मिमी (प्युलुलेंट फॉलिकल्स) 3-4 दिन की बीमारी।
लैकुनर टॉन्सिलिटिसअक्सर कूपिक की तुलना में अधिक गंभीर रूप से आगे बढ़ता है। सूजन, एक नियम के रूप में, दोनों टॉन्सिल में विकसित होती है, हालांकि, एक तरफ कूपिक टॉन्सिलिटिस की तस्वीर हो सकती है, और दूसरी तरफ - लैकुनर। यह सभी लिम्फोइड फॉलिकल्स के गहरे घाव द्वारा समझाया गया है। सतही रूप से स्थित रोम कूपिक टॉन्सिलिटिस की एक तस्वीर देते हैं। टॉन्सिल की गहराई में स्थित फॉलिकल्स आसन्न लैकुने को उनकी शुद्ध सामग्री से भर देते हैं। एक व्यापक प्रक्रिया के साथ, मवाद टॉन्सिल की सतह पर आइलेट्स या नाली के छापे के रूप में आता है।
चिकत्सीय संकेतलैकुनर टॉन्सिलिटिस इस प्रकार हैं:
भोजन और लार निगलते समय गले में तेज दर्द;
कान में दर्द का विकिरण;
ठंड लगना, बुखार 39-40 डिग्री तक;
कमजोरी, थकान, नींद में खलल, सिरदर्द;
पीठ के निचले हिस्से, जोड़ों में, हृदय के क्षेत्र में दर्द;
उच्चारण हेमटोलॉजिकल परिवर्तन;
क्षेत्रीय लिम्फ नोड्स और प्लीहा की महत्वपूर्ण वृद्धि और व्यथा।
रोग की अवधि 10-12 दिन है।
पर ग्रसनीदर्शनपरिभाषित किया गया हैं:
गंभीर हाइपरमिया और टॉन्सिल का इज़ाफ़ा;
लैकुने के मुंह पर स्थित पीले-सफेद प्लेक, जिन्हें आसानी से एक स्पुतुला से हटा दिया जाता है;
प्युलुलेंट छापे के द्वीप, कभी-कभी टॉन्सिल की एक महत्वपूर्ण सतह को कवर करते हैं।
कफयुक्त
तोंसिल्लितिसअपेक्षाकृत दुर्लभ है और टॉन्सिल के अंदर ऊतक के शुद्ध संलयन की विशेषता है - कफ गठन।
कारण,प्रक्रिया के गठन में योगदान निम्नलिखित हो सकता है:
शरीर की प्रतिरक्षा शक्ति में कमी;
रोगज़नक़ का विषाणु;
एक विदेशी शरीर द्वारा या चिकित्सा प्रक्रियाओं के दौरान टॉन्सिल की चोट;
सामग्री के बहिर्वाह में कठिनाई के साथ टॉन्सिल की गहराई में आसंजनों का विकास।
चिकत्सीय संकेतकफ टॉन्सिलिटिस लैकुनर टॉन्सिलिटिस की अभिव्यक्तियों के समान हो सकता है, छोटे फोड़े लगभग स्पर्शोन्मुख हो सकते हैं। अधिक गंभीर मामलों में, एक ओर दर्द में वृद्धि होती है, निगलने में कठिनाई होती है, सामान्य स्थिति बिगड़ती है।
ग्रसनीशोथ के साथपरिभाषित:
एक टॉन्सिल का बढ़ना, हाइपरमिया, तनाव;
दर्द जब एक रंग के साथ दबाया जाता है;
परिपक्व कफ में उतार-चढ़ाव की उपस्थिति।
सबमांडिबुलर लिम्फ नोड्स घाव के किनारे पर बढ़े हुए और दर्दनाक होते हैं।
प्राथमिक (केले) टॉन्सिलिटिस का उपचारएटियोट्रोपिक, जटिल - स्थानीय और सामान्य होना चाहिए। एक नियम के रूप में, उपचार घर पर किया जाता है, और केवल गंभीर मामलों में या प्रतिकूल सामाजिक परिस्थितियों में रोगी को अस्पताल में रखा जाता है। निदान की पुष्टि करने और उचित उपचार का चयन करने के लिए, बैक्टीरियोलॉजिकल परीक्षानाक और गले की सामग्री। उपचार में निम्नलिखित चरण शामिल होने चाहिए:
1. उपचार पालनबीमारी:
रोग के पहले दिनों के दौरान सख्त बिस्तर पर आराम;
स्वच्छता और महामारी मानक - रोगी का अलगाव, व्यक्तिगत देखभाल उत्पाद और व्यक्तिगत स्वच्छता आइटम;
आहार - यंत्रवत्, ऊष्मीय और रासायनिक रूप से बख्शने वाला आहार, विटामिन से भरपूर, खूब पानी पिएं।
2. स्थानीय उपचार:
- पोटेशियम परमैंगनेट, फुरासिलिन, ग्रैमिकिडिन, सोडियम बाइकार्बोनेट, क्लोरोफिलिप्ट, हेक्सोरल, पोविडोन आयोडीन, साथ ही कैमोमाइल, ऋषि, नीलगिरी के काढ़े के गर्म समाधान के साथ गरारे करना;
एरोसोल की तैयारी के साथ ग्रसनी के श्लेष्म झिल्ली का उपचार: "केमेटन", "नीलगिरी", "प्रपोजल", "बायोपरॉक्स";
ऑरोसेप्टिक्स का उपयोग: "फ़ारिंगोसेप्ट", "गेक्सलिज़", "लारी-प्लस", "लारीप्रोंट", "सेप्टोलेट", "स्ट्रेप्सिल्स", "एंटी-एंगिन", आदि;
लुगोल के घोल, आयोडिनॉल के साथ ग्रसनी म्यूकोसा का स्नेहन;
अरोमाथेरेपी: आवश्यक तेलनीलगिरी, देवदार, चाय के पेड़, लैवेंडर, अंगूर। 3. सामान्य उपचार:
सल्फ़ानिलमाइड दवाएं रोग के पाठ्यक्रम की गंभीरता को ध्यान में रखते हुए निर्धारित की जाती हैं, आमतौर पर प्रारंभिक चरण में;
रोग की विषाक्त-एलर्जी प्रकृति (तवेगिल, सुप्रास्टिन, डायज़ोलिन, फेनकारोल, आदि) के कारण एंटीहिस्टामाइन की सिफारिश की जाती है। रोग की गंभीरता और अवस्था के आधार पर जीवाणुरोधी चिकित्सा निर्धारित की जाती है: में युवा लोग आरंभिक चरणरोग, एंटीबायोटिक दवाओं के उपयोग की सिफारिश नहीं की जाती है। पर गंभीर मामले,फोड़ा बनने की अवस्था में या अन्य अंगों को नुकसान होने की स्थिति में, आवेदन करें सेमी-सिंथेटिक ब्रॉड-स्पेक्ट्रम दवाएं(एम्पीसिलीन, एमोक्सिसिलिन, एमोक्सिक्लेव, अनज़ाइन), पहली पीढ़ी के सेफलोस्पोरिन(सेफैलेक्सिन, सेफलोथिन, सेफलोसिन), मैक्रोलाइड्स(एरिथ्रोमाइसिन, रोवामाइसिन, रूलिड)। एंटीबायोटिक दवाओं के साथ उपचार के लिए डिस्बैक्टीरिया की रोकथाम के साथ होना चाहिए - निस्टैटिन, लेवोरिन, डिफ्लुकन की नियुक्ति। एंटीबायोटिक दवाओं के गलत चुनाव और उपचार के समय के साथ, प्रक्रिया के जीर्ण होने की स्थिति पैदा हो जाती है।
विरोधी भड़काऊ दवाएं - पेरासिटामोल, एसिटाइलसैलिसिलिक एसिड हाइपरथर्मिया के लिए निर्धारित हैं, और उन्हें ध्यान में रखना आवश्यक है दुष्प्रभाव;
निम्नलिखित दवाओं के रूप में इम्यूनोस्टिम्युलेटिंग थेरेपी की सिफारिश की जाती है: अर्क थाइमस(विलोज़ेन, टिमोप्टिन), पाइरोजेनल, प्राकृतिक इम्युनोस्टिममुलेंट (जिनसेंग, ल्यूज़िया, कैमोमाइल, प्रोपोलिस, पैंटोक्राइन, लहसुन)। वैक्सीन-प्रकार के इम्युनोमोड्यूलेटर का उपयोग - दवा इमुडोन - मौखिक गुहा और ग्रसनी के हर्पेटिक, फंगल घावों के उपचार में सकारात्मक परिणाम देता है, फागोसाइटिक गतिविधि और लार में लाइसोजाइम के स्तर को बढ़ाता है।
फिजियोथेरेपी प्रक्रियाएंहाइपरथर्मिया को हटाने और लंबे समय तक लिम्फैडेनाइटिस के साथ प्युलुलेंट प्रक्रिया को समाप्त करने के बाद निर्धारित किया जाता है: सबमांडिबुलर क्षेत्र पर सॉलक्स, यूएचएफ, फोनोफोरेसिस, मैग्नेटोथेरेपी।
उपचार की प्रक्रिया में, मूत्र और रक्त के बार-बार अध्ययन करने के लिए, हृदय प्रणाली की स्थिति की निगरानी करना आवश्यक है। बीमारी के बाद रोगी को एक महीने तक डॉक्टर की देखरेख में रहना चाहिए।
तीव्र टॉन्सिलिटिस की रोकथामशामिल करना चाहिए:
सोसाइटी का समय पर पुनर्वास जीर्ण संक्रमण;
बाधा डालने वाले कारणों को दूर करना नाक से सांस लेना;
पर्यावरण में परेशान करने वाले कारकों का बहिष्करण;
काम करने का सही तरीका और आराम, तड़के की प्रक्रिया।
जो लोग अक्सर एनजाइना से पीड़ित होते हैं, उन्हें औषधालय अवलोकन के अधीन किया जाता है।
पैराटोन्सिलिटिस ज्यादातर मामलों में, यह क्रोनिक टॉन्सिलिटिस वाले रोगियों में टॉन्सिलिटिस की जटिलता है और पेरी-बादाम ऊतक में एक विषाणुजनित संक्रमण के प्रवेश के परिणामस्वरूप होता है। ज्यादातर मामलों में पैराटोन्सिलिटिस के विकास के कारण प्रतिरक्षा में कमी और एनजाइना के अपर्याप्त या जल्दी बंद उपचार हैं। टॉन्सिल के कैप्सूल से परे भड़काऊ प्रक्रिया का प्रसार इसकी सुरक्षात्मक कार्रवाई की समाप्ति को इंगित करता है, अर्थात विघटन के चरण में संक्रमण।
रोग की नैदानिक अभिव्यक्तियाँ:
निगलते समय लगातार दर्द, लार निगलने की कोशिश से बढ़ जाना;
कान, दांतों में दर्द का विकिरण, खाने-पीने से इंकार करने पर;
उद्भव ट्रिस्मस- चबाने वाली मांसपेशियों की ऐंठन;
पतला, नाक भाषण;
ग्रसनी, गर्दन और ग्रीवा लिम्फैडेनाइटिस की मांसपेशियों की सूजन के परिणामस्वरूप सिर (बग़ल में) की मजबूर स्थिति;
गंभीर नशा - सिरदर्द, कमजोरी की भावना, ज्वर का तापमान;
एक भड़काऊ प्रकृति के महत्वपूर्ण हेमटोलॉजिकल परिवर्तन।
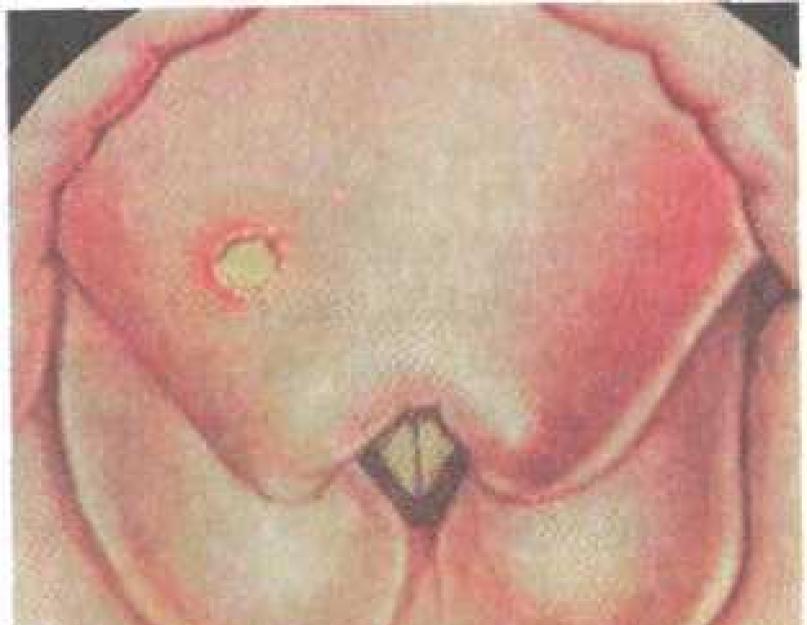
ग्रसनीदर्शनआमतौर पर लॉकजॉ के कारण मुश्किल होती है, जांच करने पर मुंह से एक अप्रिय दुर्गंध आती है। टॉन्सिल में से एक के मध्य रेखा में विस्थापन के कारण एक विशिष्ट तस्वीर नरम तालू की विषमता है। पेरी-बादाम ऊतक में फोड़े के स्थान के आधार पर, पूर्वकाल-ऊपरी, एटरो-अवर, पार्श्व और पश्च-पेरी-बादाम फोड़े पृथक होते हैं। पूर्वकाल सुपीरियर पैराटोन्सिलिटिस के साथ, टॉन्सिल के ऊपरी ध्रुव का एक तेज उभार होता है, जो मेहराब और नरम तालू के साथ एक गोलाकार गठन होता है। सबसे बड़े फलाव के क्षेत्र में, उतार-चढ़ाव।
रोग के दौरान, वहाँ हैं दो चरण - घुसपैठतथा फोड़ा गठन।मवाद की उपस्थिति के मुद्दे को हल करने के लिए, एक नैदानिक पंचर किया जाता है।
इलाजपैराटोन्सिलिटिस में घुसपैठ का चरणतीव्र टॉन्सिलिटिस के लिए अनुशंसित योजना के अनुसार किया गया। उपचार की जटिल प्रकृति, व्यापक स्पेक्ट्रम एंटीबायोटिक दवाओं का उपयोग, नोवोकेन नाकाबंदी की नियुक्ति से भड़काऊ प्रक्रिया का क्रमिक क्षीणन और रोगी की वसूली हो सकती है।
जब एक फोड़ा परिपक्व हो जाता हैइसके स्वतःस्फूर्त खाली होने की प्रतीक्षा न करें। लिडोकेन के 10% घोल या डाइकेन के 2% घोल के साथ ग्रसनी म्यूकोसा को छिड़कने के बाद शव परीक्षण करना वांछनीय है। निचले जबड़े के कोण के पास चबाने वाली मांसपेशियों के क्षेत्र में नोवोकेन के 1% समाधान के 2-3 मिलीलीटर की शुरूआत ट्रिस्मस को हटा देती है और हेरफेर की सुविधा प्रदान करती है। फोड़े का उद्घाटन अक्सर के माध्यम से किया जाता है। सुप्रा-बादाम फोसा या एक स्केलपेल या संदंश के साथ सबसे बड़ी फलाव की साइट पर। बाद के दिनों में, घाव के किनारों को पतला कर दिया जाता है, इसकी गुहा को कीटाणुनाशक से धोया जाता है।
प्रक्रिया के संभावित पुनरुत्थान और जटिलताओं के विकास को रोकने के लिए, रोगी को टॉन्सिल हटा दिया जाता है - टॉन्सिल्लेक्टोमी।आमतौर पर, पैराटोनिलर फोड़ा के खुलने के एक सप्ताह बाद ऑपरेशन किया जाता है। कुछ मामलों में, पैराटोन्सिलिटिस द्वारा जटिल क्रोनिक टॉन्सिलिटिस की उपस्थिति में, साथ ही जब अन्य जटिलताओं का पता लगाया जाता है, तो किसी भी स्थान पर पूरे प्यूरुलेंट फोकस को हटा दिया जाता है, जो रोगी की त्वरित वसूली सुनिश्चित करता है।
रेट्रोफैरेनजीज फोड़ाग्रसनी के प्रावरणी और प्रीवर्टेब्रल प्रावरणी के बीच लिम्फ नोड्स और ढीले ऊतक की एक शुद्ध सूजन है, जो चार साल की उम्र तक के बच्चों में बनी रहती है। कम उम्र में, रोग कमजोर प्रतिरक्षा की पृष्ठभूमि के खिलाफ तीव्र राइनोफेरींजाइटिस, टॉन्सिलिटिस, तीव्र संक्रामक रोगों के साथ ग्रसनी अंतरिक्ष में संक्रमण की शुरूआत के परिणामस्वरूप होता है। बड़े बच्चों में, रेट्रोफैरेनजीज फोड़ा का कारण अक्सर पीछे की ग्रसनी दीवार पर आघात होता है।
रोग की नैदानिक अभिव्यक्तियाँफोड़े के स्थानीयकरण, उसके आकार, प्रतिरक्षा की स्थिति, बच्चे की उम्र पर निर्भर करता है। हालांकि, रोग हमेशा गंभीर होता है, और प्रमुख लक्षण हैं गले में खराश और सांस लेने में तकलीफ:
- ऊँचे पद परनासॉफिरिन्क्स में एक फोड़ा नाक से सांस लेने में कठिनाई, नासिकाता को चिह्नित करता है;
- औसत स्थान परफोड़ा दिखाई देता है शोर-शराबा सांस लेना, खर्राटे लेना, आवाज कर्कश हो जाती है;
- कम करते समयस्वरयंत्र में एक फोड़ा, श्वास स्टेनोटिक हो जाता है, सहायक मांसपेशियों की भागीदारी के साथ, सायनोसिस का उल्लेख किया जाता है, घुटन के कभी-कभी हमले, पीछे की ओर झुकाव के साथ मजबूर सिर की स्थिति;
गले में खराश, भोजन से इनकार, चिंता और बुखार सभी प्रकार की प्रक्रिया स्थानीयकरण की विशेषता है।
ग्रसनीशोथ के साथमध्य रेखा के साथ ग्रसनी के पीछे एक गोल आकार की हाइपरमिया और सूजन होती है या केवल एक तरफ होती है। छोटे बच्चों में एक स्पष्ट ट्रिस्मस के साथ, नासॉफिरिन्क्स और ऑरोफरीनक्स की एक डिजिटल परीक्षा की जाती है, जिसमें घनी स्थिरता या उतार-चढ़ाव की घुसपैठ पाई जाती है। क्षेत्रीय लिम्फ नोड्सबहुत बड़ा और दर्दनाक।
इलाज।घुसपैठ के चरण में सौंपा गया है रूढ़िवादी उपचार।जब फोड़े के लक्षण दिखाई देते हैं, शल्य चिकित्सा संबंधी व्यवधान - फोड़ा खोलना, जो आकांक्षा को रोकने के लिए किया जाता है क्षैतिज स्थितिप्रारंभिक पंचर और मवाद के चूषण के साथ। गहरी सांस लेने के तुरंत बाद सबसे बड़े फलाव की जगह पर एक चीरा लगाया जाता है और बच्चे का सिर नीचे किया जाता है। खोलने के बाद, घाव के किनारों को फिर से पतला कर दिया जाता है, गले को कीटाणुनाशक से सिंचित किया जाता है, और जीवाणुरोधी उपचार जारी रखा जाता है।
माध्यमिक (विशिष्ट) तोंसिल्लितिसरक्त रोगों के लक्षण हैं या संक्रामक रोगों के रोगजनकों के कारण होते हैं।
अल्सरेटिव मेम्ब्रेनस (नेक्रोटिक) एनजाइना सिमानोव्स्की-विंसेंटजीवाणु सहजीवन के कारण मौखिक गुहा के फ्यूसीफॉर्म छड़ और स्पाइरोकेट्स,आमतौर पर मौखिक श्लेष्म की परतों में कम-विषाणु अवस्था में होते हैं। रोग के विकास को प्रभावित करने वाले कारकहैं:
शरीर की सामान्य और स्थानीय प्रतिक्रिया में कमी;
स्थानांतरित संक्रामक रोग;
हिंसक दांतों की उपस्थिति, मसूड़ों की बीमारी।
नैदानिक अभिव्यक्तियाँ,रोग इस प्रकार हैं:
शरीर का तापमान सबफ़ेब्राइल आंकड़ों तक बढ़ जाता है या सामान्य रह सकता है;
गले में दर्द नहीं होता है, निगलने पर अजीबता, एक विदेशी शरीर की भावना होती है;
मुंह से दुर्गंध आना, लार का बढ़ना।
ग्रसनीशोथ के साथएक टॉन्सिल पर पैथोलॉजिकल परिवर्तन पाए जाते हैं:
ऊपरी ध्रुव में एक धूसर या पीले रंग का लेप होता है;
पट्टिका की अस्वीकृति के बाद, असमान किनारों और ढीले तल के साथ एक गहरा अल्सर बनता है।
प्रभावित पक्ष पर क्षेत्रीय नोड्स बढ़े हुए हैं,
मध्यम रूप से दर्दनाक।
रोग की अवधि 1 से 3 सप्ताह तक है।
इलाजअल्सरेटिव नेक्रोटिक टॉन्सिलिटिस अस्पताल के संक्रामक विभाग में किया जाता है। प्रवेश पर, निदान को स्पष्ट करने के लिए एक बैक्टीरियोलॉजिकल परीक्षा की जाती है।
स्थानीय उपचारशामिल हैं:
हाइड्रोजन पेरोक्साइड के 3% समाधान के साथ परिगलन से अल्सर को साफ करना;
पोटेशियम परमैंगनेट, फुरसिलिन के घोल से ग्रसनी की सिंचाई;
आयोडीन के टिंचर के साथ अल्सर का स्नेहन, ग्लिसरीन में नोवर्सेनॉल के 10% निलंबन का मिश्रण;
प्राथमिक चरणग्रसनी में उपदंश निम्नलिखित नैदानिक अभिव्यक्तियों के साथ, मुख मैथुन के दौरान हो सकता है:
घाव के किनारे निगलने पर हल्का दर्द;
टॉन्सिल की सतह पर, लाल कटाव निर्धारित होता है, एक अल्सर या टॉन्सिल दिखाई देता है, जैसा कि तीव्र टॉन्सिलिटिस में होता है;
टॉन्सिल का ऊतक घना होता है जब टटोलता है;
लसीका में एकतरफा वृद्धि होती है
नोड्स।
माध्यमिक उपदंशग्रसनी में निम्नलिखित विशिष्ट विशेषताएं हैं:
श्लेष्म झिल्ली का गिरा हुआ तांबा-लाल रंग, रोमांचक मेहराब, नरम और कठोर तालू;
पैपुलर दाने, गोल या अंडाकार, भूरा-सफेद;
क्षेत्रीय लिम्फ नोड्स का इज़ाफ़ा।
तृतीयक उपदंशसीमित के रूप में प्रकट होता है
गमी ट्यूमर, जो विघटन के बाद, चिकनी किनारों के साथ एक गहरा अल्सर और आसपास के ऊतकों के आगे विनाश के साथ एक चिकना तल बनाता है अगर इलाज नहीं किया जाता है।
इलाजकीटाणुनाशक समाधानों के साथ विशिष्ट, स्थानीय रूप से निर्धारित रिंसिंग (अनुभाग "ईएनटी अंगों के पुराने विशिष्ट रोग" देखें)।
हर्पेटिक टॉन्सिलिटिसएडेनोवायरस के कारण होने वाली बीमारियों को संदर्भित करता है। हर्पंगिना का प्रेरक एजेंट समूह ए का कॉक्ससेकी वायरस है। यह रोग प्रकृति में महामारी है, गर्मी और शरद ऋतु में, और अत्यधिक संक्रामक है। बच्चे अधिक प्रभावित होते हैं, विशेषकर छोटे।
नैदानिक अभिव्यक्तियाँनिम्नलिखित:
तापमान को 38 ~ 40 o C तक बढ़ाना;
निगलते समय गले में दर्द;
सिरदर्द, पेट में मांसपेशियों में दर्द;
उल्टी और तरल मलछोटे बच्चों में देखा गया।
वयस्कों में, रोग हल्के रूप में होता है।
ग्रसनीशोथ के साथपरिभाषित:
ग्रसनी के श्लेष्म झिल्ली का हाइपरमिया;
नरम तालू, उवुला, तालु मेहराब के क्षेत्र में कभी-कभी ग्रसनी की पिछली दीवार पर एक हाइपरमिक आधार पर छोटे पुटिकाएं;
रोग के तीसरे-चौथे दिन खुले हुए पुटिकाओं के स्थान पर अल्सर का बनना।
इलाजघर पर किया जाता है और इसमें शामिल हैं:
रोगी को दूसरों से अलग करना, स्वच्छता और स्वच्छ शासन का अनुपालन;
बख्शते आहार, भरपूर मात्रा में पेय, विटामिन से भरपूर;
पोटेशियम परमैंगनेट, फुरासिलिन, पोविडोन आयोडीन के घोल से ग्रसनी की सिंचाई;
इलाज एंटीवायरल एजेंट(इंटरफेरॉन);
विरोधी भड़काऊ चिकित्सा (पैरासिटामोल, नूरोफेन, आदि) .);
गंभीर मामलों में छोटे बच्चों में डिटॉक्सिफिकेशन थेरेपी का संकेत दिया जाता है, जिसके लिए अस्पताल में भर्ती होने की आवश्यकता होती है।
फंगल टॉन्सिलिटिसमेंहाल ही में निम्नलिखित में व्यापक हो गया है कारण:
सामान्य आबादी में कम प्रतिरक्षा;
असफलता प्रतिरक्षा तंत्रजल्दी के बच्चों में
आयु;
स्थानांतरित गंभीर बीमारियां जो शरीर की गैर-विशिष्ट सुरक्षा को कम करती हैं और खोखले अंगों के माइक्रोफ्लोरा की संरचना को बदल देती हैं;
दवाओं का लंबे समय तक उपयोग जो शरीर की सुरक्षा को दबाते हैं (एंटीबायोटिक्स, कॉर्टिकोस्टेरॉइड्स, इम्यूनोसप्रेसेन्ट्स)।
बैक्टीरियोलॉजिकल परीक्षा परफंगल टॉन्सिलिटिस, रोगजनक खमीर जैसी कवक जैसे कैंडिडा पाए जाते हैं।
विशेषता नैदानिक अभिव्यक्तियाँनिम्नलिखित:
तापमान में वृद्धि स्थिर नहीं है;
मामूली गले में खराश, सूखापन, बिगड़ा हुआ स्वाद संवेदना;
सामान्य नशा की घटनाएं खराब रूप से व्यक्त की जाती हैं।
ग्रसनीशोथ के साथपरिभाषित:
टॉन्सिल का बढ़ना और हल्का हाइपरमिया, चमकीले सफेद, ढीले दही जैसे सजीले टुकड़े जो अंतर्निहित ऊतक को नुकसान पहुंचाए बिना आसानी से हटा दिए जाते हैं।
क्षेत्रीय लिम्फ नोड्स बढ़े हुए, दर्द रहित होते हैं।
इलाजनिम्नानुसार किया जाता है:
व्यापक स्पेक्ट्रम एंटीबायोटिक दवाओं को रद्द करना;
चिनोसोल, आयोडिनॉल, हेक्सोरल, पोविडोन आयोडीन के घोल से ग्रसनी की सिंचाई;
निस्टैटिन, लेवोरिन की कमी;
एनिलिन डाई के 2% जलीय या अल्कोहलिक घोल से प्रभावित क्षेत्रों का स्नेहन - मेथिलीन ब्लू और जेंटियन वायलेट, सिल्वर नाइट्रेट का 5% घोल;
Nystatin, levorin, diflucan मौखिक रूप से उम्र के लिए उपयुक्त खुराक में;
विटामिन सी और समूह बी की बड़ी खुराक;
इम्यूनोस्टिम्युलेटिंग ड्रग्स, इमुडॉन;
टॉन्सिल का पराबैंगनी विकिरण।
संक्रामक मोनोन्यूक्लिओसिस के साथ एनजाइनानिम्नलिखित द्वारा विशेषता संकेत;
ठंड लगना, बुखार 39 ~ 40 C तक, सिरदर्द
दर्द;
पैलेटिन टॉन्सिल में वृद्धि, लैकुनर की एक तस्वीर, कभी-कभी अल्सरेटिव नेक्रोटिक टॉन्सिलिटिस;
ग्रीवा, सबमांडिबुलर लिम्फ नोड्स का इज़ाफ़ा और व्यथा;
यकृत और प्लीहा का एक साथ इज़ाफ़ा;
रक्त की जांच करते समय, मोनोन्यूक्लियर कोशिकाओं की संख्या में वृद्धि और सूत्र को बाईं ओर स्थानांतरित करना।
इलाजरोगियों को संक्रामक रोग विभाग में ले जाया जाता है, जहां यह निर्धारित है:
बिस्तर पर आराम, विटामिन से भरपूर भोजन;
- स्थानीय उपचार:कीटाणुनाशकों से धोना और
कसैले;
- सामान्य उपचार:माध्यमिक संक्रमण, कॉर्टिकोस्टेरॉइड्स को खत्म करने के लिए एंटीबायोटिक दवाओं का प्रशासन।
एग्रानुलोसाइटिक एनजाइना
एग्रानुलोसाइटोसिस के विशिष्ट लक्षणों में से एक है और इसमें निम्नलिखित हैं:
नैदानिक अभिव्यक्तियाँ:
ठंड लगना, उच्च तापमान - 4 सीजीएस तक, सामान्य गंभीर स्थिति;
गंभीर गले में खराश, खाने और पीने से इनकार;
ग्रसनी और मौखिक गुहा के श्लेष्म झिल्ली को कवर करने वाली नेक्रोटिक गंदी ग्रे पट्टिका;
मुंह से अप्रिय दुर्गंधयुक्त गंध;
ऊतकों की गहराई में परिगलित प्रक्रिया का प्रसार;
रक्त में, एक स्पष्ट ल्यूकोपेनिया और दाईं ओर ल्यूकोसाइट सूत्र का एक स्पष्ट बदलाव होता है।
इलाजरुधिर विज्ञान विभाग में किया जाता है:
बिस्तर पर आराम, बख्शते आहार;
सावधान मौखिक देखभाल;
कॉर्टिकोस्टेरॉइड्स, पेंटोक्सिल, विटामिन थेरेपी की नियुक्ति;
बोन मैरो प्रत्यारोपण;
माध्यमिक संक्रमण के खिलाफ लड़ो।
क्रोनिक टॉन्सिलिटिस।यह निदान पैलेटिन टॉन्सिल की पुरानी सूजन को संदर्भित करता है, जो अन्य सभी टॉन्सिल की संयुक्त सूजन की तुलना में अधिक सामान्य है। यह बीमारी आमतौर पर स्कूली उम्र के बच्चों को 12 से 15% और 40 साल से कम उम्र के वयस्कों को - 4 से 10% तक प्रभावित करती है। इस विकृति का आधार एक संक्रामक-एलर्जी प्रक्रिया है, जो बार-बार टॉन्सिलिटिस से प्रकट होती है और कई अंगों और प्रणालियों को नुकसान पहुंचाती है। इसलिए, रोग के लक्षणों का ज्ञान, इसका समय पर पता लगाना और तर्कसंगत उपचार रोगियों में जटिलताओं और सर्जिकल हस्तक्षेप की आवश्यकता को रोकने में मदद करेगा।
कारणपैलेटिन टॉन्सिल में एक पुरानी सूजन प्रक्रिया का विकास निम्नलिखित है:
शरीर की प्रतिक्रियाशीलता में परिवर्तन;
नाक सेप्टम की वक्रता, टर्बाइनेट्स की अतिवृद्धि, एडेनोइड्स के बढ़ने के कारण नाक से सांस लेने में कठिनाई;
क्रोनिक फोकल संक्रमण (साइनुइटिस, एडेनोओडाइटिस, हिंसक दांत), जो रोगज़नक़ का स्रोत है और एनजाइना के पुनरावर्तन की घटना में योगदान देता है;
स्थानांतरित बचपन के संक्रमण, बार-बार श्वसन वायरल रोग, जठरांत्र संबंधी मार्ग के संक्रमण, जो शरीर के प्रतिरोध को कम करते हैं;
पैलेटिन टॉन्सिल में गहरी कमी की उपस्थिति, विषाक्त माइक्रोफ्लोरा के विकास के लिए अनुकूल परिस्थितियों का निर्माण;
लैकुने में विदेशी प्रोटीन, माइक्रोफ्लोरा विषाक्त पदार्थों और ऊतक क्षय उत्पादों को आत्मसात करना, शरीर के स्थानीय और सामान्य एलर्जी में योगदान करना;
व्यापक लसीका और संचार मार्ग, जिससे संक्रमण फैलता है और एक संक्रामक-एलर्जी प्रकृति की जटिलताओं का विकास होता है।
क्रोनिक टॉन्सिलिटिस को वास्तविक संक्रामक रोगों के लिए जिम्मेदार ठहराया जाना चाहिए, बहुमत के कारण स्वसंक्रमण।ताजा आंकड़ों के मुताबिक
क्रोनिक टॉन्सिलिटिस के एटियलजि में विदेशी और घरेलू प्रकाशन, प्रमुख स्थान पर कब्जा कर लिया है ग्रुप ए बीटा-हेमोलिटिक स्टेफिलोकोकस ऑरियस- बच्चों में 30%, में
वयस्क 10-15%, फिर स्टैफिलोकोकस ऑरियस, हेमोलिटिक स्टैफिलोकोकस ऑरियस, एनारोबेस, एडेनोवायरस, हर्पीज वायरस, क्लैमाइडिया और टोक्सोप्लाज्मा।
क्रोनिक टॉन्सिलिटिस के स्थानीय और सामान्य लक्षणों की विविधता और अन्य अंगों के साथ उनके संबंधों ने इन आंकड़ों को व्यवस्थित करना आवश्यक बना दिया। क्रोनिक टॉन्सिलिटिस के कई वर्गीकरण हैं। वर्तमान में सबसे व्यापक रूप से स्वीकृत आईबी द्वारा वर्गीकरण सैनिक(1975), क्रोनिक टॉन्सिलिटिस को विभाजित करना विशिष्ट(सिफलिस, तपेदिक, स्क्लेरोमा) और गैर विशिष्ट,जो बदले में . में विभाजित है आपूर्ति कीतथा विघटित रूप।प्रसिद्ध वर्गीकरण के अनुसार बी.एस. Preobrazhensky, क्रोनिक टॉन्सिलिटिस का एक सरल रूप और एक विषाक्त-एलर्जी रूप प्रतिष्ठित हैं।
सेटिंग का आधार निदानक्रोनिक टॉन्सिलिटिस इतिहास में लगातार गले में खराश, स्थानीय रोग संबंधी संकेत और सामान्य विषाक्त-एलर्जी घटनाएं हैं। यह सलाह दी जाती है कि तालु के टॉन्सिल की पुरानी सूजन के वस्तुनिष्ठ लक्षणों का मूल्यांकन रोग के तेज होने के 2-3 सप्ताह से पहले न करें।
क्रोनिक टॉन्सिलिटिस का मुआवजा रूपनिम्नलिखित विशेषताओं द्वारा विशेषता: रोगी की शिकायतें:
सुबह गले में खराश, सूखापन, झुनझुनी;
निगलते समय अजीब या विदेशी शरीर की भावना;
बुरा गंधमुंह से;
इतिहास में एनजाइना का एक संकेत।
डेटा फेरींगोस्कोपी (स्थानीय संकेत)ग्रसनी में भड़काऊ प्रक्रिया:
मेहराब में परिवर्तन - हाइपरमिया, रोलर जैसा मोटा होना और पूर्वकाल और पीछे के मेहराब के किनारों की सूजन;
बार-बार होने वाले टॉन्सिलिटिस के परिणामस्वरूप टॉन्सिल के साथ पैलेटिन मेहराब के स्पाइक्स;
टॉन्सिल का असमान रंग, उनका ढीलापन, स्पष्ट लैकुनर पैटर्न;
लैकुने या तरल मलाईदार मवाद की गहराई में प्युलुलेंट-केसियस प्लग की उपस्थिति, जो पूर्वकाल तालु के आर्च के आधार पर एक स्पैटुला के साथ दबाने से पता चला है;
क्रोनिक टॉन्सिलिटिस में पैलेटिन टॉन्सिल की अतिवृद्धि, जो मुख्य रूप से बच्चों में होती है;
सबमांडिबुलर क्षेत्र में और स्टर्नोक्लेडोमैस्टॉइड मांसपेशी के पूर्वकाल किनारे के साथ क्षेत्रीय लिम्फ नोड्स का इज़ाफ़ा और व्यथा रोग का एक विशिष्ट संकेत है।
सूचीबद्ध संकेतों में से 2-3 की उपस्थिति निदान के लिए आधार देती है। टॉन्सिलिटिस के बीच की अवधि में रोग के मुआवजे के रूप में, सामान्य स्थिति परेशान नहीं होती है, शरीर के नशा और एलर्जी के कोई संकेत नहीं हैं।
विघटित रूपक्रोनिक टॉन्सिलिटिस उपरोक्त द्वारा विशेषता है स्थानीय विशेषताएंतालु टॉन्सिल में रोग प्रक्रिया, वर्ष में 2-4 बार एक्ससेर्बेशन की उपस्थिति, साथ ही विघटन की सामान्य अभिव्यक्तियाँ:
शाम को सबफ़ेब्राइल तापमान की उपस्थिति;
थकान में वृद्धि, प्रदर्शन में कमी;
जोड़ों में आवधिक दर्द, हृदय में;
कार्यात्मक विकारतंत्रिका, मूत्र और अन्य प्रणाली;
उपस्थिति, विशेष रूप से उत्तेजना की अवधि के दौरान, क्रोनिक टॉन्सिलिटिस से जुड़े रोग- एक सामान्य एटिऑलॉजिकल कारक और आपसी
एक दूसरे पर कार्रवाई।संक्रामक-एलर्जी प्रकृति के ऐसे रोगों में शामिल हैं: तीव्र और
क्रोनिक टॉन्सिलोजेनिक सेप्सिस, गठिया, संक्रामक गठिया, हृदय रोग, मूत्र प्रणाली, मेनिन्जेस और अन्य अंगों और प्रणालियों।
बार-बार टॉन्सिलिटिस की पृष्ठभूमि के खिलाफ ग्रसनी में होने वाली स्थानीय जटिलताएं ग्रसनी में भड़काऊ प्रक्रिया के विघटन का प्रमाण हैं, इनमें शामिल हैं: पैराटोन्सिलिटिस, ग्रसनी फोड़ा।
साथ देने वाली बीमारियाँक्रोनिक टॉन्सिलिटिस के साथ एक भी एटियलॉजिकल और रोगजनक आधार नहीं है, कनेक्शन सामान्य और स्थानीय प्रतिक्रियाशीलता के माध्यम से है। ऐसी बीमारियों का एक उदाहरण हो सकता है: उच्च रक्तचाप, अतिगलग्रंथिता, मधुमेह मेलेटस, आदि।
क्रोनिक टॉन्सिलिटिस का उपचाररोग के रूप के कारण मुआवजा प्रपत्रआयोजित रूढ़िवादी उपचार,पर विघटित रूपअनुशंसित शल्य चिकित्सा संबंधी व्यवधान- तोंसिल्लेक्टोमी- पैलेटिन टॉन्सिल को पूरी तरह से हटाना।
रूढ़िवादी उपचार क्रोनिक टॉन्सिलिटिस जटिल होना चाहिए - स्थानीय और सामान्य।यह मौखिक गुहा, नाक गुहा और परानासल साइनस में संक्रमण के foci की स्वच्छता से पहले होना चाहिए।
स्थानीय उपचारनिम्नलिखित गतिविधियों को शामिल करता है:
1. टॉन्सिल के लैकुने को धोना और एंटीसेप्टिक घोल (फुरसिलिन, आयोडिनॉल, डाइऑक्साइडिन, चिनोसोल, ऑक्टेनसेप्ट, एक्टेरिसाइड, क्लोरहेक्सिडिन, आदि) से धोना।
10-15 प्रक्रियाओं का एक कोर्स। इंटरफेरॉन के साथ अंतराल को धोना टॉन्सिल के प्रतिरक्षाविज्ञानी गुणों को उत्तेजित करता है।
2. टॉन्सिल के लैकुने को लुगोल के घोल या प्रोपोलिस के 30% अल्कोहल टिंचर से बुझाना।
3. पैराफिन-बाल्सामिक आधार पर एंटीसेप्टिक मलहम और पेस्ट के लैकुना का परिचय।
4. इंट्रामाइंडल नोवोकेन नाकाबंदी।
5. वनस्पतियों की संवेदनशीलता के अनुसार एंटीबायोटिक और एंटीसेप्टिक दवाओं की शुरूआत।
6. स्थानीय इम्यूनोस्टिम्युलेटिंग दवाओं का उपयोग: लेवमिसोल, डाइमेक्साइड, स्प्लेनिन, आईआरएस 19, राइबोमुनिल, इमुडोन, आदि।
7. ऑरोसेप्टिक्स का रिसेप्शन: फेरींगोसेप्ट, हेक्सालिसिस, लैरिप्लियस, नियोंगिन, सेप्टोलेट इत्यादि।
8. टॉन्सिलर तंत्र के साथ उपचार, जो टॉन्सिल पर अल्ट्रासोनिक क्रिया को जोड़ती है, टॉन्सिल के लैकुने और जेब से रोग संबंधी सामग्री की आकांक्षा, और एंटीसेप्टिक समाधानों के साथ सिंचाई। उपचार के दौरान हर दूसरे दिन 5 सत्र होते हैं।
9. उपचार के फिजियोथेरेप्यूटिक तरीके: पराबैंगनी विकिरण, लिडेज के फोनोफोरेसिस, विटामिन, यूएचएफ, लेजर थेरेपी, मैग्नेटोथेरेपी।
10. अरोमाथेरेपी: नीलगिरी, देवदार, चाय के पेड़, लैवेंडर, अंगूर, आदि के आवश्यक तेल।
सामान्य चिकित्साक्रोनिक टॉन्सिलिटिसनिम्नानुसार किया जाता है:
1. माइक्रोफ्लोरा की संवेदनशीलता का निर्धारण करने के बाद क्रोनिक टॉन्सिलिटिस के तेज होने के लिए एंटीबायोटिक चिकित्सा का उपयोग किया जाता है। एंटीबायोटिक दवाओं के साथ उपचार डिस्बैक्टीरियोसिस की रोकथाम के साथ होना चाहिए।
2. विरोधी भड़काऊ चिकित्सा एक हाइपरर्जिक प्रतिक्रिया (पैरासिटामोल, एस्पिरिन, आदि) के साथ एक तीव्र प्रक्रिया के लिए निर्धारित है।
3. एंटीहिस्टामाइन एक संक्रामक-एलर्जी प्रकृति की जटिलताओं को रोकने के लिए निर्धारित हैं।
4. इम्यूनोस्टिम्युलेटिंग थेरेपी को एक्ससेर्बेशन के दौरान और उसके बाहर दोनों जगह किया जाना चाहिए। थाइमस ग्रंथि निकालने की तैयारी निर्धारित की जाती है: थाइमलिन, टाइमोप्टिन, विलोज़ेन, टिम-उवोकल; माइक्रोबियल मूल के प्रतिरक्षा सुधारक; प्राकृतिक इम्युनोस्टिमुलेंट्स: जिनसेंग,
इचिनोसिया, प्रोपोलिस, पैंटोक्राइन, कैमोमाइल, आदि।
5. एंटीऑक्सिडेंट, जिनकी भूमिका चयापचय में सुधार, एंजाइम सिस्टम के कामकाज, प्रतिरक्षा में वृद्धि: नियमित युक्त परिसरों, समूह ए, ई, सी, ट्रेस तत्वों के विटामिन - जेडएन, एमजी, सी, फे, सीए।
ऊपर वर्णित उपचार वर्ष में 2-3 बार किया जाता है, अधिक बार शरद ऋतु-वसंत की अवधि में, और एक उच्च चिकित्सीय प्रभाव देता है।
उपचार की प्रभावशीलता के लिए मानदंडहै:
1. पैलेटिन टॉन्सिल में मवाद और रोग संबंधी सामग्री का गायब होना।
2. हाइपरमिया को कम करना और तालु के मेहराब और टॉन्सिल की घुसपैठ।
3. क्षेत्रीय लिम्फ नोड्स में कमी और गायब होना।
इन परिणामों की अनुपस्थिति या रोग के तेज होने की घटना में, यह संकेत दिया गया है टॉन्सिल्लेक्टोमी।
विघटित रूप का उपचारक्रोनिक टॉन्सिलिटिस किया जाता है शल्य चिकित्साटॉन्सिल को बगल के कैप्सूल के साथ पूरी तरह से हटाने के साथ।
विपरीत संकेतके लिये तोंसिल्लेक्टोमीहै:
गंभीर डिग्री हृदय संबंधी अपर्याप्तता;
दीर्घकालिक किडनी खराब;
रक्त रोग;
गंभीर मधुमेह मेलेटस;
संभावित विकास के साथ उच्च रक्तचाप का उच्च स्तर
उच्च रक्तचाप से ग्रस्त संकट, आदि।
ऐसे मामलों में, उपचार के अर्ध-सर्जिकल तरीकों का उपयोग किया जाता है। (क्रायोथेरेपी)टॉन्सिल ऊतक का जमना) या रूढ़िवादी उपचार।
ऑपरेशन की तैयारीएक आउट पेशेंट के आधार पर किया जाता है और इसमें शामिल हैं:
संक्रमण के foci की स्वच्छता;
जमावट, सामग्री के लिए रक्त परीक्षण
प्लेटलेट्स, प्रोथ्रोम्बिन इंडेक्स;
रक्तचाप का मापन;
आंतरिक अंगों की जांच।
उपकरणों के एक विशेष सेट का उपयोग करके स्थानीय संज्ञाहरण के तहत एक खाली पेट पर ऑपरेशन किया जाता है।
सबसे अधिक बार उलझनटॉन्सिल्लेक्टोमी टॉन्सिल निचे के क्षेत्र से खून बह रहा है।
पश्चात की अवधि में रोगी की देखभालनर्स को इस प्रकार करना चाहिए: - रोगी को उसके दाहिनी ओर नीचे तकिये पर लिटाएं;
उठने, सक्रिय रूप से बिस्तर पर जाने और बात करने पर रोक;
गाल के नीचे एक डायपर रखें और रोगी को निगलने के लिए नहीं, बल्कि लार को थूकने के लिए कहें;
दो घंटे के लिए रोगी की स्थिति और लार के रंग का निरीक्षण करें;
यदि आवश्यक हो तो रक्तस्राव की उपस्थिति के बारे में डॉक्टर को सूचित करें;
दोपहर में ठंडे तरल के कुछ घूंट दें;
सर्जरी के बाद 5 दिनों तक रोगी को तरल या शुद्ध, ठंडा भोजन खिलाएं;
सड़न रोकनेवाला घोल से दिन में कई बार गले की सिंचाई करें।
निवारणक्रोनिक टॉन्सिलिटिस इस प्रकार है:
प्रदूषण नियंत्रण;
स्वच्छ काम करने और रहने की स्थिति में सुधार;
जनसंख्या के जीवन स्तर के सामाजिक-आर्थिक स्तर में सुधार;
क्रोनिक टॉन्सिलिटिस से पीड़ित व्यक्तियों की सक्रिय पहचान और उनका औषधालय अवलोकन;
रोगियों का समय पर अलगाव और पर्याप्त उपचार की नियुक्ति;
व्यक्तिगत प्रोफिलैक्सिस में संक्रमण के फॉसी की स्वच्छता और बाहरी वातावरण के हानिकारक प्रभावों के लिए शरीर के प्रतिरोध को बढ़ाना शामिल है।
नैदानिक परीक्षणक्रोनिक टॉन्सिलिटिस के रोगी
है प्रभावी तरीकाजनसंख्या की वसूली। मुख्य लक्ष्य otorhinolaryngology में नैदानिक परीक्षाएं इस प्रकार हैं:
पुरानी और अक्सर आवर्तक बीमारियों वाले रोगियों का समय पर पता लगाना;
उनकी व्यवस्थित निगरानी और सक्रिय उपचार;
इस बीमारी के कारणों की पहचान, और मनोरंजक गतिविधियों के कार्यान्वयन;
किए गए कार्य के परिणामों का मूल्यांकन।
औषधालय के तीन चरण हैं:
प्रथम चरण - पंजीकरण -चिकित्सा परीक्षण के अधीन व्यक्तियों की पहचान, उपचार की योजना तैयार करना और निवारक उपाय और गतिशील निगरानी शामिल है। चयनरोगियों को एक निष्क्रिय विधि द्वारा किया जाता है जब रोगी चिकित्सा सहायता के लिए आवेदन करते हैं और एक सक्रिय विधि द्वारा - निवारक करने की प्रक्रिया में
निरीक्षण औषधालय का पहला चरण समाप्त हो रहा है पंजीकरण मेडिकल रिकॉर्डऔर प्रारूपणठोस व्यक्तिगत योजनाचिकित्सा समर्थक
लैक्टिक गतिविधियाँ।
चरण 2 - प्रदर्शन- लंबी अवधि के अनुवर्ती कार्रवाई की आवश्यकता है। साथ ही, जनसंख्या की स्वच्छता साक्षरता में सुधार के उपायों की आवश्यकता है, व्यवस्थित के बारे में
रोगियों का अनुसरण करना और उपचार के निवारक पाठ्यक्रम संचालित करना।क्रोनिक टॉन्सिलिटिस में, वसंत और शरद ऋतु में ऐसे पाठ्यक्रम आयोजित करने की सलाह दी जाती है, जो कि तेज होने की अवधि से मेल खाती है।
चरण 3 - गुणवत्ता और दक्षता मूल्यांकनऔषधालय अवलोकन। रोगियों की परीक्षा के परिणाम और किए गए उपचार के पाठ्यक्रम वर्ष के अंत में परिलक्षित होते हैं
महाकाव्य क्रोनिक टॉन्सिलिटिस के लक्षणों के गायब होने और दो साल के भीतर बीमारी के बढ़ने का आधार है रोगी को औषधालय से हटाना
लेखांकनक्रोनिक टॉन्सिलिटिस के मुआवजे के रूप के अनुसार। किए गए उपायों के प्रभाव के अभाव में, रोगी को शल्य चिकित्सा के लिए भेजा जाता है।
काम के संगठन की प्रभावशीलता का आकलन करने के लिए, नैदानिक परीक्षा की गुणवत्ता के संकेतक निर्धारित किए जाते हैं।
तीव्र ग्रसनीशोथ ग्रसनी के सभी भागों के श्लेष्म झिल्ली की तीव्र सूजन है। यह रोग अक्सर वायरल और माइक्रोबियल एटियलजि (इन्फ्लूएंजा, एडेनोवायरस, कोकल) के श्वसन संक्रमण के साथ होता है।
रोगी को ग्रसनी में दर्द या दर्द की भावना, पसीना, सूखापन, आवाज की कर्कशता की शिकायत होती है, और जांच करने पर ग्रसनी के सभी हिस्सों के म्यूकोसा का हाइपरमिया होता है, पीछे की दीवार पर चिपचिपा बलगम जमा होता है, कभी-कभी एक रक्तस्रावी प्रकृति।
सामान्य लक्षण - कमजोरी, बुखार, बेचैनी - अंतर्निहित बीमारी के कारण होते हैं। तीव्र ग्रसनीशोथ के उपचार के लिए, नाक में तेल-बाल्सामिक बूंदों की सिफारिश की जाती है, समुद्री हिरन का सींग, वैसलीन और मेन्थॉल तेलों की समान मात्रा में मिश्रण दिन में 3-5 बार, गर्म क्षारीय साँस लेना, ग्रसनी म्यूकोसा के स्नेहन पर लुगोल के समाधान के साथ। ग्लिसरीन, एनाल्जेसिक, एस्पिरिन मौखिक रूप से निर्धारित हैं।
तीव्र ग्रसनीशोथ का विभेदक निदान डिप्थीरिया, स्कार्लेट ज्वर, खसरा, रूबेला और अन्य संक्रामक रोगों के साथ किया जाता है।
एनजाइना पैलेटिन टॉन्सिल और ग्रसनी के श्लेष्म झिल्ली की तीव्र सूजन है।
नैदानिक आंकड़ों और ग्रसनी संबंधी चित्र के अनुसार एनजाइना को प्रतिश्यायी, कूपिक, लैकुनर, अल्सरेटिव-झिल्लीदार और परिगलित में विभाजित किया गया है।
एनजाइना मुख्य रूप से स्ट्रेप्टोकोकल एटियलजि का एक सामान्य गैर-विशिष्ट संक्रामक-एलर्जी रोग है, जिसमें ग्रसनी के लिम्फैडेनॉइड ऊतक में स्थानीय भड़काऊ परिवर्तन सबसे अधिक स्पष्ट होते हैं, सबसे अधिक बार पैलेटिन टॉन्सिल और क्षेत्रीय लिम्फ नोड्स में।
चिकित्सकीय रूप से प्रतिश्यायी, कूपिक और लैकुनर टॉन्सिलिटिस के रूप में प्रकट हुआ।
गैर विशिष्ट एनजाइनागैर-विशिष्ट एनजाइना - प्रतिश्यायी, जब केवल टॉन्सिल की श्लेष्मा झिल्ली प्रभावित होती है, कूपिक - रोम को प्युलुलेंट क्षति, लैकुनार - मवाद लैकुने में जमा हो जाता है। यह आमतौर पर ग्रुप ए स्ट्रेप्टोकोकस के कारण होता है।
हालांकि, न्यूमोकोकल टॉन्सिलिटिस, स्टेफिलोकोकल टॉन्सिलिटिस और टॉन्सिलिटिस है, जिसके एटियलजि में मिश्रित कोकल वनस्पति निहित है। इस गले में खराश की एक किस्म है एलिमेंटरी गले में खराश, जो महामारी स्ट्रेप्टोकोकस के कारण होता है। बेईमान श्रमिकों द्वारा खाना पकाने की तकनीक के उल्लंघन के मामले में, एक नियम के रूप में, सूक्ष्म जीव को पेश किया जाता है।
प्रतिश्यायी एनजाइनायह टॉन्सिल और मेहराब के श्लेष्म झिल्ली को प्रभावित करता है, जबकि ग्रसनी के इन हिस्सों के हाइपरमिया का उल्लेख किया जाता है, लेकिन कोई छापे नहीं होते हैं।
निगलने, ग्रसनी में जलन होने पर रोगी को दर्द होता है। एक जीवाणु या वायरल एटियलजि है। तापमान सबफ़ेब्राइल है, बुखार कम आम है।
क्षेत्रीय लिम्फ नोड्स को मामूली रूप से बढ़ाया जा सकता है। रोग 3-5 दिनों तक रहता है। उपचार - सोडा, ऋषि के साथ कुल्ला, टन्सिल को आयोडीन-ग्लिसरीन के साथ चिकनाई करना, एस्पिरिन लेना।
कटारहल एनजाइना को तीव्र ग्रसनीशोथ से अलग किया जाना चाहिए, जिसमें ग्रसनी की पूरी श्लेष्मा झिल्ली प्रभावित होती है, विशेष रूप से इसकी पिछली दीवार।
कूपिक और लैकुनर टॉन्सिलिटिसएक ही रोगजनकों के कारण होते हैं और दोनों में समान होते हैं नैदानिक पाठ्यक्रम, और शरीर की सामान्य प्रतिक्रिया से और संभावित जटिलताएं. अंतर है अलग रूपटॉन्सिल पर छापेमारी।
कूपिक एनजाइना के साथ, रोम का दमन होता है, और मृत सफेद रक्त कोशिकाएं श्लेष्म झिल्ली के माध्यम से चमकती हैं। लैकुनर एनजाइना के साथ, सूजन लैकुने से शुरू होती है, जहां मवाद जमा होता है, फिर लैकुने से टॉन्सिल की सतह तक फैलता है।
1-2 दिनों के बाद, टॉन्सिल की पूरी सतह पर छापे फैल गए, और अब दो प्रकार के टॉन्सिलिटिस के बीच अंतर करना संभव नहीं है। निगलने पर मरीजों को तेज दर्द होता है, गले में परेशानी होती है, भोजन से इंकार कर दिया जाता है।
ग्रीवा लिम्फ नोड्स तेजी से बढ़े हुए हैं, तापमान 39 और यहां तक कि 40 डिग्री सेल्सियस तक बढ़ जाता है।
दूसरे - तीसरे दिन, डिप्थीरिया के साथ एक विभेदक निदान किया जाता है। पहले से ही पहली परीक्षा में, रोगी को डिप्थीरिया बेसिलस पर एक धब्बा लेना चाहिए, एक कपास ब्रश के साथ पट्टिका को हटाने का प्रयास करें।
यदि पट्टिका को हटा दिया जाता है, तो यह एनजाइना वल्गरिस के पक्ष में बोलता है, अगर इसे हटाना मुश्किल है, और रक्तस्राव का क्षरण अपनी जगह पर रहता है, तो यह डिप्थीरिया की सबसे अधिक संभावना है।
संदेह के मामले में, एंटीडिप्थीरिया सीरम पेश करना आवश्यक है।
कूपिक और लैकुनर टॉन्सिलिटिस के उपचार में ग्रसनी को धोना, एक ग्रीवा अर्ध-अल्कोहल सेक, एनाल्जेसिक, डिसेन्सिटाइज़र (डिपेनहाइड्रामाइन, सुप्रास्टिन, टैवेगिल) और ब्रॉड-स्पेक्ट्रम एंटीबायोटिक दवाओं को इंट्रामस्क्युलर रूप से निर्धारित करना शामिल है। मरीजों को कम खाने की सलाह दी जाती है।
एडेनोवायरस के कारण एनजाइना, फैलाना तीव्र ग्रसनीशोथ के रूप में आगे बढ़ता है, हालांकि यह टॉन्सिल पर छापे के साथ हो सकता है। के लिए विशेषता एडेनोवायरस संक्रमणलिम्फ नोड्स का व्यापक घाव और नेत्रश्लेष्मलाशोथ के साथ एक बहुत ही लगातार संयोजन।
यह एडेनोवायरस टाइप 3 के लिए विशेष रूप से सच है, जो ग्रसनीकोन्जंक्टिवल बुखार का कारण बनता है। एक समान तस्वीर इन्फ्लूएंजा वायरस द्वारा दी गई है, लेकिन 10-12% मामलों में इसे स्ट्रेप्टोकोकल टॉन्सिलिटिस के साथ जोड़ा जा सकता है।
किसी अन्य स्थान के टॉन्सिल की तीव्र सूजन. लिंगीय टॉन्सिल के एनजाइना के लक्षण लक्षण हैं - गहरे ग्रसनी में दर्द, जो जीभ को बाहर निकालने की कोशिश करने पर तेजी से बढ़ता है।
निदान एक लारेंजियल दर्पण का उपयोग करके अप्रत्यक्ष लैरींगोस्कोपी द्वारा किया जाता है।
नासॉफिरिन्जियल टॉन्सिल का एनजाइना. दर्द नासॉफिरिन्क्स में स्थानीयकृत होता है, नाक से एक गाढ़ा श्लेष्म स्राव निकलता है, एक तीव्र बहती नाक नोट की जाती है। पश्च राइनोस्कोपी के साथ, एक सियानोटिक रंग का एक एडिमाटस टॉन्सिल दिखाई देता है, कभी-कभी छापे के साथ, ग्रसनी के पीछे से गाढ़ा बलगम बहता है।
आम संक्रामक रोगों के एक सिंड्रोम के रूप में एनजाइनालाल रंग के बुखार के साथ एनजाइनाअलग ढंग से आगे बढ़ सकता है। सबसे अधिक बार यह एनजाइना कैटरल और लैकुनर है।
लाल रंग के बुखार के क्लासिक कोर्स में, ग्रसनी की परिधि में नरम तालू की एक विशेषता लालिमा होती है, जो नरम तालू से आगे नहीं बढ़ती है, ग्रीवा लसीका ग्रंथियों की सूजन और जीभ पर एक सफेद मोटी कोटिंग होती है, जिसके बाद इसकी सफाई तब होती है जब जीभ चमकीले रंग की हो जाती है।
निदान करने के लिए, रोग के सभी लक्षणों को ध्यान में रखना आवश्यक है, विशेष रूप से मास्टॉयड प्रक्रिया के क्षेत्र में स्कार्लेटिनल रैश और छोरों की फ्लेक्सर सतहों को।
अस्तित्व गंभीर रूपस्कार्लेट ज्वर, के रूप में होता है:
1) टॉन्सिल, ग्रसनी, नासोफरीनक्स और यहां तक \u200b\u200bकि गालों के श्लेष्म झिल्ली पर एक मोटी भूरे रंग की फिल्म के रूप में एक फाइब्रिनस एक्सयूडेट के गठन के साथ स्यूडोमेम्ब्रांसस एनजाइना, अंतर्निहित ऊतक को कसकर मिलाप किया जाता है। ग्रसनी परिधि का एक उज्ज्वल हाइपरमिया है, रोग के पहले दिन पहले से ही एक दाने दिखाई देता है। स्कार्लेट ज्वर के इस रूप का पूर्वानुमान प्रतिकूल है;
2) अल्सरेटिव नेक्रोटिक एनजाइना, श्लेष्म झिल्ली पर भूरे रंग के धब्बे की उपस्थिति की विशेषता, जल्दी से अल्सर में बदल जाती है। नरम तालू के लगातार दोषों के गठन के साथ गहरा अल्सर हो सकता है। पार्श्व ग्रीवा लिम्फ नोड्स व्यापक सूजन से प्रभावित होते हैं;
3) गैंग्रीनस टॉन्सिलिटिस, जो दुर्लभ है। प्रक्रिया टॉन्सिल पर एक गंदे ग्रे पट्टिका की उपस्थिति के साथ शुरू होती है, इसके बाद कैरोटिड धमनियों तक गहरे ऊतक का विनाश होता है।
डिप्थीरिया के साथ एनजाइनाविभिन्न नैदानिक रूपों में हो सकता है। डिप्थीरिया के साथ, सजीले टुकड़े मेहराब से आगे निकल जाते हैं। एनजाइना के लिए, पैथोग्नोमोनिक टॉन्सिल के भीतर छापे के वितरण की सख्त सीमा है। यदि छापे मेहराब से परे फैलते हैं, तो डॉक्टर को गैर-विशिष्ट टॉन्सिलिटिस के निदान पर सवाल उठाना चाहिए। एक सरल नैदानिक परीक्षण है। टॉन्सिल से पट्टिका को एक स्पैटुला से हटा दिया जाता है और एक गिलास ठंडे पानी में घोल दिया जाता है।
अगर पानी बादल बन जाता है, पट्टिका घुल जाती है, तो यह गले में खराश है। अगर पानी साफ रहता है, और प्लाक के कण सामने आए हैं, तो यह डिप्थीरिया है।
खसरे के साथ एनजाइनाप्रोड्रोमल अवधि में और दाने के दौरान प्रतिश्याय के मुखौटे के तहत आगे बढ़ता है।
दूसरे मामले में, खसरे का निदान कठिनाइयों का कारण नहीं बनता है; prodromal अवधि में, कठोर तालू के श्लेष्म झिल्ली पर लाल धब्बे के साथ-साथ फिलाटोव-कोप्लिक पर लाल धब्बे के रूप में खसरा एंथेमा की उपस्थिति की निगरानी करना आवश्यक है। स्टेनन डक्ट के खुलने पर गालों की भीतरी सतह पर धब्बे। खसरा रूबेला के साथ एनजाइना का कोर्स खसरा के समान है।
फ्लू के साथ एनजाइनाउसी तरह से आगे बढ़ता है जैसे कि प्रतिश्यायी, हालांकि, फैलाना हाइपरमिया टॉन्सिल, मेहराब, जीभ, ग्रसनी की पिछली दीवार को पकड़ लेता है।
विसर्पहै गंभीर बीमारी, अक्सर चेहरे के एरिज़िपेलस के साथ बहना। तेज बुखार से शुरू होता है और उसके बाद होता है गंभीर दर्दनिगलते समय। म्यूकोसा चमकीले लाल रंग का होता है जिसमें स्पष्ट रूप से परिभाषित लाल रंग की सीमाएँ होती हैं, यह एडिमा के कारण वार्निश जैसा लगता है।
टुलारेमिया के साथ एनजाइनातीव्रता से शुरू होता है - ठंड लगना, सामान्य कमजोरी, चेहरे का लाल होना, बढ़े हुए प्लीहा के साथ।
विभेदक निदान के लिए, कृन्तकों (पानी के चूहों, घर के चूहों और ग्रे वोल्ट) या रक्त-चूसने वाले कीड़ों (मच्छरों, घोड़ों, टिक्स) के साथ संपर्क स्थापित करना महत्वपूर्ण है।
ज्यादातर मामलों में टुलारेमिया के साथ एनजाइना तब होती है जब एक संक्रमित रोगी में 6-8 दिनों की ऊष्मायन अवधि के बाद पानी पीने, भोजन करने के बाद, आहार मार्ग से संक्रमित होता है।
एक अन्य विभेदक निदान संकेत बुबो का गठन है - गर्दन में लिम्फ नोड्स के पैकेट, कभी-कभी चिकन अंडे के आकार तक पहुंच जाते हैं।
लिम्फ नोड्स दबा सकते हैं। ग्रसनी की तस्वीर प्रतिश्यायी या अधिक बार झिल्लीदार एनजाइना जैसी हो सकती है, जिसे गलती से डिप्थीरिया के रूप में निदान किया जाता है।
रक्त रोगों के साथ एनजाइनामोनोसाइटिक एनजाइना(संक्रामक मोनोन्यूक्लिओसिस या फिलाटोव रोग) चिकित्सकीय रूप से विभिन्न तरीकों से आगे बढ़ सकता है - कटारहल से अल्सरेटिव नेक्रोटिक तक। इस बीमारी के एटियलजि को पूरी तरह से स्पष्ट नहीं किया गया है। चिकित्सकीय रूप से: यकृत और प्लीहा (हेपेटोलियनल सिंड्रोम) में वृद्धि, स्पर्श लिम्फ नोड्स (सरवाइकल, ओसीसीपिटल, सबमांडिबुलर, एक्सिलरी और वंक्षण, और यहां तक कि पॉलीम्फैडेनाइटिस) के लिए संकुचित और दर्दनाक की उपस्थिति।
एक पैथोग्नोमोनिक लक्षण एटिपिकल मोनोन्यूक्लियर कोशिकाओं के परिधीय रक्त में उपस्थिति है।
एग्रानुलोसाइटिक एनजाइनागंभीर ल्यूकोपेनिया की पृष्ठभूमि के खिलाफ मोनोसाइट्स और लिम्फोसाइटों के संरक्षण के साथ परिधीय रक्त में ग्रैन्यूलोसाइट्स के पूर्ण या लगभग पूर्ण गायब होने से जुड़ा हुआ है। रोग के एटियलजि को स्पष्ट नहीं किया गया है, इसे पॉलीएटियोलॉजिकल माना जाता है। रोग अत्यधिक और अनियंत्रित उपयोग से जुड़ा हुआ है दवाई, जैसे कि एनलगिन, पिरामिडोन, एंटीपायरिन, फेनासिटिन, सल्फोनामाइड्स, एंटीबायोटिक्स, क्लोरैम्फेनिकॉल, एनैप।
नैदानिक तस्वीर आमतौर पर गंभीर होती है और इसमें तीव्र सेप्सिस और नेक्रोटिक टॉन्सिलिटिस के लक्षण होते हैं, क्योंकि ग्रसनी में रहने वाले रोगाणु अवसरवादी वनस्पतियों से संबंधित होते हैं और जब ल्यूकोसाइट संरक्षण बंद हो जाता है और अन्य प्रतिकूल परिस्थितियां होती हैं, तो वे रोगजनक हो जाते हैं और ऊतकों में प्रवेश करते हैं। और खून। तेज बुखार, स्टामाटाइटिस, मसूड़े की सूजन, ग्रासनलीशोथ के साथ रोग गंभीर है। कलेजा बड़ा हो जाता है। निदान रक्त परीक्षण के आधार पर किया जाता है: गंभीर ल्यूकोपेनिया, प्रति 1 मिमी 3 रक्त में 1000 ल्यूकोसाइट्स से नीचे, ग्रैन्यूलोसाइट्स की अनुपस्थिति। गंभीर रक्तस्राव के साथ सेप्सिस, स्वरयंत्र शोफ, ग्रसनी के ऊतकों के परिगलन के विकास के कारण रोग का निदान गंभीर है। उपचार में एक द्वितीयक संक्रमण से लड़ना शामिल है - एंटीबायोटिक्स, विटामिन, गले की देखभाल (धोने, चिकनाई, एंटीसेप्टिक, कसैले, बाल्समिक समाधान के साथ सिंचाई), ल्यूकोसाइट द्रव्यमान का अंतःशिरा आधान। इस बीमारी के लिए रोग का निदान काफी गंभीर है।
आहार-विषाक्त अल्यूकियाइसमें विशेषता, एग्रानुलोसाइटोसिस के विपरीत, जब केवल ग्रैन्यूलोसाइट्स (न्यूट्रोफिल, ईोसिनोफिल) परिधीय रक्त से गायब हो जाते हैं, गायब होने से ल्यूकोसाइट्स के सभी रूपों की चिंता होती है। यह रोग एक विशेष कवक के अंतर्ग्रहण से जुड़ा होता है जो खेतों में बिना काटे छोड़े गए अतिवृष्टि वाले अनाज में गुणा करता है और इसमें एक बहुत ही जहरीला पदार्थ होता है - बिंदु, यहां तक कि बहुत कम मात्रा में ऊतक परिगलन, रक्तस्रावी अल्सर के रूप में संपर्क घावों की ओर जाता है। जो पूरे को प्रभावित करता है जठरांत्र पथऔर यहां तक कि नितंबों पर मल आने से भी उनके छाले हो जाते हैं।
जहर गर्मी-स्थिर होता है, इसलिए आटे का ताप उपचार (बेक्ड माल, ब्रेड पकाना) इसकी विषाक्तता को कम नहीं करता है।
ग्रसनी की तरफ से, नेक्रोटिक गले में खराश का उच्चारण किया जाता है, जब टॉन्सिल ग्रे गंदे लत्ता की तरह दिखते हैं, और मुंह से एक तेज, मतली की गंध निकलती है।
परिधीय रक्त में ल्यूकोसाइट्स की संख्या 1000 या उससे कम होती है, जबकि दानेदार ल्यूकोसाइट्स पूरी तरह से अनुपस्थित होते हैं। तेज बुखार द्वारा विशेषता, एक रक्तस्रावी दाने की उपस्थिति। प्रारंभिक चरण में उपचार में गैस्ट्रिक पानी से धोना, एनीमा, एक रेचक की नियुक्ति, एक बख्शते आहार, विटामिन, हार्मोन, ग्लूकोज, रक्त आधान, ल्यूकोसाइट द्रव्यमान के साथ खारा के अंतःशिरा संक्रमण शामिल हैं।
एनजाइना और नेक्रोसिस के चरण में, एंटीबायोटिक्स निर्धारित हैं। रोग की तीव्र नैदानिक अभिव्यक्तियों के साथ, रोग का निदान प्रतिकूल है।
तीव्र ल्यूकेमिया में एनजाइनाल्यूकेमिया के चरण के आधार पर गंभीरता की अलग-अलग डिग्री के साथ होता है। एनजाइना की शुरुआत (आमतौर पर प्रतिश्यायी) अपेक्षाकृत अनुकूल रूप से आगे बढ़ती है, स्पष्ट भलाई की पृष्ठभूमि के खिलाफ शुरू होती है, और केवल एक रक्त परीक्षण रोग के इस प्रारंभिक चरण में तीव्र ल्यूकेमिया पर संदेह करने की अनुमति देता है, जो एक बार फिर साबित होता है अनिवार्य अनुसंधानएनजाइना में रक्त।
विकसित ल्यूकेमिया के साथ एनजाइना, जब रक्त ल्यूकोसाइट्स की संख्या 20,000 या उससे अधिक तक पहुंच जाती है, और एरिथ्रोसाइट्स की संख्या 1-2 मिलियन तक गिर जाती है, एनजाइना उच्च बुखार और गंभीर सामान्य स्थिति के साथ अल्सरेटिव नेक्रोटिक और गैंगरेनस रूपों के रूप में बेहद मुश्किल है। नकसीर, अंगों और ऊतकों में रक्तस्राव, सभी लिम्फ नोड्स में वृद्धि शामिल हो जाती है। रोग का निदान प्रतिकूल है, रोगी 1-2 वर्षों में मर जाते हैं। एनजाइना का उपचार रोगसूचक है, स्थानीय, एंटीबायोटिक्स और विटामिन कम बार निर्धारित किए जाते हैं।
संक्रामक ग्रैनुलोमा और विशिष्ट रोगजनकों के साथ एनजाइनाग्रसनी का क्षय रोगदो रूपों में हो सकता है - तीव्र और जीर्ण। तीव्र रूप में, हाइपरमिया मेहराब, नरम तालू, जीभ के श्लेष्म झिल्ली के मोटे होने की विशेषता है, गले में खराश जैसा दिखता है, शरीर का तापमान 38 डिग्री सेल्सियस और उससे अधिक तक पहुंच सकता है। देखा तेज दर्दनिगलने पर, श्लेष्म झिल्ली पर ग्रे ट्यूबरकल की उपस्थिति, फिर उनका अल्सर। एक विशिष्ट इतिहास, तपेदिक के अन्य रूपों की उपस्थिति निदान में मदद करती है।
तपेदिक के पुराने रूपों में से, यह अधिक बार अल्सरेटिव होता है, घुसपैठ से विकसित होता है, अक्सर लक्षणों के बिना आगे बढ़ता है। अल्सर के किनारों को सतह से ऊपर उठाया जाता है, नीचे एक ग्रे कोटिंग के साथ कवर किया जाता है, इसके हटाने के बाद रसदार दाने पाए जाते हैं। सबसे अधिक बार, ग्रसनी के पीछे अल्सर देखे जाते हैं। ग्रसनी में प्रक्रियाओं का कोर्स कई कारणों पर निर्भर करता है: रोगी की सामान्य स्थिति, उसका पोषण, आहार, सामाजिक स्थिति, समय पर और उचित उपचार।
तपेदिक के तीव्र माइलरी रूप में, रोग का निदान प्रतिकूल है, 2-3 महीनों में घातक परिणाम के साथ प्रक्रिया बहुत जल्दी विकसित होती है।
ग्रसनी के तपेदिक का उपचार, साथ ही इसके अन्य रूपों, स्ट्रेप्टोमाइसिन के आगमन के बाद अपेक्षाकृत सफल हो गया है, जिसे औसतन 3 सप्ताह के लिए प्रति दिन 1 ग्राम पर इंट्रामस्क्युलर रूप से प्रशासित किया जाता है। आर-थेरेपी कभी-कभी अच्छे परिणाम देती है।
गले का उपदंश. प्राथमिक उपदंश सबसे अधिक बार पैलेटिन टॉन्सिल को प्रभावित करता है। कठोर चेंक्रे आमतौर पर दर्द रहित होता है।
आमतौर पर, टॉन्सिल के ऊपरी हिस्से की लाल सीमित पृष्ठभूमि पर, एक ठोस घुसपैठ बनती है, फिर कटाव, अल्सर में बदल जाता है, इसकी सतह में कार्टिलाजिनस घनत्व होता है। घाव के किनारे पर बढ़े हुए ग्रीवा लिम्फ नोड्स होते हैं, जो तालु पर दर्द रहित होते हैं।
प्राथमिक उपदंश धीरे-धीरे विकसित होता है, हफ्तों में, आमतौर पर एक टॉन्सिल पर।
माध्यमिक एनजाइना के रोगियों की स्थिति बिगड़ जाती है, बुखार, तेज दर्द दिखाई देता है। यदि उपदंश का संदेह है, तो वासरमैन प्रतिक्रिया करना अनिवार्य है।
माध्यमिक उपदंश इरिथेमा, पपल्स के रूप में संक्रमण के 2-6 महीने बाद प्रकट होता है। ग्रसनी में एरिथेमा नरम तालू, मेहराब, टॉन्सिल, होंठ, गाल की सतह, जीभ को पकड़ लेता है। इस स्तर पर उपदंश का निदान तब तक मुश्किल होता है जब तक कि दाल के दाने से लेकर फलियों तक पपल्स दिखाई नहीं देते, उनकी सतह को चिकना चमक के स्पर्श के साथ पट्टिका से ढक दिया जाता है, परिधि हाइपरमिक है।
सबसे अधिक बार, टॉन्सिल की सतह पर और मेहराब पर पपल्स स्थानीयकृत होते हैं।
उपदंश की तृतीयक अवधि स्वयं को गम्मा के रूप में प्रकट करती है, जो आमतौर पर रोग की शुरुआत के कई वर्षों बाद होती है। अधिक बार, ग्रसनी और नरम तालू के पीछे गम बनते हैं। सबसे पहले, ग्रसनी श्लेष्म के उज्ज्वल हाइपरमिया की पृष्ठभूमि के खिलाफ सीमित घुसपैठ दिखाई देती है। इस अवधि के दौरान शिकायतें अनुपस्थित हो सकती हैं।
एक और कोर्स के साथ, नरम तालू का पैरेसिस होता है, भोजन नाक में प्रवेश करता है। तृतीयक उपदंश का पाठ्यक्रम बहुत परिवर्तनशील होता है, जो गम्मा के विकास की दर और स्थान पर निर्भर करता है, जो चेहरे की खोपड़ी, जीभ, गर्दन के मुख्य वाहिकाओं की हड्डी की दीवारों को प्रभावित कर सकता है, जिससे विपुल रक्तस्राव, मध्य कान में बढ़ता है।
यदि उपदंश का संदेह है, तो निदान को स्पष्ट करने और तर्कसंगत उपचार निर्धारित करने के लिए एक वेनेरोलॉजिस्ट के परामर्श की आवश्यकता होती है।
फुसोस्पाइरोकेटोसिस. एटियलॉजिकल कारक मौखिक गुहा में धुरी के आकार की छड़ और स्पाइरोचेट का सहजीवन है। एक विशेषता अभिव्यक्तिरोग तालु टॉन्सिल की सतह पर कटाव की उपस्थिति है, जो एक भूरे रंग के, आसानी से हटाने योग्य कोटिंग के साथ कवर किया गया है।
रोग के प्रारंभिक चरण में, कोई व्यक्तिपरक संवेदना नहीं होती है, अल्सर बढ़ता है, और केवल 2-3 सप्ताह के बाद निगलने पर हल्का दर्द होता है, घाव के किनारे पर क्षेत्रीय लिम्फ नोड्स बढ़ सकते हैं।
इस अवधि के दौरान ग्रसनीशोथ के साथ, टॉन्सिल का एक गहरा अल्सर पाया जाता है, जो एक ग्रे भ्रूण पट्टिका से ढका होता है, जिसे आसानी से हटा दिया जाता है। सामान्य लक्षण आमतौर पर व्यक्त नहीं किए जाते हैं।
विभेदक निदान में, डिप्थीरिया, सिफलिस, टॉन्सिल कैंसर, रक्त रोगों को बाहर करना आवश्यक है, जिसके लिए एक रक्त परीक्षण, वासरमैन प्रतिक्रिया और एक डिप्थीरिया बेसिलस स्मीयर किया जाता है।
शायद ही कभी, ग्रसनीशोथ और स्टामाटाइटिस टॉन्सिल की हार में शामिल होते हैं, फिर रोग का कोर्स गंभीर हो जाता है।
उपचार में हाइड्रोजन पेरोक्साइड, बर्थोलेट नमक का 10% घोल, पोटेशियम परमैंगनेट का उपयोग शामिल है। हालांकि सबसे अच्छा उपायउपचार प्रचुर मात्रा में अल्सर के लिए कॉपर सल्फेट के 10% समाधान के साथ दिन में 2 बार स्नेहन है।
अल्सर उपचार की शुरुआत तीसरे दिन पहले से ही नोट की जाती है, जो बदले में कार्य करती है क्रमानुसार रोग का निदानउपदंश के साथ, रक्त रोग। समय पर उपचार के लिए रोग का निदान अनुकूल है।
कैंडिडोमाइकोसिसग्रसनी खमीर जैसी कवक के कारण होती है, अक्सर दुर्बल रोगियों में या एंटीबायोटिक दवाओं की बड़ी खुराक के अनियंत्रित सेवन के बाद जो ग्रसनी और पाचन तंत्र में डिस्बैक्टीरियोसिस का कारण बनती है।
गले में खराश, बुखार है, ग्रसनी के श्लेष्म झिल्ली के हाइपरमिया की पृष्ठभूमि के खिलाफ, छोटे सफेद सजीले टुकड़े टॉन्सिल के उपकला के आगे व्यापक परिगलन के साथ दिखाई देते हैं, मेहराब, तालु, भूरे रंग के सजीले टुकड़े के रूप में पीछे की ग्रसनी दीवार, के बाद जिसका कटाव शेष रहता है।
डिप्थीरिया, फ्यूसोस्पायरोकेटोसिस, रक्त रोगों में घावों के साथ रोग को अलग करना आवश्यक है। निदान खमीर जैसी कवक के लेप के साथ स्मीयर सामग्री की माइक्रोस्कोपी के आधार पर किया जाता है। उपचार में सभी एंटीबायोटिक दवाओं का अनिवार्य रद्दीकरण, एक कमजोर सोडा समाधान के साथ ग्रसनी की सिंचाई, ग्लिसरीन पर लुगोल के समाधान के साथ घावों का स्नेहन शामिल है।
इस बीमारी को ग्रसनीशोथ से अलग किया जाना चाहिए, जिसमें टॉन्सिल के लैकुने में सतह पर उभरे हुए तेज और कठोर स्पाइक्स बनते हैं। चूंकि आसपास के ऊतकों और व्यक्तिपरक संवेदनाओं की सूजन के कोई संकेत नहीं हैं, इसलिए रोगी को लंबे समय तक रोग का पता नहीं चल सकता है। रूढ़िवादी उपचार अप्रभावी है। एक नियम के रूप में, प्रभावित टॉन्सिल को निकालना आवश्यक है।
टॉन्सिल के आस-पास मवादटॉन्सिल के कैप्सूल और ग्रसनी प्रावरणी के बीच पैराटोन्सिलर ऊतक होता है, और ग्रसनी प्रावरणी के पीछे, बाद में, पैराफेरीन्जियल स्पेस का फाइबर होता है। ये रिक्त स्थान फाइबर से भरे होते हैं, जिनमें से सूजन, और अंतिम चरण में - और फोड़ा नामित रोग के क्लिनिक का निर्धारण करते हैं। संक्रमण के टॉन्सिलोजेनिक प्रसार के परिणामस्वरूप गैर-विशिष्ट वनस्पतियों के कारण एक फोड़ा सबसे अधिक बार होता है। रोग तीव्र रूप से शुरू होता है, निगलते समय दर्द की उपस्थिति के साथ, अक्सर एक तरफ।
आमतौर पर, रिकवरी अवधि के दौरान गले में खराश होने के बाद पैराटॉन्सिलर फोड़ा होता है। ग्रसनी की जांच करते समय, टॉन्सिल (मेहराब, नरम तालू, उवुला) के आसपास के ऊतकों की तेज सूजन और हाइपरमिया, आला से टॉन्सिल का फलाव, मध्य रेखा पर विस्थापन होता है।
एक फोड़ा औसतन लगभग 2 दिनों में बनता है। सामान्य लक्षण हैं कमजोरी, बुखार, फोड़े की तरफ ग्रीवा लिम्फ नोड्स का बढ़ना। पैराटॉन्सिलर फोड़ा का क्लासिक ट्रायड नोट किया गया था: प्रचुर मात्रा में लार, चबाने वाली मांसपेशियों का ट्रिस्मस और खुली नाक (तालु के पर्दे की मांसपेशियों के पक्षाघात के परिणामस्वरूप)।
फोड़े का संयुक्त उपचार निर्धारित है: एंटीबायोटिक्स इंट्रामस्क्युलर रूप से, निगलने पर दर्द को ध्यान में रखते हुए और जबरन उपवास, एस्पिरिन, एनाल्जेसिक, गर्दन के किनारे (फोड़े की तरफ), एंटीथिस्टेमाइंस पर एक आधा-अल्कोहल सेक।
साथ ही आयोजित शल्य चिकित्सा. एंटेरोपोस्टीरियर फोड़े होते हैं (मवाद पूर्वकाल आर्च के पीछे जमा होता है और टॉन्सिल के ऊपरी ध्रुव के पास नरम तालू), पश्च (पीछे के आर्च के क्षेत्र में मवाद के संचय के साथ), बाहरी (टॉन्सिल कैप्सूल और ग्रसनी प्रावरणी के बीच मवाद का संचय होता है) ) संज्ञाहरण, एक नियम के रूप में, स्थानीय है - कोकीन के 5% समाधान या डाइकेन के 2% समाधान के साथ श्लेष्म झिल्ली का स्नेहन। एक नैपकिन को स्कैल्प के चारों ओर इस तरह से घाव किया जाता है कि टिप 2 मिमी से अधिक नहीं फैलती है, अन्यथा कैरोटिड पूल के मुख्य जहाजों को चोट लग सकती है।
पीछे की दाढ़ से जीभ तक की दूरी के बीच में धनु तल में एक पूर्वकाल फोड़ा के साथ एक चीरा बनाया जाता है, फिर एक कुंद जांच या हेमोस्टैटिक क्लैंप (होलस्टेड) को चीरा में डाला जाता है और चीरे के किनारों को अलग किया जाता है। फोड़े को बेहतर ढंग से खाली करने के लिए।
जब मवाद हटा दिया जाता है, तो रोगी की स्थिति में, एक नियम के रूप में, काफी सुधार होता है। एक दिन बाद, संचित मवाद को हटाने के लिए चीरे के किनारों को फिर से एक क्लैंप के साथ काट दिया जाता है। उसी तरह, पश्चवर्ती फोड़ा पश्च चाप के माध्यम से खुलता है। बाहरी फोड़े को खोलना अधिक कठिन और खतरनाक होता है, जो अधिक गहरा होता है और रक्त वाहिकाओं को चोट लगने के जोखिम के कारण अधिक सावधानी की आवश्यकता होती है। इसके साथ एक लंबी सुई के साथ एक सिरिंज के साथ प्रारंभिक पंचर द्वारा सहायता प्रदान की जा सकती है, जब मवाद का पता चलता है, तो पंचर की दिशा में चीरा बनाया जाता है। ग्रसनी में किसी भी चीरे के बाद, फुरसिलिन को धोया जाता है। बहुत कम ही एक रेट्रोफेरीन्जियल फोड़ा होता है - पीछे की ग्रसनी दीवार के क्षेत्र में मवाद का संचय। बच्चों में, यह रेट्रोफैरेनजीज स्पेस में लिम्फ नोड्स की उपस्थिति के कारण होता है, वयस्कों में - बाहरी पैराटोनिलर फोड़ा की निरंतरता के रूप में।
स्वरयंत्र और श्वासनली की तीव्र सूजन संबंधी बीमारियां अक्सर ऊपरी श्वसन पथ की तीव्र सूजन संबंधी बीमारियों की अभिव्यक्ति के रूप में होती हैं। इसका कारण सबसे विविध वनस्पति हो सकता है - जीवाणु, कवक, वायरल, मिश्रित।
4.4.1. तीव्र प्रतिश्यायी स्वरयंत्रशोथ
तीव्र प्रतिश्यायी स्वरयंत्रशोथ (लैरींगाइटिस) - अति सूजनस्वरयंत्र के श्लेष्म झिल्ली का आयन।
कैसे स्वतंत्र रोगतीव्र प्रतिश्यायी स्वरयंत्र किसके प्रभाव में स्वरयंत्र में सैप्रोफाइटिक वनस्पतियों के सक्रियण के परिणामस्वरूप होता है एक्जोजिनियसतथा अंतर्जात कारक।के बीच एक्जोजिनियसहाइपोथर्मिया, निकोटीन और शराब के साथ श्लेष्म झिल्ली की जलन, व्यावसायिक खतरों (धूल, गैसों, आदि) के संपर्क में, ठंड में लंबे समय तक जोर से बातचीत, बहुत ठंडे या बहुत गर्म भोजन का सेवन जैसे कारक भूमिका निभाते हैं। अंतर्जातकारक - कम प्रतिरक्षा प्रतिक्रिया, जठरांत्र संबंधी मार्ग के रोग, एलर्जी प्रतिक्रियाएं, श्लेष्म झिल्ली की उम्र से संबंधित शोष। तीव्र प्रतिश्यायी स्वरयंत्रशोथ अक्सर यौवन के दौरान होता है जब आवाज उत्परिवर्तन होता है।
एटियलजि।तीव्र स्वरयंत्रशोथ की घटना में विभिन्न एटियलॉजिकल कारकों में, जीवाणु वनस्पति एक भूमिका निभाता है - पी-हेमोलिटिक स्ट्रेप्टोकोकस, न्यूमोकोकस, वायरल संक्रमण; इन्फ्लूएंजा ए और बी वायरस, पैरैनफ्लुएंजा, कोरोनावायरस, राइनोवायरस, कवक। अक्सर एक मिश्रित वनस्पति होती है।
पैथोमॉर्फोलॉजी।पैथोलॉजिकल परिवर्तन संचार विकारों, हाइपरमिया, छोटे सेल घुसपैठ और स्वरयंत्र के श्लेष्म झिल्ली के सीरस संसेचन में कम हो जाते हैं। जब सूजन स्वरयंत्र के वेस्टिबुल में फैलती है, तो मुखर सिलवटों को एडिमाटस, घुसपैठ किए गए वेस्टिबुलर सिलवटों द्वारा कवर किया जा सकता है। जब सबग्लॉटिक क्षेत्र प्रक्रिया में शामिल होता है, तो एक झूठी क्रुप (सबग्लॉटिक लैरींगाइटिस) की नैदानिक तस्वीर होती है।
क्लिनिक।यह स्वर बैठना, पसीना, बेचैनी की भावना और गले में एक विदेशी शरीर की उपस्थिति की विशेषता है। शरीर का तापमान अक्सर सामान्य होता है, शायद ही कभी सबफ़ब्राइल संख्या तक बढ़ जाता है। आवाज बनाने वाले कार्य के उल्लंघन को डिस्फ़ोनिया की अलग-अलग डिग्री के रूप में व्यक्त किया जाता है। कभी-कभी रोगी सूखी खाँसी से परेशान होता है, जो बाद में थूक के निकास के साथ होता है।
निदान।यह कोई विशेष कठिनाई पेश नहीं करता है, क्योंकि यह पैथोग्नोमोनिक संकेतों पर आधारित है: स्वर बैठना की तीव्र शुरुआत, अक्सर एक विशिष्ट कारण (ठंडा भोजन, सार्स, सर्दी, भाषण भार, आदि) से जुड़ा होता है; एक विशेषता लैरींगोस्कोप चित्र - पूरे स्वरयंत्र के श्लेष्म झिल्ली के कम या ज्यादा स्पष्ट हाइपरमिया या केवल मुखर सिलवटों, मोटा होना, सूजन और मुखर सिलवटों का अधूरा समापन; श्वसन संक्रमण नहीं होने पर तापमान प्रतिक्रिया की कमी। तीव्र स्वरयंत्रशोथ में उन मामलों को भी शामिल किया जाना चाहिए जहां मुखर सिलवटों का केवल मामूली हाइपरमिया होता है, क्योंकि यह सीमित है
प्रक्रिया, स्पिल्ड की तरह, पुरानी में बदल जाती है
बचपन में, लैरींगाइटिस को डिप्थीरिया के एक सामान्य रूप से अलग किया जाना चाहिए। इस मामले में पैथोलॉजिकल परिवर्तनों को अंतर्निहित ऊतकों के साथ घनिष्ठ रूप से जुड़ी गंदी ग्रे फिल्मों के निर्माण के साथ तंतुमय सूजन के विकास की विशेषता होगी।
स्वरयंत्र के श्लेष्म झिल्ली की एरीसिपेलैटस सूजन, सीमाओं के स्पष्ट परिसीमन और चेहरे की त्वचा को एक साथ नुकसान से प्रतिश्यायी प्रक्रिया से भिन्न होती है।
इलाज।समय पर और पर्याप्त उपचार के साथ, रोग 10-14 दिनों के भीतर समाप्त हो जाता है, 3 सप्ताह से अधिक समय तक इसकी निरंतरता सबसे अधिक बार जीर्ण रूप में संक्रमण का संकेत देती है। सबसे महत्वपूर्ण और आवश्यक चिकित्सीय उपाय आवाज मोड (मौन मोड) का पालन है जब तक कि तीव्र भड़काऊ घटना कम नहीं हो जाती। कोमल आवाज के नियम का पालन करने में विफलता न केवल वसूली में देरी करेगी, बल्कि प्रक्रिया के संक्रमण में भी योगदान देगी जीर्ण रूप. मसालेदार, नमकीन खाद्य पदार्थ, मादक पेय, धूम्रपान, शराब लेने की सिफारिश नहीं की जाती है। दवाई से उपचारज्यादातर स्थानीय। क्षारीय-तेल साँस लेना, विरोधी भड़काऊ घटकों (बायोपार्क्स, आईआरएस -19, आदि) युक्त संयुक्त तैयारी के साथ श्लेष्म झिल्ली की सिंचाई, 7-10 दिनों के लिए स्वरयंत्र में कॉर्टिकोस्टेरॉइड्स, एंटीहिस्टामाइन और एंटीबायोटिक दवाओं के औषधीय मिश्रण का जलसेक प्रभावी है। स्वरयंत्र में जलसेक के लिए प्रभावी मिश्रण, जिसमें 1% मेन्थॉल तेल, हाइड्रोकार्टिसोन इमल्शन शामिल है, जिसमें एड्रेनालाईन हाइड्रोक्लोराइड के 0.1% समाधान की कुछ बूंदों को शामिल किया गया है। जिस कमरे में रोगी स्थित है, वहां उच्च आर्द्रता बनाए रखना वांछनीय है।
स्ट्रेप्टोकोकल और न्यूमोकोकल संक्रमणों के लिए, बुखार, नशा के साथ, सामान्य एंटीबायोटिक चिकित्सा निर्धारित है - पेनिसिलिन की तैयारी (फेनोक्सिमिथाइलपेनिसिलिन 0.5 ग्राम दिन में 4-6 बार, एम्पीसिलीन 500 मिलीग्राम 4 बार एक दिन) या मैक्रोलाइड्स ( जैसे एरिथ्रोमाइसिन 500 मिलीग्राम दिन में 4 बार )
उचित उपचार और आवाज मोड के अनुपालन के साथ रोग का निदान अनुकूल है।
4.4.2. घुसपैठ स्वरयंत्रशोथ
घुसपैठ स्वरयंत्रशोथ (लैरींगाइटिस मुद्रा स्फ़ीति) - स्वरयंत्र की तीव्र सूजन, जिसमें प्रक्रिया सीमित नहीं हैचिपचिपा झिल्ली, और गहरे ऊतकों तक फैली हुई है।इस प्रक्रिया में पेशीय तंत्र, स्नायुबंधन, सुप्रा-एक्स शामिल हो सकते हैं।
एटियलजि।एटियलॉजिकल कारक एक जीवाणु संक्रमण है जो चोट के दौरान या संक्रामक बीमारी के बाद स्वरयंत्र के ऊतकों में प्रवेश करता है। स्थानीय और सामान्य प्रतिरोध में कमी घुसपैठ करने वाले स्वरयंत्रशोथ के एटियलजि में एक पूर्वसूचक कारक है। भड़काऊ प्रक्रिया एक सीमित या फैलाना रूप के रूप में आगे बढ़ सकती है।
क्लिनिक।प्रक्रिया की डिग्री और व्यापकता पर निर्भर करता है। एक फैलाना रूप के साथ, स्वरयंत्र का पूरा श्लेष्म झिल्ली भड़काऊ प्रक्रिया में शामिल होता है, एक सीमित एक के साथ, स्वरयंत्र के अलग-अलग हिस्से - इंटररेटेनॉइड स्पेस, वेस्टिब्यूल, एपिग्लॉटिस, सबवोकल कैविटी। रोगी दर्द की शिकायत करता है, निगलने से बढ़ जाता है, गंभीर डिस्फ़ोनिया, शरीर का उच्च तापमान, अस्वस्थ महसूस करता है। मोटी म्यूकोप्यूरुलेंट थूक के निष्कासन के साथ संभावित खांसी। इन लक्षणों की पृष्ठभूमि के खिलाफ, श्वसन क्रिया का उल्लंघन होता है। पैल्पेशन पर क्षेत्रीय लिम्फ नोड्स घने और दर्दनाक होते हैं।
अपरिमेय चिकित्सा या अत्यधिक विषाणुजनित संक्रमण के साथ, तीव्र घुसपैठ वाले स्वरयंत्रशोथ एक शुद्ध रूप में बदल सकता है - कफयुक्त स्वरयंत्रशोथ { लैरींगाइटिस कफ). उसी समय, दर्द के लक्षण तेजी से बढ़ जाते हैं, शरीर का तापमान बढ़ जाता है, सामान्य स्थिति बिगड़ जाती है, सांस लेना मुश्किल हो जाता है, श्वासावरोध तक। अप्रत्यक्ष लैरींगोस्कोपी के साथ, एक घुसपैठ का पता लगाया जाता है, जहां पतले श्लेष्म झिल्ली के माध्यम से एक सीमित फोड़ा देखा जा सकता है, जो एक फोड़ा के गठन की पुष्टि है। स्वरयंत्र का फोड़ा घुसपैठ करने वाले लैरींगाइटिस का अंतिम चरण हो सकता है और यह मुख्य रूप से एपिग्लॉटिस की लिंगीय सतह पर या एरीटेनॉइड कार्टिलेज में से एक के क्षेत्र में होता है।
इलाज।एक नियम के रूप में, यह एक अस्पताल की स्थापना में किया जाता है। एंटीबायोटिक चिकित्सा किसी दी गई उम्र, एंटीहिस्टामाइन, म्यूकोलाईटिक्स, और, यदि आवश्यक हो, अल्पकालिक कॉर्टिकोस्टेरॉइड थेरेपी के लिए अधिकतम खुराक पर निर्धारित की जाती है। उन मामलों में आपातकालीन सर्जरी का संकेत दिया जाता है जहां एक फोड़ा का निदान किया जाता है। स्थानीय संज्ञाहरण के बाद, एक फोड़ा (या घुसपैठ) एक स्वरयंत्र चाकू से खोला जाता है। साथ ही, बड़े पैमाने पर एंटीबायोटिक थेरेपी, एंटीहिस्टामाइन थेरेपी, कॉर्टिकोस्टेरॉइड दवाएं, डिटॉक्सिफिकेशन और ट्रांसफ्यूजन थेरेपी निर्धारित की जाती हैं। एनाल्जेसिक निर्धारित करना भी आवश्यक है।
आमतौर पर प्रक्रिया जल्दी रुक जाती है। पूरी बीमारी के दौरान, स्वरयंत्र के लुमेन की स्थिति की सावधानीपूर्वक निगरानी करना और श्वासावरोध के क्षण की प्रतीक्षा नहीं करना आवश्यक है।
गर्दन के नरम ऊतकों में फैलने के साथ फैलाना कफ की उपस्थिति में, बाहरी चीरों को बनाया जाता है, आवश्यक रूप से प्युलुलेंट गुहाओं के व्यापक जल निकासी के साथ।
सांस लेने के कार्य की लगातार निगरानी करना महत्वपूर्ण है; जबतीव्र प्रगतिशील एक प्रकार का रोग के लक्षण तत्काल की आवश्यकता हैट्रेकियोस्टोमी।
4.4.3. सबग्लॉटिक लैरींगाइटिस (झूठी क्रुप)
सबग्लॉटिक लैरींगाइटिस -लैरींगाइटिस सबग्लॉटिका(सबकॉर्डल लैरींगाइटिस)- लैरींगाइटिस उपकोर्डालिस, झूठा समूह -असत्य समूह) - प्रक्रिया के प्रमुख स्थानीयकरण के साथ तीव्र स्वरयंत्रशोथसबवोकल कैविटी।यह आमतौर पर 5-8 वर्ष से कम उम्र के बच्चों में देखा जाता है, जो सबग्लोटिक गुहा की संरचनात्मक विशेषताओं से जुड़ा होता है: छोटे बच्चों में मुखर सिलवटों के नीचे ढीला फाइबर अत्यधिक विकसित होता है और एडिमा के साथ जलन के लिए आसानी से प्रतिक्रिया करता है। बच्चों में स्वरयंत्र की संकीर्णता, तंत्रिका और संवहनी सजगता की अक्षमता से स्टेनोसिस का विकास भी सुगम होता है। बच्चे की क्षैतिज स्थिति के साथ, रक्त की आमद के कारण सूजन बढ़ जाती है, इसलिए रात में गिरावट अधिक स्पष्ट होती है।
क्लिनिक।रोग आमतौर पर ऊपरी श्वसन पथ की सूजन, नाक की भीड़ और निर्वहन, सबफ़ेब्राइल शरीर के तापमान और खांसी से शुरू होता है। दिन के दौरान बच्चे की सामान्य स्थिति काफी संतोषजनक होती है। रात में अस्थमा का दौरा, भौंकने वाली खांसी, त्वचा का सियानोसिस अचानक शुरू हो जाता है। सांस की तकलीफ मुख्य रूप से श्वसन है, साथ में जुगुलर फोसा, सुप्राक्लेविक्युलर और सबक्लेवियन रिक्त स्थान और अधिजठर क्षेत्र के नरम ऊतकों का पीछे हटना। एक समान अवस्था कई मिनटों से आधे घंटे तक रहती है, जिसके बाद विपुल पसीना आता है, श्वास सामान्य हो जाती है, बच्चा सो जाता है। इसी तरह की स्थिति 2-3 दिनों के बाद दोहराई जा सकती है।
लैरींगोस्कोपी तस्वीरसबग्लोटिक लैरींगाइटिस एक रोलर के आकार की सममित सूजन के रूप में प्रस्तुत किया जाता है, सबग्लोटिक स्पेस के श्लेष्म झिल्ली के हाइपरमिया। ये रोलर्स मुखर सिलवटों के नीचे से निकलते हैं, स्वरयंत्र के लुमेन को काफी संकुचित करते हैं और जिससे सांस लेना मुश्किल हो जाता है।
निदान।सच्चे डिप्थीरिया समूह से अंतर करना आवश्यक है। शब्द "झूठी क्रुप" इंगित करता है कि रोग सच्चे क्रुप के विरोध में है, i. स्वरयंत्र का डिप्थीरिया, जिसमें समान लक्षण होते हैं। हालांकि, सबग्लॉटिक लैरींगाइटिस के साथ, रोग प्रकृति में पैरॉक्सिस्मल है - दिन के दौरान एक संतोषजनक स्थिति सांस लेने में कठिनाई और रात में शरीर के तापमान में वृद्धि से बदल जाती है। डिप्थीरिया के साथ आवाज कर्कश होती है, सबग्लॉटिक लैरींगाइटिस के साथ इसे नहीं बदला जाता है। डिप्थीरिया के साथ भौंकने वाली खांसी नहीं होती है, जो झूठी क्रुप की विशेषता है। सबग्लॉटिक लैरींगाइटिस के साथ, कोई उल्लेखनीय वृद्धि नहीं होती है
चेनिया क्षेत्रीय लिम्फ नोड्स, ग्रसनी और स्वरयंत्र में डिप्थीरिया की कोई फिल्म नहीं होती है। फिर भी, डिप्थीरिया बेसिलस के लिए ग्रसनी, स्वरयंत्र और नाक से स्मीयरों की बैक्टीरियोलॉजिकल जांच करना हमेशा आवश्यक होता है।
इलाज।इसका उद्देश्य भड़काऊ प्रक्रिया को खत्म करना और श्वास को बहाल करना है। डिकॉन्गेस्टेंट के मिश्रण की साँस लेना प्रभावी है - 5% इफेड्रिन घोल, 0.1% एड्रेनालाईन घोल, 0.1% एट्रोपिन घोल, 1% डिपेनहाइड्रामाइन घोल, 25 मिलीग्राम हाइड्रोकार्टिसोन और काइमोप्सिन। एंटीबायोटिक चिकित्सा की आवश्यकता होती है, जो किसी दी गई उम्र, एंटीहिस्टामाइन थेरेपी, शामक के लिए अधिकतम खुराक में निर्धारित की जाती है। बच्चे के शरीर के वजन के 2-4 मिलीग्राम / किग्रा की दर से हाइड्रोकार्टिसोन की नियुक्ति को भी दिखाया गया है। भरपूर मात्रा में पेय का लाभकारी प्रभाव होता है - चाय, दूध, खनिज क्षारीय पानी; ध्यान भंग करने वाली प्रक्रियाएं - पैर स्नान, सरसों के मलहम।
आप गले के पिछले हिस्से को स्पैटुला से जल्दी से छूकर घुटन के हमले को रोकने की कोशिश कर सकते हैं, जिससे गैग रिफ्लेक्स हो सकता है।
इस घटना में कि उपरोक्त उपाय शक्तिहीन हैं, औरदम घुटने से हो जाता है खतरा, करना है सहारा2-4 दिनों के लिए नासोट्रैचियल इंटुबैषेण, और यदि आवश्यक होट्रेकियोस्टोमी का संकेत दिया गया है।
4.4.4. एनजाइना
एनजाइना (एनजाइना स्वरयंत्र), या सबम्यूकोसल लारिनगिट (लैरींगाइटिस सबम्यूकोसा) के साथ एक तीव्र संक्रामक रोग हैस्कूप के श्लेष्म झिल्ली की मोटाई में, स्वरयंत्र के निलय में स्थित स्वरयंत्र के लिम्फैडेनॉइड ऊतक को नुकसानटैन फोल्ड, नाशपाती के आकार की जेब के नीचे, साथ ही एपिग्लॉटिस की भाषाई सतह के क्षेत्र में।यह अपेक्षाकृत दुर्लभ है और तीव्र स्वरयंत्रशोथ की आड़ में गुजर सकता है।
एटियलजि।भड़काऊ प्रक्रिया का कारण बनने वाले एटिऑलॉजिकल कारक विभिन्न प्रकार के जीवाणु, कवक और वायरल वनस्पति हैं। श्लेष्म झिल्ली में रोगज़नक़ का प्रवेश हवाई या आहार मार्गों द्वारा हो सकता है। हाइपोथर्मिया और स्वरयंत्र को आघात भी एटियलजि में एक भूमिका निभाते हैं।
क्लिनिक।कई मायनों में, यह तालु के टॉन्सिल के टॉन्सिलिटिस की अभिव्यक्तियों के समान है। गले में खराश की चिंता, निगलने और गर्दन घुमाने से बढ़ जाना। संभव डिस्फ़ोनिया, सांस लेने में कठिनाई। स्वरयंत्र एनजाइना के साथ शरीर का तापमान अधिक होता है, 39 ° C तक, नाड़ी तेज हो जाती है। पैल्पेशन पर, क्षेत्रीय लिम्फ नोड्स दर्दनाक और बढ़े हुए होते हैं।
लैरींगोस्कोपी के साथ, हाइपरमिया और स्वरयंत्र के श्लेष्म झिल्ली की घुसपैठ निर्धारित की जाती है, कभी-कभी लुमेन को संकुचित करना

श्वसन पथ, बिंदु प्यूरुलेंट छापे के साथ व्यक्तिगत रोम। एक लंबे पाठ्यक्रम के साथ, एपिग्लॉटिस, एरीपिग्लॉटिक फोल्ड और लिम्फैडेनोइड ऊतक के संचय के अन्य स्थानों की लिंगीय सतह पर एक फोड़ा बनाना संभव है (चित्र। 4.10).
निदान।उपयुक्त एनामेनेस्टिक और क्लिनिकल डेटा के साथ अप्रत्यक्ष लैरींगोस्कोपी एक सही निदान करने की अनुमति देता है। स्वरयंत्र एनजाइना को डिप्थीरिया से अलग किया जाना चाहिए, जिसका एक समान पाठ्यक्रम हो सकता है।
इलाज।इसमें ब्रॉड-स्पेक्ट्रम एंटीबायोटिक्स (ऑगमेंटिन, एमोक्सिक्लेव, सेफ़ाज़ोलिन, केफ़ज़ोल, आदि), एंटीहिस्टामाइन (टैवेगिल, फेनकारोल, पेरिटोल, क्लैरिटिन, आदि), म्यूकोलाईटिक्स, एनाल्जेसिक, एंटीपीयरेटिक्स शामिल हैं। यदि श्वसन विफलता के लक्षण दिखाई देते हैं, तो 2-3 दिनों के लिए अल्पकालिक कॉर्टिकोस्टेरॉइड थेरेपी को उपचार में जोड़ा जाता है। महत्वपूर्ण स्टेनोसिस के साथ, एक आपातकालीन ट्रेकियोटॉमी का संकेत दिया जाता है।
4.4.5. स्वरयंत्र शोफ
स्वरयंत्र शोफ (शोफ स्वरयंत्र) - तेजी से बढ़तेस्वरयंत्र के श्लेष्म झिल्ली में ज़ोमोटर-एलर्जी प्रक्रिया,इसके लुमेन को संकुचित करना।
एटियलजि।स्वरयंत्र की तीव्र सूजन के कारण हो सकते हैं:
1) स्वरयंत्र की सूजन प्रक्रियाएं (सबग्लॉटिक लैरींगाइटिस, तीव्र लैरींगोट्राचेओब्रोंकाइटिस, चोंड्रोपेरिचॉन्ड्राइटिस और
तीव्र संक्रामक रोग (डिप्थीरिया, खसरा, स्कार्लेट ज्वर, इन्फ्लूएंजा, आदि);
स्वरयंत्र के ट्यूमर (सौम्य, घातक);
स्वरयंत्र की चोटें (यांत्रिक, रासायनिक);
एलर्जी रोग;
स्वरयंत्र और श्वासनली से सटे अंगों की रोग प्रक्रियाएं (मीडियास्टिनम, अन्नप्रणाली, थायरॉयड ग्रंथि, ग्रसनी फोड़ा, गर्दन कफ, आदि के ट्यूमर)।
क्लिनिक।स्वरयंत्र और श्वासनली के लुमेन का संकुचन बिजली की गति (विदेशी शरीर, ऐंठन), तीव्र (संक्रामक) से विकसित हो सकता है
रोग, एलर्जी प्रक्रियाएं, आदि) और कालानुक्रमिक (एक ट्यूमर की पृष्ठभूमि के खिलाफ)। नैदानिक तस्वीर स्वरयंत्र के लुमेन के संकुचन की डिग्री * और इसके विकास की गति पर निर्भर करती है। क्या होगा-| स्टेनोसिस जितनी तेजी से विकसित होता है, उतना ही खतरनाक होता है। सूजन के साथ! एडिमा का एटियलजि गले में खराश से परेशान है, इससे बढ़ गया है! निगलने, विदेशी शरीर सनसनी, आवाज परिवर्तन। रास-| एरिटेनोइड्स के श्लेष्म झिल्ली में एडिमा का विस्तार! कार्टिलेज, एरीपिग्लॉटिक फोल्ड और सबग्लॉटिक कैविटी स्वरयंत्र की तीव्र स्टेनोसिस का कारण बनती है, जिससे गंभीर होता है! घुटन की एक तस्वीर जो रोगी के जीवन के लिए खतरा है (देखें खंड! 4.6.1)।
लैरींगोस्कोपी के दौरान, प्रभावित स्वरयंत्र की श्लेष्मा झिल्ली की सूजन-1 के रूप में निर्धारित किया जाता है! पानीदार या जिलेटिनस सूजन। एपिग्लॉटिस पर! यह तेजी से गाढ़ा होता है, हाइपरमिया के तत्व हो सकते हैं, एक प्रक्रिया! एरीटेनॉयड कार्टिलेज के क्षेत्र तक फैली हुई है। आवाज-| म्यूकोसल एडिमा में अंतर तेजी से कम हो जाता है, अंदर! सबग्लोटिक कैविटी एडिमा एक द्विपक्षीय तकिया की तरह दिखती है | उभार
यह विशेषता है कि एडिमा के भड़काऊ एटियलजि के साथ - | बदलती गंभीरता, हाइपरमिया और श्लेष्म झिल्ली के जहाजों के इंजेक्शन की प्रतिक्रियाशील घटनाएं देखी जाती हैं। लोचकी, गैर-भड़काऊ के साथ - हाइपरमिया आमतौर पर अनुपस्थित है - | बहुत खूब।
निदान। आमतौर पर कोई समस्या नहीं होती है। अलग-अलग डिग्री में श्वसन विफलता, एक विशेषता लैरींगोस्कोपी तस्वीर आपको रोग की सही पहचान करने की अनुमति देती है।] एडिमा के कारण का पता लगाना अधिक कठिन है। कुछ मामलों में, हाइपरमिक, एडेमेटस श्लेष्मा झिल्ली स्वरयंत्र, एक विदेशी शरीर, आदि में ट्यूमर को कवर करती है। अप्रत्यक्ष लैरींगोस्कोपी के साथ, ब्रोन्कोस्कोपी, स्वरयंत्र और छाती की रेडियोग्राफी और अन्य अध्ययन करना आवश्यक है।
इलाज। यह एक अस्पताल में किया जाता है और इसका उद्देश्य मुख्य रूप से बाहरी श्वसन को बहाल करना है। नैदानिक अभिव्यक्तियों की गंभीरता के आधार पर, उपचार के रूढ़िवादी और सर्जिकल तरीकों का उपयोग किया जाता है।
रूढ़िवादी तरीकों को वायुमार्ग के संकुचन के मुआवजे और उप-मुआवजा चरणों के लिए संकेत दिया जाता है और इसमें नियुक्ति शामिल है: 1) व्यापक स्पेक्ट्रम एंटीबायोटिक्स पैरेन्टेरली (सेफालोस्पोरिन, अर्ध-सिंथेटिक पेनिसिलिन, मैक्रोलाइड्स, आदि); 2) एंटीहिस्टामाइन (2 मिली पिपोल्फेन इंट्रामस्क्युलरली; तवेगिल, आदि); 3) कॉर्टिकोस्टेरॉइड थेरेपी (प्रेडनिसोलोन - 120 मिलीग्राम तक इंट्रामस्क्युलर)। 10% कैल्शियम ग्लूकोनेट समाधान के 10 मिलीलीटर की अनुशंसित इंट्रामस्क्युलर इंजेक्शन, अंतःशिरा - 20 मिलीलीटर 40% ग्लूकोज समाधान एक साथ 5 मिलीलीटर एस्कॉर्बिक एसिड के साथ।
यदि एडिमा गंभीर है और कोई सकारात्मक नहीं है
गतिशीलता, प्रशासित कॉर्टिकोस्टेरॉइड दवाओं की खुराक को बढ़ाया जा सकता है। 90 मिलीग्राम प्रेडनिसोलोन, 2 मिली पिपोल्फेन, 10 मिली 10% कैल्शियम क्लोराइड घोल, 2 मिली लासिक्स के साथ 200 मिली आइसोटोनिक सोडियम क्लोराइड घोल के अंतःशिरा प्रशासन द्वारा एक तेज प्रभाव दिया जाता है।
रूढ़िवादी उपचार के प्रभाव की कमी, विघटित स्टेनोसिस की उपस्थिति के लिए तत्काल श्वासनली की आवश्यकता होती है-स्टोमियास श्वासावरोध के साथ, एक आपातकालीन कॉनिकोटॉमी किया जाता है,
और फिर, बाहरी श्वसन की बहाली के बाद,- श्वासनली-स्टोमी
4.4.6. तीव्र ट्रेकाइटिस
तीव्र ट्रेकाइटिस (ट्रेकाइटिस एक्यूटा) - निचले श्वसन पथ (श्वासनली और ब्रांकाई) के श्लेष्म झिल्ली की तीव्र सूजन।यह पृथक रूप में दुर्लभ है, ज्यादातर मामलों में तीव्र ट्रेकाइटिस को ऊपरी श्वसन पथ - नाक, ग्रसनी और स्वरयंत्र में भड़काऊ परिवर्तनों के साथ जोड़ा जाता है।
एटियलजि। तीव्र ट्रेकाइटिस का कारण संक्रमण है, जिसके रोगजनक श्वसन पथ में सैप्रोफाइट होते हैं और विभिन्न बहिर्जात कारकों के प्रभाव में सक्रिय होते हैं; वायरल संक्रमण, प्रतिकूल जलवायु परिस्थितियों के संपर्क में, हाइपोथर्मिया, व्यावसायिक खतरे आदि।
सबसे अधिक बार, श्वासनली के निर्वहन की जांच करते समय, जीवाणु वनस्पति का पता लगाया जाता है - Staphylococcus ऑरियस, एच. में- फ्लूएंज़ा, स्ट्रैपटोकोकस निमोनिया, मोराक्सेला प्रतिश्यायी और आदि।
पैथोमॉर्फोलॉजी। श्वासनली में रूपात्मक परिवर्तन श्लेष्म झिल्ली के हाइपरमिया, श्लेष्म झिल्ली के शोफ, फोकल या फैलाना घुसपैठ, रक्त भरने और श्लेष्म झिल्ली के रक्त वाहिकाओं के विस्तार की विशेषता है।
क्लिनिक। ठेठ नैदानिक संकेतट्रेकाइटिस के साथ पैरॉक्सिस्मल खांसी होती है, खासकर रात में। रोग की शुरुआत में खांसी सूखी होती है, फिर म्यूकोप्यूरुलेंट थूक जुड़ जाता है, कभी-कभी खून की लकीरों के साथ। खांसी के हमले के बाद, उरोस्थि के पीछे और स्वरयंत्र में अलग-अलग गंभीरता का दर्द नोट किया जाता है। आवाज कभी-कभी अपना स्वर खो देती है और कर्कश हो जाती है। कुछ मामलों में, उप-ज्वरीय शरीर का तापमान, कमजोरी और अस्वस्थता देखी जाती है।
निदान। निदान लैरींगोट्रैचोस्कोपी, इतिहास, रोगी की शिकायतों, सूक्ष्म-
थूक की रोबोलॉजिकल परीक्षा, फेफड़े की रेडियोग्राफी।
इलाज।रोगी को कमरे में गर्म नम हवा प्रदान करने की आवश्यकता होती है। एक्सपेक्टोरेंट्स (नद्यपान जड़, मुकल्टिन, ग्लाइसीराम, आदि) और एंटीट्यूसिव्स (लिबेक्सिन, टुसुप्रेक्स, साइनुप्रेट, ब्रोन्कोलिथिन, आदि) निर्धारित हैं, म्यूकोलाईटिक दवाएं (एसिटाइलसिस्टीन, फ्लुमुसिल, ब्रोमहेक्सिन), एंटीहिस्टामाइन (सुप्रास्टिन, पिपोल्फेन, क्लैरिटिन, आदि)। , पैरासिटामोल। एक्सपेक्टोरेंट्स और एंटीट्यूसिव्स की एक साथ नियुक्ति से बचना चाहिए। छाती, पैर स्नान पर सरसों के मलहम का उपयोग एक अच्छा प्रभाव है।
शरीर के तापमान में वृद्धि के साथ, एक अवरोही संक्रमण को रोकने के लिए, एंटीबायोटिक चिकित्सा की सिफारिश की जाती है (ऑक्सासिलिन, ऑगमेंटिन, एमोक्सिक्लेव, सेफ़ाज़ोलिन, आदि)।
भविष्यवाणी।तर्कसंगत और समय पर चिकित्सा के साथ, रोग का निदान अनुकूल है। रिकवरी 2-3 सप्ताह के भीतर होती है, लेकिन कभी-कभी एक लंबा कोर्स होता है और बीमारी पुरानी हो सकती है। कभी-कभी ट्रेकाइटिस एक अवरोही संक्रमण से जटिल होता है - ब्रोन्कोपमोनिया, निमोनिया।
4.5. स्वरयंत्र की पुरानी सूजन संबंधी बीमारियां
स्वरयंत्र और श्वासनली के श्लेष्म झिल्ली और सबम्यूकोसा की पुरानी सूजन की बीमारी तीव्र के समान कारणों के प्रभाव में होती है: प्रतिकूल घरेलू, पेशेवर, जलवायु, संवैधानिक और शारीरिक कारकों के संपर्क में। कभी-कभी एक भड़काऊ बीमारी शुरू से ही एक जीर्ण पाठ्यक्रम प्राप्त करती है, उदाहरण के लिए, हृदय और फुफ्फुसीय प्रणालियों के रोगों में।
स्वरयंत्र की पुरानी सूजन के निम्नलिखित रूप हैं: कटारहल, एट्रोफिक, हाइपरप्लास्टिक; बिखरा हुआन्यूयॉर्कया सीमित, सबग्लोटिक लैरींगाइटिस और पचीडर्मियास्वरयंत्र
4.5.1. जीर्ण प्रतिश्यायी स्वरयंत्रशोथ
जीर्ण प्रतिश्यायी स्वरयंत्रशोथ (लैरींगाइटिस इतिवृत्त कटार- rhalis) - स्वरयंत्र के श्लेष्म झिल्ली की पुरानी सूजन।यह पुरानी सूजन का सबसे आम और हल्का रूप है। इस विकृति विज्ञान में मुख्य एटियलॉजिकल भूमिका मुखर तंत्र (गायक, व्याख्याता, शिक्षक, आदि) पर लंबे समय तक भार द्वारा निभाई जाती है। प्रभाव भी महत्वपूर्ण है।
प्रतिकूल बहिर्जात कारक - जलवायु, पेशेवर, आदि।
क्लिनिक।सबसे आम लक्षण स्वर बैठना, स्वरयंत्र के आवाज बनाने वाले कार्य का विकार, थकान, आवाज के समय में बदलाव है। रोग की गंभीरता के आधार पर पसीना, सूखापन, स्वरयंत्र में विदेशी शरीर की अनुभूति, खांसी की अनुभूति भी होती है। धूम्रपान करने वालों की खांसी होती है, जो लंबे समय तक धूम्रपान करने की पृष्ठभूमि के खिलाफ होती है और एक निरंतर, दुर्लभ, हल्की खांसी की विशेषता होती है।
पर लैरींगोस्कोपीमध्यम हाइपरमिया, स्वरयंत्र के श्लेष्म झिल्ली की सूजन, मुखर सिलवटों के क्षेत्र में अधिक स्पष्ट, इस पृष्ठभूमि के खिलाफ, श्लेष्म झिल्ली के जहाजों का एक स्पष्ट इंजेक्शन निर्धारित किया जाता है।
निदान।यह कोई कठिनाई नहीं प्रस्तुत करता है और एक विशिष्ट नैदानिक तस्वीर, इतिहास और अप्रत्यक्ष लैरींगोस्कोपी डेटा पर आधारित है।
इलाज।एटियलॉजिकल कारक के प्रभाव को खत्म करना आवश्यक है, एक बख्शते आवाज मोड (जोर से और लंबे समय तक भाषण को छोड़कर) का निरीक्षण करने की सिफारिश की जाती है। उपचार ज्यादातर स्थानीय है। एक्ससेर्बेशन की अवधि में, हाइड्रोकार्टिसोन के निलंबन के साथ एंटीबायोटिक समाधान के स्वरयंत्र में एक प्रभावी जलसेक: पेनिसिलिन के 150,000 आईयू, स्ट्रेप्टोमाइसिन के 250,000 आईयू, हाइड्रोकार्टिसोन के 30 मिलीग्राम के साथ सोडियम क्लोराइड के एक आइसोटोनिक समाधान के 4 मिलीलीटर। . इस रचना को स्वरयंत्र में 1 - 1.5 मिली दिन में 2 बार डाला जाता है। साँस लेना के लिए एक ही रचना का उपयोग किया जा सकता है। उपचार का कोर्स 10 दिनों के लिए किया जाता है।
दवाओं के स्थानीय उपयोग के साथ, वनस्पतियों पर बुवाई के बाद और एंटीबायोटिक दवाओं के प्रति संवेदनशीलता का पता लगाने के बाद एंटीबायोटिक दवाओं को बदला जा सकता है। हाइड्रोकार्टिसोन को भी संरचना से बाहर रखा जा सकता है, और काइमोप्सिन या फ्लू-इमुपिल, जिसमें एक स्रावी और म्यूकोलाईटिक प्रभाव होता है, को जोड़ा जा सकता है।
अनुकूल रूप से, संयुक्त तैयारी के साथ स्वरयंत्र के श्लेष्म झिल्ली की सिंचाई के लिए एरोसोल की नियुक्ति, जिसमें एक एंटीबायोटिक, एनाल्जेसिक, एंटीसेप्टिक (बायोपार्क्स, आईआरएस -19) शामिल हैं। तेल और क्षारीय तेल इनहेलेशन का उपयोग सीमित होना चाहिए, क्योंकि इन दवाओं का सिलिअटेड एपिथेलियम पर नकारात्मक प्रभाव पड़ता है, इसके कार्य को बाधित और पूरी तरह से रोक देता है।
क्रोनिक कैटरल लैरींगाइटिस के उपचार में एक बड़ी भूमिका शुष्क समुद्री तट में क्लाइमेटोथेरेपी की है।
उचित चिकित्सा के साथ रोग का निदान अपेक्षाकृत अनुकूल है, जिसे समय-समय पर दोहराया जाता है। अन्यथा, हाइपरप्लास्टिक या एट्रोफिक रूप में संक्रमण संभव है।
4.5.2. क्रोनिक हाइपरप्लास्टिक लैरींगाइटिस
क्रोनिक हाइपरप्लास्टिक (हाइपरट्रॉफिक) लैरींगाइटिस
(लैरींगाइटिस इतिवृत्त हाइपरप्लास्टिका) सीमित . द्वारा विशेषता हैया स्वरयंत्र के श्लेष्म झिल्ली के हाइपरप्लासिया को फैलाना।स्वरयंत्र के श्लेष्म झिल्ली के निम्न प्रकार के हाइपरप्लासिया हैं:
गायकों के नोड्यूल (गायन नोड्यूल);
स्वरयंत्र के पचीडर्मिया;
क्रोनिक सबग्लॉटिक लैरींगाइटिस;
स्वरयंत्र के वेंट्रिकल का प्रोलैप्स, या प्रोलैप्स।
क्लिनिक।रोगी की मुख्य शिकायत अलग-अलग डिग्री की लगातार स्वर बैठना, आवाज की थकान और कभी-कभी एफ़ोनिया है। उत्तेजना के दौरान, रोगी पसीने से परेशान होता है, निगलने पर एक विदेशी शरीर की सनसनी, श्लेष्म निर्वहन के साथ एक दुर्लभ खांसी।
निदान।अप्रत्यक्ष लैरींगोस्कोपी और स्ट्रोबोस्कोपी श्लेष्म झिल्ली के सीमित या फैलाना हाइपरप्लासिया का पता लगा सकते हैं, इंटरक्रैनियल और स्वरयंत्र के अन्य भागों में मोटे बलगम की उपस्थिति।
हाइपरप्लास्टिक प्रक्रिया के विसरित रूप में, श्लेष्मा झिल्ली मोटी, चिपचिपी, हाइपरमिक होती है; मुखर सिलवटों के किनारों को मोटा और विकृत किया जाता है, जो उनके पूर्ण बंद होने से रोकता है।
एक सीमित रूप (गायन नोड्यूल) के साथ, स्वरयंत्र की श्लेष्मा झिल्ली गुलाबी रंगबिना किसी बदलाव के, मुखर सिलवटों के पूर्वकाल और मध्य तिहाई के बीच की सीमा पर, 1-2 मिमी के व्यास के साथ एक विस्तृत आधार पर संयोजी ऊतक बहिर्वाह (नोड्यूल्स) के रूप में सममित संरचनाएं होती हैं। ये नोड्यूल ग्लोटिस को पूरी तरह से बंद होने से रोकते हैं, जिसके परिणामस्वरूप कर्कश आवाज होती है (चित्र 4.11)।
स्वरयंत्र के पचीडर्मिया के साथ - इंटररेटेनॉइड स्पेस में, श्लेष्म झिल्ली को मोटा कर दिया जाता है, इसकी सतह पर एपिडर्मल सीमित बहिर्गमन होते हैं जो बाहरी रूप से एक छोटे ट्यूबरोसिटी के समान होते हैं, दाने मुखर सिलवटों के पीछे के तीसरे और इंटररेटेनॉइड स्पेस में स्थानीयकृत होते हैं। स्वरयंत्र के लुमेन में थोड़ा चिपचिपा स्राव होता है, कुछ जगहों पर क्रस्ट बन सकते हैं।
स्वरयंत्र के वेंट्रिकल का प्रोलैप्स (प्रोलैप्स) लंबे समय तक आवाज के तनाव और वेंट्रिकुलर म्यूकोसा की सूजन के परिणामस्वरूप होता है। जबरन समाप्ति, फोनेशन, खाँसी के साथ, हाइपरट्रॉफाइड श्लेष्म झिल्ली स्वरयंत्र के वेंट्रिकल से बाहर निकलती है और आंशिक रूप से मुखर सिलवटों को कवर करती है, जिससे ग्लोटिस को पूरी तरह से बंद होने से रोका जा सकता है, जिससे कर्कश आवाज होती है।
अप्रत्यक्ष . के साथ क्रोनिक सबग्लॉटिक लैरींगाइटिस

चावल। 4.11.हाइपरप्लास्टिक लैरींगाइटिस (गायन नोड्यूल) का सीमित रूप।
मेरी लैरींगोस्कोपी एक झूठे समूह की तस्वीर जैसा दिखता है। इसी समय, सबवोकल गुहा के श्लेष्म झिल्ली की अतिवृद्धि होती है, जो ग्लोटिस को संकुचित करती है। एनामनेसिस और एंडोस्कोपिक माइक्रोलेरिंजोस्कोपी निदान को स्पष्ट करने की अनुमति देते हैं।
क्रमानुसार रोग का निदान।हाइपरप्लास्टिक लैरींगाइटिस के सीमित रूपों को विशिष्ट संक्रामक ग्रैनुलोमा, साथ ही नियोप्लाज्म से अलग किया जाना चाहिए। उपयुक्त सीरोलॉजिकल परीक्षण और बायोप्सी के बाद हिस्टोलॉजिकल परीक्षा निदान स्थापित करने में मदद करती है। नैदानिक अनुभव से पता चलता है कि विशिष्ट घुसपैठ में सममित स्थानीयकरण नहीं होता है, जैसा कि हाइपरप्लास्टिक प्रक्रियाओं में होता है।
इलाज।हानिकारक बहिर्जात कारकों के प्रभाव को समाप्त करना और एक बख्शते आवाज मोड के अनिवार्य पालन को समाप्त करना आवश्यक है। तेज होने की अवधि के दौरान, तीव्र प्रतिश्यायी स्वरयंत्रशोथ के रूप में उपचार किया जाता है।
श्लेष्म झिल्ली के हाइपरप्लासिया के साथ, स्वरयंत्र के प्रभावित क्षेत्रों को 2 सप्ताह के लिए सिल्वर नाइट्रेट के 5-10% घोल से हर दूसरे दिन बुझाया जाता है। श्लेष्म झिल्ली के महत्वपूर्ण सीमित हाइपरप्लासिया बायोप्सी के बाद के ऊतकीय परीक्षण के साथ इसके अंतःस्रावी हटाने के लिए एक संकेत है। 10% लिडोकेन समाधान, 2% कोकीन समाधान, 2% के साथ स्थानीय अनुप्रयोग संज्ञाहरण का उपयोग करके ऑपरेशन किया जाता है दी-कैन। वर्तमान में, ये हस्तक्षेप हैं साथएंडोस्कोपिक एंडोलैरिंजियल विधियों का उपयोग करना।
4.5.3. क्रोनिक एट्रोफिक लैरींगाइटिस
क्रोनिक एट्रोफिक लैरींगाइटिस (लैरींगाइटिस इतिवृत्त एट्रो फिद) इसकी ब्लैंचिंग, पतली, एक चिपचिपा स्राव और शुष्क क्रस्ट के गठन के साथ स्वरयंत्र के श्लेष्म झिल्ली के अध: पतन की विशेषता है।
एक पृथक रूप में रोग दुर्लभ है। एट्रोफिक लैरींगाइटिस के विकास का कारण सबसे अधिक बार एट्रोफिक राइनोफेरींजाइटिस है। पर्यावरण की स्थिति, व्यावसायिक खतरे, जठरांत्र संबंधी रोग
सामान्य नाक श्वास की अनुपस्थिति भी स्वरयंत्र के श्लेष्म झिल्ली के शोष के विकास में योगदान करती है।
क्लिनिक और निदान।एट्रोफिक लैरींगाइटिस में प्रमुख शिकायत सूखापन, खुजली, स्वरयंत्र में एक विदेशी शरीर, डिस्फ़ोनिया की अलग-अलग डिग्री की भावना है। खांसी होने पर, खांसी के झटके के समय श्लेष्म झिल्ली के उपकला की अखंडता के उल्लंघन के कारण थूक में रक्त की धारियाँ हो सकती हैं।
लैरींगोस्कोपी के दौरान, श्लेष्म झिल्ली पतली, चिकनी, चमकदार होती है, कभी-कभी चिपचिपे बलगम और क्रस्ट से ढकी होती है। मुखर सिलवटों को कुछ पतला किया जाता है। फोनेशन के दौरान, वे पूरी तरह से बंद नहीं होते हैं, एक अंडाकार आकार का अंतर छोड़ते हैं, जिसके लुमेन में क्रस्ट भी हो सकते हैं।
इलाज।तर्कसंगत चिकित्सा में रोग के कारण को समाप्त करना शामिल है। धूम्रपान को बाहर करना आवश्यक है, चिड़चिड़े भोजन का उपयोग, एक बख्शते आवाज आहार का पालन करना चाहिए। दवाओं में से, दवाएं निर्धारित की जाती हैं जो थूक को पतला करने में मदद करती हैं, आसान निष्कासन: ग्रसनी की सिंचाई और सोडियम क्लोराइड (200 मिली) के एक आइसोटोनिक घोल की साँस लेना, आयोडीन के 5% अल्कोहल घोल की 5 बूंदों के साथ। प्रक्रियाओं को दिन में 2 बार किया जाता है, प्रति सत्र 30-50 मिलीलीटर समाधान का उपयोग करके, 5-6 सप्ताह के लिए लंबे पाठ्यक्रमों में। 1-2% मेन्थॉल तेल के समय-समय पर निर्धारित साँस लेना। इस घोल को प्रतिदिन 10 दिनों तक स्वरयंत्र में डाला जा सकता है। श्लेष्म झिल्ली के ग्रंथियों के तंत्र की गतिविधि को बढ़ाने के लिए, पोटेशियम आयोडाइड का 30% समाधान निर्धारित किया जाता है, 2 सप्ताह के लिए मौखिक रूप से दिन में 3 बार 8 बूँदें (नियुक्ति से पहले, आयोडीन की सहनशीलता निर्धारित करना आवश्यक है)।
स्वरयंत्र और नासोफरीनक्स में एक साथ एक एट्रोफिक प्रक्रिया के साथ, नोवोकेन और मुसब्बर के समाधान के पीछे की ग्रसनी दीवार के पार्श्व वर्गों में सबम्यूकोसल घुसपैठ (एलो के 1 मिलीलीटर के अतिरिक्त नोवोकेन के 1% समाधान का 1 मिलीलीटर) देता है अच्छा प्रभाव। रचना को ग्रसनी के श्लेष्म झिल्ली के नीचे इंजेक्ट किया जाता है, एक ही समय में प्रत्येक दिशा में 2 मिलीलीटर। इंजेक्शन 5-7 दिनों के अंतराल पर दोहराए जाते हैं, कुल 7-8 प्रक्रियाएं।
4.6. स्वरयंत्र और श्वासनली की तीव्र और पुरानी स्टेनोसिस
स्वरयंत्र का स्टेनोसिस तथाट्रेकिआ उनके लुमेन के संकुचन में व्यक्त किया गया,जो हवा को अंदर जाने से रोकता हैश्वसन पथ, बाहरी के गंभीर विकारों के लिए अग्रणीश्वासावरोध तक श्वसन।
स्वरयंत्र और श्वासनली के स्टेनोसिस में सामान्य घटनाएं लगभग समान हैं, चिकित्सीय उपाय भी समान हैं। इसलिए, स्वरयंत्र और श्वासनली स्टेनोज़ पर एक साथ विचार करने की सलाह दी जाती है। स्वरयंत्र की तीव्र या पुरानी स्टेनोसिस
एक अलग नोसोलॉजिकल यूनिट, लेकिन ऊपरी श्वसन पथ और आस-पास के क्षेत्रों की बीमारी का एक लक्षण जटिल। यह लक्षण जटिल तेजी से विकसित होता है, श्वसन और हृदय प्रणाली के महत्वपूर्ण कार्यों की गंभीर हानि के साथ, आपातकालीन देखभाल की आवश्यकता होती है। इसके प्रावधान में देरी से मरीज की मौत हो सकती है।
4.6.1. स्वरयंत्र और ट्रेकाइटिस का तीव्र स्टेनोसिस
श्वासनली स्टेनोसिस की तुलना में तीव्र स्वरयंत्र स्टेनोसिस अधिक आम है। यह स्वरयंत्र की अधिक जटिल शारीरिक और कार्यात्मक संरचना, एक अधिक विकसित संवहनी नेटवर्क और श्लेष्म ऊतक के नीचे के कारण है। स्वरयंत्र और श्वासनली में वायुमार्ग का तीव्र संकुचन तुरंत सभी बुनियादी जीवन समर्थन कार्यों में गंभीर व्यवधान का कारण बनता है, उनके पूर्ण बंद होने और रोगी की मृत्यु तक। तीव्र स्टेनोसिस अचानक या अपेक्षाकृत कम समय में होता है, जो क्रोनिक स्टेनोसिस के विपरीत, शरीर को अनुकूली तंत्र विकसित करने की अनुमति नहीं देता है।
तीव्र स्वरयंत्र स्टेनोसिस में तत्काल चिकित्सा मूल्यांकन के अधीन मुख्य नैदानिक कारक हैं:
बाहरी श्वसन की अपर्याप्तता की डिग्री;
ऑक्सीजन भुखमरी के लिए शरीर की प्रतिक्रिया।
स्वरयंत्र और श्वासनली के स्टेनोसिस के साथ, अनुकूलकनई(प्रतिपूरक और सुरक्षात्मक) और रोग तंत्रहम।दोनों हाइपोक्सिया और हाइपरकेनिया पर आधारित हैं, जो मस्तिष्क सहित ऊतकों के ट्राफिज्म को बाधित करते हैं। तथातंत्रिका, जो ऊपरी श्वसन पथ और फेफड़ों के रक्त वाहिकाओं के कीमोसेप्टर्स की उत्तेजना की ओर जाता है। यह जलन केंद्र के संबंधित विभागों में केंद्रित है तंत्रिका प्रणालीऔर प्रतिक्रिया में शरीर के भंडार कैसे जुटाए जाते हैं।
अनुकूली तंत्र में स्टेनोसिस के तीव्र विकास के दौरान बनने के कम अवसर होते हैं, जिससे एक या किसी अन्य महत्वपूर्ण कार्य के पूर्ण पक्षाघात तक उत्पीड़न हो सकता है।
अनुकूली प्रतिक्रियाओं में शामिल हैं:
श्वसन;
हेमोडायनामिक (संवहनी);
रक्त;
कपड़ा।
श्वसनसांस की तकलीफ के रूप में प्रकट जिससे होता हैफुफ्फुसीय वेंटिलेशन में वृद्धि; विशेष रूप से, चल रहागहरा-
श्वास को धीमा या तेज करना, अतिरिक्त मांसपेशियों के श्वसन क्रिया के प्रदर्शन में भागीदारी - पीठ, कंधे की कमर, गर्दन।
प्रति रक्तसंचारप्रकरणप्रतिपूरक प्रतिक्रियाओं में टैचीकार्डिया, संवहनी स्वर में वृद्धि शामिल है, जो रक्त की मात्रा को 4-5 गुना बढ़ा देता है, रक्त प्रवाह को तेज करता है, रक्तचाप बढ़ाता है और डिपो से रक्त निकालता है। यह सब मस्तिष्क और महत्वपूर्ण अंगों के पोषण को बढ़ाता है, जिससे ऑक्सीजन की कमी कम हो जाती है, स्वरयंत्र के स्टेनोसिस के संबंध में उत्पन्न होने वाले विषाक्त पदार्थों को हटाने में सुधार होता है।
रक्तरंजिततथा ऊतकअनुकूली प्रतिक्रियाएं प्लीहा से एरिथ्रोसाइट्स का जुटाना, संवहनी पारगम्यता में वृद्धि और हीमोग्लोबिन की ऑक्सीजन से पूरी तरह से संतृप्त होने की क्षमता और एरिथ्रोपोएसिस में वृद्धि है। रक्त से ऑक्सीजन को अवशोषित करने के लिए ऊतक की क्षमता बढ़ जाती है, कोशिकाओं में एनारोबिक प्रकार के चयापचय के लिए आंशिक संक्रमण नोट किया जाता है।
ये सभी तंत्र कुछ हद तक हाइपोक्सिमिया (रक्त में ऑक्सीजन की कमी), हाइपोक्सिया (ऊतकों में), साथ ही हाइपरकेनिया (रक्त में सीओ 2 सामग्री में वृद्धि) को कम कर सकते हैं। फुफ्फुसीय वेंटिलेशन की कमी की भरपाई तब की जा सकती है जब हवा की न्यूनतम मात्रा फेफड़े में प्रवेश करती है, जो प्रत्येक रोगी के लिए अलग-अलग होती है। स्टेनोसिस में वृद्धि, और परिणामस्वरूप, इन शर्तों के तहत हाइपोक्सिया, रोग संबंधी प्रतिक्रियाओं की प्रगति की ओर जाता है, हृदय के बाएं वेंट्रिकल का यांत्रिक कार्य परेशान होता है, उच्च रक्तचाप छोटे सर्कल में प्रकट होता है, श्वसन केंद्र समाप्त हो जाता है, और गैस विनिमय होता है बुरी तरह परेशान है। मेटाबोलिक एसिडोसिस होता है, ऑक्सीजन का आंशिक दबाव गिर जाता है, ऑक्सीडेटिव प्रक्रियाएं कम हो जाती हैं, हाइपोक्सिया और हाइपरकेनिया की भरपाई नहीं होती है।
एटियलजि।स्वरयंत्र और श्वासनली के तीव्र स्टेनोसिस के एटियलॉजिकल कारक अंतर्जात और बहिर्जात हो सकते हैं। पहले के बीच स्थानीय सूजन संबंधी रोग -स्वरयंत्र और श्वासनली की सूजन, सबग्लॉटिक लैरींगाइटिस, तीव्र लैरींगोट्राचेओब्रोन-हिट, स्वरयंत्र चोंड्रोपेरिचॉन्ड्राइटिस, स्वरयंत्र टॉन्सिलिटिस। गैर-भड़काऊ प्रक्रियाएं -ट्यूमर, एलर्जी, आदि। शरीर के सामान्य रोग -तीव्र संक्रामक रोग (खसरा, डिप्थीरिया, स्कार्लेट ज्वर), हृदय रोग, रक्त वाहिकाओं, गुर्दे, अंतःस्रावी रोग। उत्तरार्द्ध में, सबसे आम हैं विदेशी शरीर, स्वरयंत्र और श्वासनली की चोटें, ब्रोन्कोस्कोपी के बाद की स्थिति और इंटुबैषेण।
क्लिनिक।स्वरयंत्र और श्वासनली के तीव्र स्टेनोसिस का मुख्य लक्षण सांस की तकलीफ, शोर, तीव्र श्वास है। वायुमार्ग के संकुचन की डिग्री के आधार पर, जांच के दौरान, सुप्राक्लेविक्युलर फोसा का पीछे हटना, इंटरकोस्टल रिक्त स्थान का पीछे हटना और श्वास की लय का उल्लंघन देखा जाता है। ये संकेत प्रेरणा के दौरान मीडियास्टिनम में नकारात्मक दबाव में वृद्धि से जुड़े हैं। यह ध्यान दिया जाना चाहिए कि स्टेनोसिस के साथ
स्वरयंत्र के स्तर पर, सांस की तकलीफ प्रकृति में सांस लेने वाली होती है, आवाज आमतौर पर बदल जाती है, और श्वासनली के संकुचन के साथ, सांस की तकलीफ देखी जाती है, आवाज नहीं बदली जाती है। गंभीर स्टेनोसिस वाले रोगी में भय की भावना विकसित होती है, मोटर उत्तेजना (वह दौड़ता है, दौड़ने लगता है), चेहरा निस्तब्धता, पसीना, हृदय गतिविधि, जठरांत्र संबंधी मार्ग के स्रावी और मोटर कार्य, गुर्दे के मूत्र समारोह में गड़बड़ी होती है। यदि स्टेनोसिस जारी रहता है, तो नाड़ी में वृद्धि होती है, होंठ, नाक और नाखूनों का सायनोसिस होता है। यह शरीर में CO2 के जमा होने के कारण होता है। वायुमार्ग स्टेनोसिस के 4 चरण हैं:
मैं - मुआवजे का चरण; II - उप-मुआवजे का चरण;
विघटन का चरण;
श्वासावरोध का चरण (टर्मिनल चरण)।
मुआवजे के चरण में, रक्त में ऑक्सीजन के तनाव में कमी के कारण, श्वसन केंद्र की गतिविधि बढ़ जाती है, और साथ ही, रक्त में सीओ 2 की सामग्री में वृद्धि सीधे श्वसन केंद्र की कोशिकाओं को परेशान कर सकती है। , जो श्वसन भ्रमण में कमी और गहराई से प्रकट होता है, साँस लेना और साँस छोड़ने के बीच विराम का छोटा या नुकसान, नाड़ी की धड़कन की संख्या में कमी। ग्लोटिस की चौड़ाई 6-7 मिमी है। विश्राम के समय चलते समय श्वास की कमी नहीं होती है और शारीरिक गतिविधिसांस की तकलीफ प्रकट होती है।
उप-क्षतिपूर्ति के चरण में, हाइपोक्सिया की घटना गहरी हो जाती है, और श्वसन केंद्र कमजोर हो जाता है। सांस लेने की क्रिया में सहायक मांसपेशियों को शामिल करने के साथ पहले से ही आराम से, श्वसन संबंधी डिस्पेनिया प्रकट होता है (साँस लेने में कठिनाई)। इसी समय, इंटरकोस्टल रिक्त स्थान का पीछे हटना, गले के कोमल ऊतक, सुप्राक्लेविकुलर और सबक्लेवियन फोसा, नाक के पंखों की सूजन (फड़फड़ाहट), स्ट्राइडर (श्वास का शोर), त्वचा का पीलापन, रोगी की बेचैन स्थिति होती है। विख्यात। ग्लोटिस की चौड़ाई 4-5 मिमी है।
विघटन के चरण में, स्ट्राइडर और भी अधिक स्पष्ट होता है, श्वसन की मांसपेशियों का तनाव अधिकतम हो जाता है। श्वास लगातार और सतही है, रोगी अर्ध-बैठने की स्थिति लेता है, अपने हाथों से हेडबोर्ड या अन्य वस्तु को पकड़ने की कोशिश करता है। स्वरयंत्र अधिकतम भ्रमण करता है। चेहरा एक पीला सियानोटिक रंग प्राप्त कर लेता है, भय की भावना प्रकट होती है, ठंडा चिपचिपा पसीना, होठों का सियानोसिस, नाक की नोक, डिस्टल (नाखून) फालंगेस, नाड़ी बार-बार हो जाती है। ग्लोटिस की चौड़ाई 2-3 मिमी है।
स्वरयंत्र के तीव्र स्टेनोसिस के साथ श्वासावरोध के चरण में, श्वास रुक-रुक कर होता है, चेयेन-स्टोक्स प्रकार के अनुसार, धीरे-धीरे श्वसन चक्रों के बीच विराम बढ़ता है और पूरी तरह से बंद हो जाता है। ग्लोटिस की चौड़ाई 1 मिमी है। हृदय की गतिविधि में तेज गिरावट होती है, नाड़ी बार-बार होती है, थकी हुई होती है,
रक्तचाप निर्धारित नहीं होता है, छोटी धमनियों की ऐंठन के कारण त्वचा पीली धूसर हो जाती है, पुतलियाँ फैल जाती हैं। गंभीर मामलों में, चेतना की हानि, एक्सोफथाल्मोस, अनैच्छिक पेशाब, शौच मनाया जाता है। तथामौत जल्दी आती है।
निदान।यह वर्णित लक्षणों, अप्रत्यक्ष लैरींगोस्कोपी के डेटा, ट्रेकोब्रोनकोस्कोपी पर आधारित है। संकुचन के कारणों और स्थान का पता लगाना आवश्यक है। स्वरयंत्र और श्वासनली स्टेनोसिस के बीच अंतर करने के लिए कई नैदानिक विशेषताएं हैं। स्वरयंत्र स्टेनोसिस के साथ, मुख्य रूप से साँस लेना मुश्किल होता है, अर्थात। सांस की तकलीफ प्रकृति में श्वासनली है, और श्वासनली के साथ - साँस छोड़ना (श्वसन प्रकार की सांस की तकलीफ)। स्वरयंत्र में रुकावट की उपस्थिति स्वर बैठना का कारण बनती है, जबकि श्वासनली में कसना आवाज को साफ छोड़ देता है। लैरींगोस्पास्म, ब्रोन्कियल अस्थमा, यूरीमिया से तीव्र स्टेनोसिस को अलग करें।
इलाज।यह तीव्र स्टेनोसिस के कारण और चरण के आधार पर किया जाता है। मुआवजा और उप-मुआवजा चरणों के साथ, अस्पताल की स्थापना में दवा उपचार का उपयोग करना संभव है। स्वरयंत्र शोफ के लिए, निर्जलीकरण चिकित्सा, एंटीहिस्टामाइन और कॉर्टिकोस्टेरॉइड का उपयोग किया जाता है। स्वरयंत्र में भड़काऊ प्रक्रियाओं में, बड़े पैमाने पर एंटीबायोटिक चिकित्सा, विरोधी भड़काऊ दवाएं निर्धारित की जाती हैं। डिप्थीरिया में, उदाहरण के लिए, एक विशिष्ट एंटी-डिप्थीरिया सीरम को प्रशासित करना आवश्यक है।
करने का सबसे कारगर तरीका चिकित्सा गंतव्य,जिसकी योजना लारेंजियल एडिमा के उपचार पर संबंधित वर्गों में निर्धारित की गई है।
स्टेनोसिस के विघटित चरण के साथ अत्यावश्यक ट्रेकियोस्टोमी, और श्वासावरोध के चरण में, एक कोनिकोटॉमी तत्काल किया जाता है, और फिर एक ट्रेकियोस्टोमी।
यह ध्यान दिया जाना चाहिए कि उचित संकेत के साथडॉक्टर इन ऑपरेशनों को लगभग किसी में भी करने के लिए बाध्य हैशर्तों और बिना देरी के।
इस्तमुस के संबंध में थाइरॉयड ग्रंथिचीरा के स्तर के आधार पर प्रतिष्ठित हैं ऊपरी ट्रेकियोस्टोमी -थायरॉयड ग्रंथि के इस्थमस के ऊपर (चित्र। 4.12), इसके नीचे निचलाऔर मध्य isthmus के माध्यम से, इसके प्रारंभिक विच्छेदन के साथ औरड्रेसिंग। यह ध्यान दिया जाना चाहिए कि यह विभाजन सशर्त हैश्वासनली के संबंध में थायरॉयड ग्रंथि के इस्थमस के स्थान के लिए विभिन्न विकल्प। श्वासनली के छल्ले के चीरे के स्तर के आधार पर विभाजन अधिक स्वीकार्य है। शीर्ष परट्रेकियोस्टोमी ने 2-3 छल्ले काटे, औसतन 3-4 छल्ले औरनीचे 4-5 अंगूठियां।
ऊपरी ट्रेकियोस्टोमी की तकनीक इस प्रकार है। रोगी की स्थिति आमतौर पर लेटा हुआ होता है, कंधे के नीचे एक रोलर डालना आवश्यक है ताकि स्वरयंत्र को बाहर निकाला जा सके और अभिविन्यास की सुविधा मिल सके।

चावल। 4.12. ट्रेकियोस्टोमी।
ए - त्वचा का मध्य चीरा और घाव के किनारों का पतला होना; बी - अंगूठियों का एक्सपोजर
श्वासनली; सी - श्वासनली के छल्ले का विच्छेदन।
कभी-कभी, तेजी से विकासशील श्वासावरोध के साथ, अर्ध-बैठने या बैठने की स्थिति में एक ऑपरेशन किया जाता है। स्थानीय संज्ञाहरण - 1% नोवोकेन समाधान 0.1% एड्रेनालाईन समाधान (1 बूंद प्रति 5 मिलीलीटर) के साथ मिलाया जाता है। हाइपोइड हड्डी, थायरॉइड के निचले पायदान और क्रिकॉइड कार्टिलेज के आर्च को पल्पेट किया जाता है। अभिविन्यास के लिए, आप शानदार हरे रंग से कर सकते हैं-

चावल। 4.12. निरंतरता।
डी - एक ट्रेकोस्टॉमी का गठन।
मध्य रेखा और क्रिकॉइड उपास्थि के स्तर को चिह्नित करें। त्वचा और चमड़े के नीचे के ऊतकों का एक परत-दर-परत चीरा थायरॉइड कार्टिलेज के निचले किनारे से 4-6 सेमी, लंबवत रूप से मध्य रेखा के साथ सख्ती से नीचे की ओर बनाया जाता है। ग्रीवा प्रावरणी की सतही प्लेट को विच्छेदित किया जाता है, जिसके नीचे एक सफेद रेखा पाई जाती है - स्टर्नोहायॉइड मांसपेशियों का जंक्शन। उत्तरार्द्ध को काट दिया जाता है और मांसपेशियों को धीरे से कुंद तरीके से काट दिया जाता है। उसके बाद, क्रिकॉइड कार्टिलेज और थायरॉयड ग्रंथि के इस्थमस का एक हिस्सा देखा जाता है, जिसका रंग गहरा लाल होता है और स्पर्श करने के लिए नरम होता है। फिर ग्रंथि के कैप्सूल में एक चीरा लगाया जाता है जो इस्थमस को ठीक करता है, बाद वाले को नीचे की ओर विस्थापित किया जाता है और एक कुंद हुक के साथ रखा जाता है। उसके बाद, प्रावरणी से ढके श्वासनली के छल्ले दिखाई देने लगते हैं। श्वासनली को खोलने के लिए सावधानीपूर्वक रक्तस्तम्भन आवश्यक है। स्वरयंत्र को ठीक करने के लिए, जिनमें से भ्रमण श्वासावरोध के दौरान काफी स्पष्ट होते हैं, एक तेज हुक को थायरॉयड-ह्योइड झिल्ली में इंजेक्ट किया जाता है। कन्नी काटना गंभीर खांसी 2-3% डाइकेन घोल की कुछ बूंदों को श्वासनली में इंजेक्ट किया जाता है। एक नुकीले स्केलपेल के साथ, 2-3 श्वासनली के छल्ले खोले जाते हैं। स्केलपेल को बहुत गहराई से नहीं डाला जाना चाहिए ताकि श्वासनली की पिछली, उपास्थि-मुक्त दीवार और उससे सटे अन्नप्रणाली की पूर्वकाल की दीवार को चोट न पहुंचे। चीरा का आकार ट्रेकियोटॉमी ट्यूब के आकार के अनुरूप होना चाहिए। एक ट्रेकियोस्टोमी बनाने के लिए, गर्दन पर घाव के आसपास की त्वचा को अंतर्निहित ऊतकों से अलग किया जाता है और चार रेशमी धागों के साथ विच्छेदित श्वासनली के छल्ले के पेरीकॉन्ड्रिअम में सीवन किया जाता है। ट्रेकियोस्टोमी के किनारों को एक ट्रौसेउ डिलेटर के साथ अलग किया जाता है और एक ट्रेकोटॉमी ट्यूब डाली जाती है। उत्तरार्द्ध गर्दन के चारों ओर एक धुंध पट्टी के साथ तय किया गया है।
कुछ मामलों में, बाल चिकित्सा अभ्यास में, स्वरयंत्र और श्वासनली के डिप्थीरिया के कारण होने वाले स्टेनोसिस के साथ, नासो (ओरो) का उपयोग किया जाता है।
एक लचीली सिंथेटिक ट्यूब के साथ श्वासनली इंटुबैषेण। इंटुबैषेण प्रत्यक्ष लैरींगोस्कोपी के नियंत्रण में किया जाता है, इसकी अवधि 3 दिनों से अधिक नहीं होनी चाहिए। यदि इंटुबैषेण की लंबी अवधि की आवश्यकता होती है, तो एक ट्रेकियोस्टोमी किया जाता है, क्योंकि स्वरयंत्र में एंडोट्रैचियल ट्यूब के लंबे समय तक रहने से दीवार के श्लेष्म झिल्ली का इस्किमिया होता है, इसके बाद अंग का अल्सरेशन, स्कारिंग और लगातार स्टेनोसिस होता है।
4.6.2. स्वरयंत्र और श्वासनली का क्रोनिक स्टेनोसिस
स्वरयंत्र और श्वासनली का क्रोनिक स्टेनोसिस- वायुमार्ग के लुमेन का लंबे समय तक और अपरिवर्तनीय संकुचन, जिससे अन्य अंगों और प्रणालियों से कई गंभीर जटिलताएं होती हैं।स्वरयंत्र और श्वासनली या आस-पास के क्षेत्रों में लगातार रूपात्मक परिवर्तन आमतौर पर लंबी अवधि में धीरे-धीरे विकसित होते हैं।
स्वरयंत्र और श्वासनली के पुराने स्टेनोसिस के कारण विविध हैं। सबसे अधिक बार होते हैं:
लैरींगोट्रैचियल ऑपरेशन के दौरान सर्जिकल हस्तक्षेप और चोटें, लंबे समय तक श्वासनली इंटुबैषेण (5 दिनों से अधिक);
सौम्य और घातक ट्यूमरस्वरयंत्र और श्वासनली;
दर्दनाक स्वरयंत्रशोथ, चोंड्रोपरिचोन्ड्राइटिस;
थर्मल और रासायनिक जलनस्वरयंत्र;
स्वरयंत्र और श्वासनली में एक विदेशी शरीर का लंबे समय तक रहना;
विषाक्त न्यूरिटिस के परिणामस्वरूप निचले स्वरयंत्र की नसों का बिगड़ा हुआ कार्य, स्ट्रूमेक्टोमी के बाद, एक ट्यूमर द्वारा संपीड़न के साथ, आदि;
जन्मजात विकृतियां, स्वरयंत्र के सिकाट्रिकियल झिल्ली;
ऊपरी श्वसन पथ के विशिष्ट रोग (तपेदिक, काठिन्य, उपदंश, आदि)।
अक्सर व्यवहार में, स्वरयंत्र के क्रोनिक स्टेनोसिस का विकास इस तथ्य के कारण होता है कि ट्रेकियोस्टोमी ऑपरेशन पद्धति के घोर उल्लंघन के साथ किया जाता है: दूसरे या तीसरे ट्रेकिअल रिंग के बजाय, पहले को काट दिया जाता है। इस मामले में, ट्रेकियोटॉमी ट्यूब क्रिकॉइड कार्टिलेज के निचले किनारे को छूती है, जो हमेशा जल्दी से चोंड्रोपेरिचॉन्ड्राइटिस का कारण बनता है, इसके बाद गंभीर स्वरयंत्र स्टेनोसिस होता है।
ट्रेकियोटॉमी ट्यूब को लंबे समय तक पहनने और इसके गलत चयन से भी क्रॉनिक स्टेनोसिस हो सकता है।
क्लिनिक। वायुमार्ग के संकुचन की डिग्री और स्टेनोसिस के कारण पर निर्भर करता है। हालांकि, स्टेनोसिस में धीमी और क्रमिक वृद्धि शरीर के अनुकूली तंत्र के विकास के लिए समय देती है, जो परिस्थितियों में भी अनुमति देता है
जीवन समर्थन कार्यों को बनाए रखने के लिए बाहरी श्वसन की अपर्याप्तता। स्वरयंत्र और श्वासनली के क्रोनिक स्टेनोसिस का पूरे शरीर पर नकारात्मक प्रभाव पड़ता है, विशेष रूप से बच्चों में, जो ऑक्सीजन की कमी से जुड़ा होता है और ऊपरी श्वसन पथ में स्थित रिसेप्टर्स से निकलने वाले रिफ्लेक्स प्रभावों में परिवर्तन होता है। बाहरी श्वसन के उल्लंघन से थूक प्रतिधारण और बार-बार आवर्तक ब्रोंकाइटिस और निमोनिया होता है, जो अंततः ब्रोन्किइक्टेसिस के साथ क्रोनिक निमोनिया के विकास की ओर जाता है। क्रोनिक स्टेनोसिस के लंबे पाठ्यक्रम के साथ, ये जटिलताएं हृदय प्रणाली में परिवर्तन के साथ होती हैं।
निदान।विशिष्ट शिकायतों के आधार पर, इतिहास। स्टेनोसिस की प्रकृति और स्थानीयकरण को निर्धारित करने के लिए स्वरयंत्र का अध्ययन अप्रत्यक्ष और प्रत्यक्ष लैरींगोस्कोपी द्वारा किया जाता है। हाल के वर्षों में ब्रोंकोस्कोपी और एंडोस्कोपिक विधियों के उपयोग के कारण नैदानिक क्षमताओं में काफी विस्तार हुआ है जो आपको घाव के स्तर, इसकी व्यापकता, निशान की मोटाई, दिखावटरोग प्रक्रिया, ग्लोटिस की चौड़ाई।
इलाज।छोटे सिकाट्रिकियल परिवर्तन जो सांस लेने में बाधा नहीं डालते हैं, उन्हें विशेष उपचार की आवश्यकता नहीं होती है। सिकाट्रिकियल परिवर्तन जो लगातार स्टेनोसिस का कारण बनते हैं, उन्हें उचित उपचार की आवश्यकता होती है।
कुछ संकेतों के लिए, स्वरयंत्र के विस्तार (गुलदस्ता) का उपयोग कभी-कभी 5-7 महीनों के लिए व्यास में बढ़ने वाली बुग्गियों और विशेष फैलाव के साथ किया जाता है। लंबे समय तक फैलाव को कम करने और अप्रभावी होने की प्रवृत्ति के साथ, वायुमार्ग के लुमेन को शल्य चिकित्सा द्वारा बहाल किया जाता है। ऊपरी श्वसन पथ पर ऑपरेटिव प्लास्टिक हस्तक्षेप आमतौर पर एक खुली विधि द्वारा किया जाता है और लैरींगोफैरींगोट्रैचियोफिसर के विभिन्न रूपों का प्रतिनिधित्व करता है। ये सर्जिकल हस्तक्षेप करना मुश्किल है और प्रकृति में बहु-चरणीय हैं।
4.7. स्वरयंत्र के तंत्रिका तंत्र के रोग
स्वरयंत्र के तंत्रिका तंत्र के रोगों में से हैं:
संवेदनशील;
आंदोलन विकार।
मुख्य प्रक्रिया के स्थानीयकरण के आधार पर, स्वरयंत्र के संक्रमण के विकार केंद्रीय या परिधीय मूल के हो सकते हैं, और स्वभाव से - कार्यात्मक या जैविक।
4.7.1. संवेदनशीलता विकार
स्वरयंत्र की संवेदनशीलता के विकार केंद्रीय (कॉर्टिकल) और परिधीय कारणों से हो सकते हैं। केंद्रीय विकार, आमतौर पर सेरेब्रल कॉर्टेक्स में उत्तेजना और निषेध की प्रक्रियाओं के अनुपात के उल्लंघन के कारण, प्रकृति में द्विपक्षीय हैं। नारु के दिल में-; तंत्रिका-मनोरोग संबंधी रोग (हिस्टीरिया, न्यूरैस्थेनिया, कार्यात्मक न्यूरोसिस, आदि) स्वरयंत्र के संवेदनशील संक्रमण के मूल में स्थित हैं। हिस्टीरिया के अनुसार, आई.पी. पावलोव, काम के अपर्याप्त समन्वय वाले लोगों में उच्च तंत्रिका गतिविधि के टूटने का परिणाम है सिग्नलिंग सिस्टम, दूसरे सिग्नल सिस्टम की गतिविधि पर पहले सिग्नल सिस्टम और सबकोर्टेक्स की गतिविधि की प्रबलता में व्यक्त किया गया। आसानी से संकेत देने वाले व्यक्तियों में, स्वरयंत्र के कार्य का उल्लंघन, जो एक तंत्रिका सदमे, भय के प्रभाव में उत्पन्न हुआ है, को ठीक किया जा सकता है, और ये विकार लंबे समय तक बने रहते हैं। संवेदनशीलता विकार स्वयं प्रकट होता है हाइपोस्थेसिया(संवेदनशीलता में कमी) बदलती गंभीरता, अप करने के लिए संज्ञाहरण,या हाइपरस्थेसिया(बढ़ी हुई संवेदनशीलता) और अपसंवेदन(विकृत संवेदनशीलता)।
हाइपोस्थेसियाया बेहोशीस्वरयंत्र अधिक बार स्वरयंत्र या बेहतर स्वरयंत्र तंत्रिका की दर्दनाक चोटों के साथ मनाया जाता है, गर्दन के अंगों पर सर्जिकल हस्तक्षेप के साथ, डिप्थीरिया के साथ, अवायवीय संक्रमण के साथ। स्वरयंत्र की संवेदनशीलता में कमी आमतौर पर गुदगुदी, गले में अजीबता और डिस्फ़ोनिया के रूप में मामूली व्यक्तिपरक संवेदनाओं का कारण बनती है। हालांकि, स्वरयंत्र के रिफ्लेक्सोजेनिक ज़ोन की संवेदनशीलता में कमी की पृष्ठभूमि के खिलाफ, भोजन और तरल के टुकड़ों के श्वसन पथ में जाने का खतरा होता है और, परिणामस्वरूप, आकांक्षा निमोनिया का विकास, बिगड़ा हुआ बाहरी श्वसन, श्वासावरोध तक।
हाइपरस्थेसियाअलग-अलग गंभीरता का हो सकता है और सांस लेने और बात करते समय एक दर्दनाक सनसनी के साथ होता है, अक्सर बलगम को निकालने की आवश्यकता होती है। हाइपरस्थेसिया के साथ, स्पष्ट गैग रिफ्लेक्स के कारण ऑरोफरीनक्स और स्वरयंत्र की जांच करना मुश्किल है।
अपसंवेदनयह झुनझुनी, जलन, स्वरयंत्र में एक विदेशी शरीर की सनसनी, ऐंठन, आदि के रूप में विभिन्न प्रकार की संवेदनाओं द्वारा व्यक्त की जाती है।
निदान।यह इतिहास के डेटा, रोगी की शिकायतों और लैरींगोस्कोपी तस्वीर पर आधारित है। निदान में, जांच के दौरान स्वरयंत्र की संवेदनशीलता का आकलन करने की विधि को लागू करना संभव है: रूई के साथ जांच के साथ स्वरयंत्र की दीवार के श्लेष्म झिल्ली को छूने से उचित प्रतिक्रिया होती है। इसके साथ ही किसी न्यूरोपैथोलॉजिस्ट, साइकोथेरेपिस्ट से सलाह लेना जरूरी है।
इलाज।यह एक न्यूरोलॉजिस्ट के साथ मिलकर किया जाता है। द्वारा-
चूंकि केंद्रीय तंत्रिका तंत्र के विकार संवेदनशीलता विकारों के केंद्र में हैं, इसलिए चिकित्सीय उपायों का उद्देश्य उन्हें समाप्त करना है। शामक चिकित्सा, शंकुधारी स्नान, विटामिन चिकित्सा, स्पा उपचार असाइन करें। कुछ मामलों में, नोवोकेन नाकाबंदी दोनों क्षेत्रों में प्रभावी होती है नाड़ीग्रन्थि, और रास्तों के साथ। परिधीय घावों के लिए फिजियोथेरेप्यूटिक एजेंटों में से, इंट्रा- और एक्स्ट्रालेरिंजियल गैल्वनाइजेशन, एक्यूपंक्चर, होम्योपैथिक उपचार निर्धारित हैं।
4.7.2. आंदोलन विकार
स्वरयंत्र के आंदोलन संबंधी विकार आंशिक (पैरेसिस) या इसके कार्यों के पूर्ण (पक्षाघात) नुकसान के रूप में प्रकट होते हैं। इस तरह के विकार स्वरयंत्र की मांसपेशियों और स्वरयंत्र तंत्रिका दोनों में एक भड़काऊ और पुनर्योजी प्रक्रिया के परिणामस्वरूप हो सकते हैं। वे जा सकते हैं केंद्रीयतथा परिधीयमूल। अंतर करना मायोजेनिकतथा न्यूरो-जीन पैरेसिसतथा पक्षाघात।
स्वरयंत्र का केंद्रीय पक्षाघात
केंद्रीय (कॉर्टिकल) मूल का पक्षाघात क्रानियोसेरेब्रल आघात, इंट्राक्रैनील रक्तस्राव, मल्टीपल स्केलेरोसिस, सिफलिस, आदि के साथ विकसित होता है; एकतरफा या द्विपक्षीय हो सकता है। केंद्रीय मूल का पक्षाघात अधिक बार मेडुला ऑबोंगटा को नुकसान से जुड़ा होता है और इसे नरम तालू के पक्षाघात के साथ जोड़ा जाता है।
क्लिनिक।यह भाषण विकारों, कभी-कभी श्वसन विफलता और आक्षेप की विशेषता है। केंद्रीय मूल के मोटर विकार अक्सर गंभीर मस्तिष्क विकारों के अंतिम चरण में विकसित होते हैं, जिनका इलाज करना मुश्किल होता है।
निदान।पर आधारित विशिष्ट लक्षणअंतर्निहित रोग। अप्रत्यक्ष लैरींगोस्कोपी के साथ, स्वरयंत्र के एक या दोनों हिस्सों की गतिशीलता का उल्लंघन होता है।
इलाज।अंतर्निहित बीमारी को खत्म करने के उद्देश्य से। सांस लेने में कठिनाई के रूप में स्थानीय विकारों में कभी-कभी सर्जिकल हस्तक्षेप की आवश्यकता होती है (ट्रेकोस्टॉमी किया जाता है)। कुछ मामलों में, दवाओं के वैद्युतकणसंचलन और स्वरयंत्र की मांसपेशियों की विद्युत उत्तेजना के रूप में फिजियोथेरेपी का उपयोग करना संभव है। अनुकूल प्रभाव में जलवायु और फोनोपेडिक उपचार होता है।
स्वरयंत्र का परिधीय पक्षाघात
स्वरयंत्र का परिधीय पक्षाघात, एक नियम के रूप में, एकतरफा है और स्वरयंत्र द्वारा मांसपेशियों के संक्रमण के उल्लंघन के कारण होता है, मुख्य रूप से आवर्तक, तंत्रिका, जिसे समझाया गया है
इन नसों की स्थलाकृति, गर्दन और छाती गुहा के कई अंगों की निकटता, जिनमें से रोग तंत्रिका की शिथिलता का कारण बन सकते हैं।
आवर्तक स्वरयंत्र की नसों द्वारा संक्रमित मांसपेशियों का पक्षाघात सबसे अधिक बार अन्नप्रणाली या मीडियास्टिनम के ट्यूमर के कारण होता है, जो निकट-ब्रोन्कियल और मीडियास्टिनल लिम्फ नोड्स, सिफलिस, फेफड़े के शीर्ष में सिकाट्रिकियल परिवर्तन के कारण होता है। आवर्तक तंत्रिका को नुकसान के कारण बाएं तंत्रिका के लिए महाधमनी चाप का एक धमनीविस्फार और दाएं आवर्तक स्वरयंत्र तंत्रिका के लिए दाएं उपक्लावियन धमनी का एक धमनीविस्फार, साथ ही साथ सर्जिकल हस्तक्षेप भी हो सकता है। बाईं आवर्तक स्वरयंत्र तंत्रिका सबसे अधिक प्रभावित होती है। डिप्थीरिया न्यूरिटिस के साथ, स्वरयंत्र का पक्षाघात नरम तालू के पक्षाघात के साथ होता है।
क्लिनिक।स्वर बैठना और अलग-अलग गंभीरता की आवाज की कमजोरी स्वरयंत्र के पक्षाघात के लक्षणात्मक कार्यात्मक लक्षण हैं। आवर्तक स्वरयंत्र की नसों को द्विपक्षीय क्षति के साथ, श्वास का उल्लंघन होता है, जबकि आवाज सुरीली रहती है। बचपन में, खाने के बाद घुटन होती है, जो स्वरयंत्र के सुरक्षात्मक प्रतिवर्त के नुकसान से जुड़ी होती है।
लैरींगोस्कोपी के साथ, आंदोलन विकारों की डिग्री के आधार पर, एरीटेनॉइड कार्टिलेज और मुखर सिलवटों की विशेषता गतिशीलता विकार निर्धारित किए जाते हैं। आवर्तक स्वरयंत्र तंत्रिका द्वारा संक्रमित मांसपेशियों के एकतरफा पैरेसिस के प्रारंभिक चरण में, मुखर गुना कुछ छोटा हो जाता है, लेकिन सीमित गतिशीलता बनाए रखता है, प्रेरणा के दौरान मध्य रेखा से दूर जा रहा है। अगले चरण में, घाव के किनारे पर मुखर गुना गतिहीन हो जाता है और मध्य स्थिति में स्थिर हो जाता है, तथाकथित शव स्थिति पर कब्जा कर लेता है। इसके बाद, विपरीत मुखर गुना की तरफ से क्षतिपूर्ति दिखाई देती है, जो मध्य रेखा से परे जाती है और विपरीत पक्ष के मुखर गुना तक पहुंचती है, जो थोड़ी सी कर्कशता के साथ एक सुरीली आवाज को बरकरार रखती है।
निदान।स्वरयंत्र के संक्रमण के उल्लंघन में, रोग के कारण की पहचान करना आवश्यक है। छाती के अंगों की एक्स-रे परीक्षा और कंप्यूटेड टोमोग्राफी की जाती है। सिफिलिटिक न्यूरिटिस को बाहर करने के लिए, वासरमैन के अनुसार रक्त की जांच करना आवश्यक है। वोकल कॉर्ड पैरालिसिस, एक तरफ स्वतःस्फूर्त घूर्णन निस्टागमस के साथ, मेडुला ऑबोंगटा के नाभिक को नुकसान का संकेत देता है।
इलाज।स्वरयंत्र के मोटर पक्षाघात के साथ, अंतर्निहित बीमारी का इलाज पहले किया जाता है। भड़काऊ एटियलजि के पक्षाघात के साथ, विरोधी भड़काऊ चिकित्सा, फिजियोथेरेपी प्रक्रियाएं की जाती हैं। विषाक्त न्यूरिटिस के साथ, उदाहरण के लिए, उपदंश के साथ, विशेष
शारीरिक चिकित्सा। ट्यूमर या सिकाट्रिकियल प्रक्रियाओं के कारण होने वाले लगातार स्वरयंत्र गतिशीलता विकारों का तुरंत इलाज किया जाता है। प्लास्टिक सर्जरी प्रभावी हैं - एक मुखर फोल्ड को हटाना, वोकल फोल्ड का छांटना आदि।
मायोपैथिक पक्षाघात
मायोपैथिक पक्षाघात स्वरयंत्र की मांसपेशियों को नुकसान के कारण होता है। इस मामले में, स्वरयंत्र के कसना मुख्य रूप से प्रभावित होते हैं। सबसे आम मुखर पक्षाघात है। फोनेशन के दौरान इन मांसपेशियों के द्विपक्षीय पक्षाघात के साथ, सिलवटों के बीच एक अंडाकार आकार का अंतर बनता है (चित्र। 4.13, ए)। अनुप्रस्थ एरीटेनॉइड मांसपेशी लैरींगोस्कोपी के पक्षाघात को ग्लोटिस के पीछे के तीसरे भाग में त्रिकोणीय आकार के स्थान के गठन की विशेषता है, इस तथ्य के कारण कि इस मांसपेशी के पक्षाघात के साथ, एरीटेनॉइड कार्टिलेज के शरीर पूरी तरह से मध्य रेखा के साथ नहीं आते हैं ( अंजीर। 4.13, बी)। पार्श्व cricoarytenoid मांसपेशियों की हार इस तथ्य की ओर ले जाती है कि ग्लोटिस एक रोम्बस का आकार प्राप्त कर लेता है।
निदान।इतिहास और लैरींगोस्कोपी के आधार पर।
इलाज।इसका उद्देश्य उस कारण को समाप्त करना है जो स्वरयंत्र की मांसपेशियों के पक्षाघात का कारण बना। स्थानीय रूप से उपयोग की जाने वाली फिजियोथेरेपी प्रक्रियाएं (इलेक्ट्रोथेरेपी), एक्यूपंक्चर, भोजन और आवाज मोड। स्वरयंत्र की मांसपेशियों के स्वर को बढ़ाने के लिए फैराडाइजेशन और वाइब्रोमसाज का प्रभाव पड़ता है। फोनोपेडिक उपचार द्वारा एक अच्छा प्रभाव उत्पन्न होता है, जिसमें विशेष ध्वनि और श्वास अभ्यास की सहायता से, स्वरयंत्र के भाषण और श्वसन कार्यों को बहाल या सुधार किया जाता है।

चावल। 4.13.स्वरयंत्र के मोटर विकार।
स्वरयंत्र की ऐंठन
ग्लोटिस का ऐंठन संकुचन, जिसमें स्वरयंत्र की लगभग सभी मांसपेशियां शामिल होती हैं - लैरींगोस्पास्म, बचपन में अधिक बार होता है। लैरींगोस्पास्म का कारण हाइपोकैल्सीमिया, विटामिन डी की कमी है, जबकि रक्त में कैल्शियम की मात्रा सामान्य 2.4-2.8 मिमीोल/ली के बजाय घटकर 1.4-1.7 मिमीोल/लीटर हो जाती है। लैरींगोस्पास्म हिस्टेरॉयड हो सकता है।
क्लिनिक। Laryngospasm आमतौर पर तेज खांसी, डर के बाद अचानक होता है। प्रारंभ में, एक शोर, असमान लंबी सांस होती है, इसके बाद रुक-रुक कर उथली श्वास होती है। बच्चे के सिर को पीछे की ओर फेंक दिया जाता है, आंखें खुली होती हैं, गर्दन की मांसपेशियां तनावग्रस्त होती हैं, त्वचा सियानोटिक होती है। अंगों, चेहरे की मांसपेशियों में ऐंठन हो सकती है। 10-20 सेकंड के बाद, श्वसन प्रतिवर्त बहाल हो जाता है। दुर्लभ मामलों में, कार्डिएक अरेस्ट के कारण मृत्यु में हमला समाप्त हो जाता है। बढ़ी हुई मांसपेशियों की उत्तेजना के संबंध में, ऐसे बच्चों में सर्जिकल हस्तक्षेप का उत्पादन - एडेनोटॉमी, ग्रसनी फोड़ा का उद्घाटन, आदि खतरनाक जटिलताओं से जुड़ा है।
निदान।ग्लोटिस की ऐंठन को हमले के क्लिनिक और अंतःक्रियात्मक अवधि में स्वरयंत्र में किसी भी परिवर्तन की अनुपस्थिति के आधार पर पहचाना जाता है। हमले के समय, प्रत्यक्ष लैरींगोस्कोपी के साथ, कोई एक मुड़ा हुआ एपिग्लॉटिस देख सकता है, एरीपिग्लॉटिक सिलवटों को मध्य रेखा के साथ अभिसरण किया जाता है, एरीटेनॉइड कार्टिलेज को एक साथ लाया जाता है और उल्टा किया जाता है।
इलाज।ट्राइजेमिनल तंत्रिका के किसी भी मजबूत उत्तेजना से लैरींगोस्पास्म को समाप्त किया जा सकता है - एक इंजेक्शन, एक चुटकी, जीभ की जड़ पर एक स्पैटुला के साथ दबाव, चेहरे पर छिड़काव ठंडा पानीऔर अन्य। लंबे समय तक ऐंठन के साथ, नोवोकेन के 0.5% समाधान का अंतःशिरा प्रशासन अनुकूल है।
खतरनाक मामलों में, ट्रेकियोटॉमी या कॉनिकोटॉमी का सहारा लिया जाना चाहिए।
हमले के बाद की अवधि में, सामान्य सुदृढ़ीकरण चिकित्सा, कैल्शियम की तैयारी, विटामिन डी और ताजी हवा निर्धारित की जाती है। उम्र के साथ (आमतौर पर 5 साल तक), ये घटनाएं समाप्त हो जाती हैं।
4.8. स्वरयंत्र और श्वासनली की चोटें
हानिकारक कारक के आधार पर स्वरयंत्र और श्वासनली की चोटें हो सकती हैं यांत्रिक, थर्मल, विकिरणतथा रासायनिक।खुली और बंद चोटें भी हैं।
पीकटाइम में, स्वरयंत्र और श्वासनली में चोटें अपेक्षाकृत दुर्लभ होती हैं।
खुली चोटें
स्वरयंत्र की खुली चोट, या घाव तथाश्वासनली, एक नियम के रूप में, प्रकृति में संयुक्त हैं, उनके साथ न केवल स्वरयंत्र क्षतिग्रस्त है, बल्कि गर्दन, चेहरे और छाती के अंग भी हैं। कट, छुरा और बंदूक की गोली के घाव हैं। कटे हुए घाव विभिन्न काटने वाले औजारों से हुई क्षति के परिणामस्वरूप होते हैं। अक्सर उन्हें हत्या या आत्महत्या (आत्महत्या) के उद्देश्य से चाकू या रेजर से लगाया जाता है। चीरा के स्थान के स्तर के अनुसार, वहाँ हैं: 1) हाइपोइड हड्डी के नीचे स्थित घाव, जब थायरॉयड-हाइइड झिल्ली काटा जाता है; 2) सबवोकल क्षेत्र की चोटें। पहले मामले में, गर्दन की कटी हुई मांसपेशियों के संकुचन के कारण, घाव, एक नियम के रूप में, व्यापक रूप से गैप हो जाता है, जिसके कारण इसके माध्यम से स्वरयंत्र और ग्रसनी के हिस्से की जांच करना संभव है। इस तरह के घावों के साथ एपिग्लॉटिस हमेशा ऊपर जाता है, श्वास और आवाज संरक्षित होती है, लेकिन भाषण एक अंतराल घाव के साथ अनुपस्थित है, क्योंकि स्वरयंत्र को कलात्मक तंत्र से अलग किया जाता है। यदि इस मामले में घाव के किनारों को हिलाया जाता है, जिससे उसका लुमेन बंद हो जाता है, तो भाषण बहाल हो जाता है। जब भोजन निगला जाता है, तो यह घाव के माध्यम से बाहर आता है।
क्लिनिक।रोगी की सामान्य स्थिति काफी परेशान है। रक्तचाप कम हो जाता है, नाड़ी तेज हो जाती है, शरीर का तापमान बढ़ जाता है। जब थायरॉयड ग्रंथि घायल हो जाती है, तो महत्वपूर्ण रक्तस्राव होता है। चोट की डिग्री और प्रकृति के आधार पर चेतना को संरक्षित या भ्रमित किया जा सकता है। यदि कैरोटिड धमनियां घायल हो जाती हैं, तो मृत्यु तुरंत होती है। हालांकि, आत्मघाती घावों में कैरोटिड धमनियों को शायद ही कभी पार किया जाता है; आत्महत्याएं अपने सिर को जोर से पीछे की ओर फेंकती हैं, अपनी गर्दन बाहर निकालती हैं, जबकि धमनियां पीछे की ओर विस्थापित हो जाती हैं।
निदानकोई कठिनाई नहीं प्रस्तुत करता है। घाव के स्थान के स्तर को निर्धारित करना आवश्यक है। घाव के माध्यम से देखना तथाजांच आपको स्वरयंत्र के कार्टिलाजिनस कंकाल की स्थिति, एडिमा की उपस्थिति, रक्तस्राव का निर्धारण करने की अनुमति देती है।
इलाजसर्जिकल, रक्तस्राव को रोकना, पर्याप्त श्वास सुनिश्चित करना, रक्त की कमी की भरपाई करना और प्राथमिक घाव का उपचार शामिल है। श्वसन क्रिया पर विशेष ध्यान देना चाहिए। एक नियम के रूप में, एक ट्रेकियोस्टोमी किया जाता है, अधिमानतः कम।
यदि घाव थायरॉयड-हाइइड झिल्ली के क्षेत्र में स्थित है, तो घाव को परतों में क्रोम-प्लेटेड कैटगट के साथ गला की हड्डी के अनिवार्य टांके के साथ परतों में सीवन किया जाना चाहिए। घाव को सीवन करने से पहले, रक्त वाहिकाओं को पट्टी या टांके लगाकर रक्तस्राव को पूरी तरह से रोकना आवश्यक है। तनाव कम करने और प्रदान करने के लिए
घाव के किनारों का अभिसरण, टांके लगाने के दौरान रोगी का सिर आगे की ओर झुका होता है। यदि आवश्यक हो, एक पूर्ण संशोधन के लिए, घाव को व्यापक रूप से काट दिया जाना चाहिए। यदि स्वरयंत्र की श्लेष्मा झिल्ली क्षतिग्रस्त हो जाती है, तो इसके संभावित टांके लगाए जाते हैं, एक लैरींगोस्टॉमी का निर्माण और एक टी-आकार की ट्यूब की शुरूआत होती है। संक्रमण से बचाव के लिए, रोगी को नाक या मुंह के माध्यम से डाली गई गैस्ट्रिक ट्यूब से खिलाया जाता है। इसी समय, एंटीबायोटिक दवाओं, एंटीहिस्टामाइन, डिटॉक्सिफिकेशन ड्रग्स, हेमोस्टैटिक्स और एंटी-शॉक थेरेपी की भारी खुराक की शुरूआत सहित, विरोधी भड़काऊ और पुनर्स्थापना उपचार निर्धारित किया जाता है।
■ स्वरयंत्र और श्वासनली के गनशॉट घाव। इन चोटों को शायद ही कभी अलग किया जाता है। अधिक बार उन्हें ग्रसनी, अन्नप्रणाली, थायरॉयड ग्रंथि, वाहिकाओं और गर्दन, रीढ़, रीढ़ की हड्डी और मस्तिष्क की नसों को नुकसान के साथ जोड़ा जाता है।
स्वरयंत्र और श्वासनली के गनशॉट घावों को विभाजित किया गया है के माध्यम से,अंधातथास्पर्शरेखा (स्पर्शरेखा)।
एक घाव के साथ, एक नियम के रूप में, दो छेद होते हैं - इनलेट और आउटलेट। यह ध्यान में रखा जाना चाहिए कि इनलेट शायद ही कभी घाव चैनल के साथ मेल खाता है, त्वचा के बाद से स्वरयंत्र और आउटलेट को नुकसान की साइट तथागर्दन पर ऊतक आसानी से विस्थापित हो जाते हैं।
अंधे घावों के साथ, एक टुकड़ा या गोली स्वरयंत्र में या अंदर फंस जाती है मुलायम ऊतकगरदन। एक बार खोखले अंगों में - स्वरयंत्र, श्वासनली, अन्नप्रणाली, उन्हें निगला जा सकता है, थूक दिया जा सकता है या ब्रोन्कस में प्रवेश किया जा सकता है।
स्पर्शरेखा (स्पर्शरेखा) घावों के साथ, स्वरयंत्र, श्वासनली और अन्नप्रणाली के श्लेष्म झिल्ली की अखंडता का उल्लंघन किए बिना गर्दन के कोमल ऊतक प्रभावित होते हैं।
क्लिनिक।घायल प्रक्षेप्य की गहराई, डिग्री, प्रकार और अनुवाद बल पर निर्भर करता है। घाव की गंभीरता घायल प्रक्षेप्य के आकार और ताकत के अनुरूप नहीं हो सकती है, क्योंकि अंग के सहवर्ती संलयन, कंकाल की अखंडता का उल्लंघन, हेमेटोमा और आंतरिक अस्तर की सूजन रोगी की स्थिति को बढ़ा देती है।
घायल अक्सर बेहोश होता है, झटका अक्सर देखा जाता है, क्योंकि वेगस तंत्रिका घायल हो जाती है तथासहानुभूति ट्रंक और, इसके अलावा, जब बड़े जहाजों को चोट लगती है, तो बड़े रक्त की हानि होती है। चोट के कारण सांस लेने में कठिनाई लगभग एक निरंतर लक्षण है। तथाएडिमा और हेमेटोमा द्वारा वायुमार्ग का संपीड़न। वातस्फीति तब होती है जब घाव का उद्घाटन नहीं होता है बड़े आकारऔर जल्दी फिसल जाता है। निगलने में हमेशा परेशानी होती है और गंभीर दर्द होता है; भोजन, श्वसन पथ में प्रवेश करना, खांसी की घटना और फेफड़ों में एक भड़काऊ जटिलता के विकास में योगदान देता है।
,...■,.■■■. ■ . ■■■ ■ . ■ 309
निदान।इतिहास और शारीरिक परीक्षा के आधार पर। गर्भाशय ग्रीवा का घाव ज्यादातर चौड़ा होता है, फटे हुए किनारों के साथ, ऊतक के महत्वपूर्ण नुकसान और विदेशी निकायों की उपस्थिति के साथ - धातु के टुकड़े, ऊतक के टुकड़े, घाव में बारूद के कण, आदि। जब घाव के किनारों को करीब से घायल किया जाता है। जल जाते हैं, उसके चारों ओर रक्तस्राव होता है। कुछ घायलों में, नरम ऊतक वातस्फीति निर्धारित की जाती है, जो स्वरयंत्र या श्वासनली की गुहा में घाव के प्रवेश को इंगित करती है। यह हेमोप्टाइसिस का संकेत भी दे सकता है।
गंभीर दर्द, मुंह खोलने में असमर्थता, जबड़े के फ्रैक्चर, हाइपोइड हड्डी, आदि के कारण घायलों में लैरींगोस्कोपी (प्रत्यक्ष और अप्रत्यक्ष) अक्सर व्यावहारिक रूप से असंभव होता है। बाद के दिनों में, लैरींगोस्कोपी के साथ, स्वरयंत्र, ग्लोटिस और सबग्लोटिक गुहा के वेस्टिबुल के क्षेत्र की स्थिति निर्धारित करना आवश्यक है। हेमटॉमस, श्लेष्म झिल्ली का टूटना, स्वरयंत्र के उपास्थि को नुकसान, ग्लोटिस की चौड़ाई का पता चलता है।
अनुसंधान की एक्स-रे पद्धति के निदान में जानकारीपूर्ण, कंप्यूटेड टोमोग्राफी डेटा, जिसके साथ आप स्वरयंत्र, श्वासनली के कंकाल की स्थिति, विदेशी निकायों की उपस्थिति और स्थानीयकरण का निर्धारण कर सकते हैं।
इलाज।बंदूक की गोली के घाव के मामले में, इसमें उपायों के दो समूह शामिल हैं: 1) श्वास की बहाली, रक्तस्राव रोकना, घाव का प्राथमिक उपचार, झटके से लड़ना; 2) विरोधी भड़काऊ, डिसेन्सिटाइजिंग, रिस्टोरेटिव थेरेपी, एंटी-टेटनस (संभवतः अन्य) टीकाकरण।
श्वास को बहाल करने और श्वसन क्रिया की और हानि को रोकने के लिए, एक नियम के रूप में, एक ट्रेकोस्टॉमी के गठन के साथ एक ट्रेकोटॉमी किया जाता है।
घाव के जहाजों में लिगचर लगाने से रक्तस्राव बंद हो जाता है, और यदि बड़े बर्तन क्षतिग्रस्त हो जाते हैं, तो बाहरी कैरोटिड धमनी लिगेट हो जाती है।
दर्द के झटके के खिलाफ लड़ाई में मादक दर्दनाशक दवाओं, आधान चिकित्सा, एकल-समूह रक्त आधान और हृदय संबंधी दवाओं की शुरूआत शामिल है।
घाव के प्राथमिक शल्य चिकित्सा उपचार में रक्तस्राव को रोकने के अलावा, कुचले हुए कोमल ऊतकों का कोमल छांटना, विदेशी निकायों को हटाना शामिल है। स्वरयंत्र को व्यापक क्षति के साथ, एक टी-आकार की ट्यूब की शुरूआत के साथ एक लैरींगोस्टॉमी का गठन किया जाना चाहिए। आपातकालीन उपायों के बाद, योजना के अनुसार एंटी-टेटनस सीरम पेश करना आवश्यक है (यदि ऑपरेशन से पहले सीरम पहले प्रशासित नहीं किया गया था)।
उपायों के दूसरे समूह में व्यापक स्पेक्ट्रम एंटीबायोटिक्स, एंटीहिस्टामाइन, निर्जलीकरण और कॉर्टिकोस्टेरॉइड थेरेपी की नियुक्ति शामिल है। मरीजों को नासोएसोफेगल ट्यूब के माध्यम से खिलाया जाता है। जांच शुरू करते समय, किसी को सावधान रहना चाहिए कि यह श्वसन पथ में न जाए, जो खांसी की घटना, सांस लेने में कठिनाई से निर्धारित होता है। "■>
बंद चोटें
स्वरयंत्र और श्वासनली की बंद चोटें तब होती हैं जब विभिन्न विदेशी पिंड, धातु की वस्तुएं आदि स्वरयंत्र और उपमुख गुहा की गुहा में मिल जाती हैं या बाहर से एक कुंद प्रहार के साथ स्वरयंत्र पर गिरती हैं। अक्सर, एनेस्थीसिया के दौरान लैरींगोस्कोप या एंडोट्रैचियल ट्यूब द्वारा स्वरयंत्र की श्लेष्मा झिल्ली घायल हो जाती है। चोट के स्थान पर एक घर्षण, रक्तस्राव और श्लेष्म झिल्ली की अखंडता का उल्लंघन पाया जाता है। कभी-कभी चोट की जगह और उसके आसपास सूजन दिखाई देती है, जो फैल सकती है और फिर यह जीवन के लिए खतरा बन जाती है। यदि कोई संक्रमण चोट की जगह में प्रवेश करता है, तो एक शुद्ध घुसपैठ दिखाई दे सकती है, स्वरयंत्र के कफ और चोंड्रोपेरी-चोंड्राइटिस के विकास की संभावना को बाहर नहीं किया जाता है।
श्लेष्म झिल्ली के लिए एंडोट्रैचियल ट्यूब के लंबे समय तक या खुरदरे संपर्क के साथ, कुछ मामलों में एक तथाकथित इंटुबैषेण ग्रैनुलोमा बनता है। इसके लिए सबसे आम स्थान मुखर गुना का मुक्त किनारा है, क्योंकि इस जगह में ट्यूब श्लेष्म झिल्ली के सबसे निकट संपर्क में है।
क्लिनिक।एक विदेशी शरीर द्वारा स्वरयंत्र और श्वासनली के श्लेष्म झिल्ली की बंद चोट के साथ, एक तेज दर्द होता है, जो निगलने से बढ़ जाता है। घाव के आसपास एडिमा और ऊतक घुसपैठ विकसित होती है, जिससे सांस लेने में कठिनाई हो सकती है। तेज दर्द के कारण रोगी लार निगल नहीं सकता, खाना नहीं खा सकता। एक माध्यमिक संक्रमण के प्रवेश की विशेषता गर्दन के तालमेल पर दर्द की उपस्थिति, निगलने पर दर्द में वृद्धि और शरीर के तापमान में वृद्धि से होती है।
बाहरी कुंद आघात के साथ, बाहर की तरफ स्वरयंत्र के कोमल ऊतकों की सूजन और श्लेष्म झिल्ली की सूजन, इसके वेस्टिबुलर क्षेत्र में अधिक बार नोट की जाती है।
निदान।इतिहास डेटा और वस्तुनिष्ठ अनुसंधान विधियों के आधार पर। लैरींगोस्कोपी चोट की जगह पर सूजन, रक्तगुल्म, घुसपैठ या फोड़ा दिखा सकता है। नाशपाती के आकार की जेब में या घाव के किनारे एपिग्लॉटिस के गड्ढों में, लार झील के रूप में जमा हो सकती है। ललाट और पार्श्व अनुमानों में रेडियोग्राफी, साथ ही विपरीत एजेंटों के उपयोग के साथ, कुछ मामलों में स्वरयंत्र के उपास्थि के संभावित फ्रैक्चर के स्तर को निर्धारित करने के लिए, एक विदेशी शरीर का पता लगाना संभव बनाता है।
इलाज।रोगी के प्रबंधन की रणनीति रोगी के परीक्षा डेटा, श्लेष्म झिल्ली को नुकसान की प्रकृति और क्षेत्र, वायुमार्ग लुमेन की स्थिति, ग्लोटिस की चौड़ाई आदि पर निर्भर करती है। यदि कोई फोड़ा है, तो यह आवश्यक है प्रारंभिक आवेदन संज्ञाहरण के बाद इसे एक स्वरयंत्र (छिपे हुए) स्केलपेल के साथ खोलने के लिए। जब व्यक्त
श्वसन संबंधी विकार (स्टेनोसिस) द्वितीय- तृतीयडिग्री) के लिए आपातकालीन ट्रेकियोस्टोमी की आवश्यकता होती है।
एडिमाटस रूपों में, स्टेनोसिस को खत्म करने के लिए, ड्रग डेस्टेनोसिस निर्धारित किया जाता है (कॉर्टिकोस्टेरॉइड, एंटीहिस्टामाइन, निर्जलीकरण दवाएं)।
एक माध्यमिक संक्रमण की पृष्ठभूमि के खिलाफ होने वाली गला की बंद चोटों के सभी मामलों में, एंटीबायोटिक चिकित्सा, एंटीहिस्टामाइन और डिटॉक्सिफिकेशन एजेंट आवश्यक हैं।
जिंदगी में हर किसी से मिलना था विभिन्न रोगईएनटी अंग, अक्सर वायरल या जीवाण्विक संक्रमणसार्स, फ्लू या टॉन्सिलिटिस के रूप में। लेकिन कई अन्य विकृति हैं, जिनके लक्षणों को समय पर रोग का निदान करने के लिए आपको जानना आवश्यक है।
ग्रसनी और स्वरयंत्र की संरचना
रोगों के सार को समझने के लिए, आपको स्वरयंत्र और ग्रसनी की संरचना की न्यूनतम समझ होनी चाहिए।
ग्रसनी के संबंध में, इसमें तीन खंड होते हैं:
- ऊपरी, नासोफरीनक्स;
- ऑरोफरीनक्स, मध्य खंड;
- स्वरयंत्र, निचला खंड।
स्वरयंत्र एक अंग है जो कई कार्य करता है। स्वरयंत्र पाचन नली में भोजन का संवाहक है, यह श्वासनली और फेफड़ों में हवा के प्रवाह के लिए भी जिम्मेदार है। इसके अलावा, मुखर डोरियां स्वरयंत्र में स्थित होती हैं, जिसकी बदौलत व्यक्ति में आवाज निकालने की क्षमता होती है।
स्वरयंत्र एक आंदोलन तंत्र के रूप में कार्य करता है जिसमें मांसपेशियों के स्नायुबंधन और जोड़ों से जुड़ा उपास्थि होता है। अंग की शुरुआत में एपिग्लॉटिस होता है, जिसका कार्य श्वासनली और ग्रसनी के बीच एक वाल्व बनाना है। भोजन निगलने के समय, एपिग्लॉटिस श्वासनली के प्रवेश द्वार को अवरुद्ध कर देता है, जिससे भोजन अन्नप्रणाली में प्रवेश करता है, न कि श्वसन प्रणाली में।
ईएनटी अंगों के विकृति क्या हैं
उनके पाठ्यक्रम के अनुसार, रोगों को वर्गीकृत किया जाता है: पुरानी और तीव्र। रोग के तीव्र पाठ्यक्रम के मामले में, लक्षण तुरंत विकसित होते हैं, उनका उच्चारण किया जाता है। पैथोलॉजी को सहन करने की तुलना में अधिक कठिन है क्रोनिक कोर्स, लेकिन रिकवरी तेजी से आती है, औसतन 7-10 दिनों में।
जीर्ण विकृति एक निरंतर, अनुपचारित भड़काऊ प्रक्रिया की पृष्ठभूमि के खिलाफ होती है। दूसरे शब्दों में, उचित उपचार के बिना तीव्र रूप पुराना हो जाता है। इस मामले में, लक्षण इतनी तेजी से प्रकट नहीं होते हैं, प्रक्रिया सुस्त होती है, लेकिन पूर्ण वसूली नहीं होती है। थोड़े से उत्तेजक कारकों पर, उदाहरण के लिए, हाइपोथर्मिया या शरीर में प्रवेश करने वाला वायरस, एक विश्राम होता है स्थायी बीमारी. लगातार संक्रामक फोकस के परिणामस्वरूप, मानव प्रतिरक्षा कमजोर हो जाती है, इस वजह से, वायरस या बैक्टीरिया को घुसना मुश्किल नहीं होता है।
ग्रसनी और स्वरयंत्र के रोग:
- एपिग्लोटाइटिस;
- ग्रसनीशोथ;
- तोंसिल्लितिस;
- स्वरयंत्रशोथ;
- नासोफेरींजिटिस;
- एडेनोइड्स;
- गले के कैंसर।
Epiglottitis
स्वरयंत्र के रोगों में एपिग्लॉटिस (एपिग्लोटाइटिस) की सूजन शामिल है। भड़काऊ प्रक्रिया का कारण हवाई बूंदों द्वारा एपिग्लॉटिस में बैक्टीरिया का प्रवेश है। सबसे अधिक बार, एपिग्लॉटिस हीमोफिलस इन्फ्लुएंजा को प्रभावित करता है और भड़काऊ प्रक्रिया का कारण बन जाता है। जीवाणु न केवल एपिग्लॉटिस की बीमारी का कारण बन सकता है, बल्कि मेनिन्जाइटिस, निमोनिया, पायलोनेफ्राइटिस और अन्य विकृति का प्रेरक एजेंट भी है। हीमोफिलस इन्फ्लुएंजा के अलावा, एपिग्लॉटिस की सूजन पैदा कर सकती है:
- स्ट्रेप्टोकोकी;
- न्यूमोकोकी;
- कवक कैंडिडा;
- एपिग्लॉटिस में जलन या विदेशी शरीर।
रोग के लक्षण तेजी से विकसित होते हैं, जिनमें से मुख्य हैं: 
- घरघराहट के साथ जटिल श्वास। एपिग्लॉटिस में, एडिमा होती है, जो स्वरयंत्र और श्वासनली के आंशिक ओवरलैप की ओर ले जाती है, जो सामान्य हवा के सेवन की संभावना को जटिल करती है;
- निगलते समय दर्द, भोजन निगलने में कठिनाई इस भावना के साथ कि स्वरयंत्र में कुछ है, कुछ रास्ते में है;
- गले की लाली, दर्दउसमें;
- बुखार और बुखार;
- सामान्य कमजोरी, अस्वस्थता और चिंता।
एपिग्लोटाइटिस 2 से 12 वर्ष की आयु के बच्चों में अधिक बार होता है, ज्यादातर लड़के। एपिग्लॉटिस की सूजन से उत्पन्न मुख्य खतरा घुटन की संभावना है, इसलिए, रोग के पहले लक्षणों पर, आपको तुरंत डॉक्टर से परामर्श करना चाहिए। एपिग्लॉटिस की तीव्र और पुरानी सूजन होती है। यदि पैथोलॉजी का एक तीव्र रूप विकसित हो गया है, तो बच्चे को तत्काल अस्पताल ले जाना चाहिए, बैठने की स्थिति में परिवहन किया जाना चाहिए।
उपचार में शामिल हैं एंटीबायोटिक चिकित्साऔर ऊपरी श्वसन पथ की धैर्य बनाए रखना। यदि जीवन-धमकाने वाले लक्षण विफल हो जाते हैं, तो एक ट्रेकियोटॉमी किया जाता है।
राइनोफेरीन्जाइटिस
नासॉफिरिन्क्स की सूजन, जो तब होती है जब गले और नाक एक वायरस से प्रभावित होते हैं, नासॉफिरिन्जाइटिस कहलाते हैं। नासॉफरीनक्स की सूजन के लक्षण:
- नाक की भीड़, परिणामस्वरूप, सांस लेने में कठिनाई;
- तीव्र गले में खराश, जलन;
- निगलने में कठिनाई;
- आवाज की नासिका;
- तापमान बढ़ना।
 बच्चे नासॉफिरिन्क्स में भड़काऊ प्रक्रिया को वयस्कों की तुलना में अधिक कठिन सहन करते हैं। अक्सर, नासॉफिरिन्क्स से सूजन का फोकस फैलता है कर्ण-शष्कुल्लीजिससे कान में तेज दर्द होता है। इसके अलावा, जब संक्रमण निचले श्वसन पथ में उतरता है, तो लक्षण खांसी, स्वर बैठना के साथ होते हैं।
बच्चे नासॉफिरिन्क्स में भड़काऊ प्रक्रिया को वयस्कों की तुलना में अधिक कठिन सहन करते हैं। अक्सर, नासॉफिरिन्क्स से सूजन का फोकस फैलता है कर्ण-शष्कुल्लीजिससे कान में तेज दर्द होता है। इसके अलावा, जब संक्रमण निचले श्वसन पथ में उतरता है, तो लक्षण खांसी, स्वर बैठना के साथ होते हैं।
औसतन, नासॉफिरिन्क्स की बीमारी का कोर्स सात दिनों तक रहता है उचित उपचार, rhinopharyngitis जीर्ण रूप नहीं लेता है। थेरेपी दर्दनाक लक्षणों को खत्म करने के लिए डिज़ाइन की गई है। यदि संक्रमण एक जीवाणु के कारण होता है, जीवाणुरोधी दवाएंवायरल क्षति के मामले में - विरोधी भड़काऊ दवाएं। विशेष समाधान के साथ नाक धोना और यदि आवश्यक हो तो एंटीपीयरेटिक्स लेना भी आवश्यक है।
स्वरयंत्र के रोगों में तीव्र और जीर्ण स्वरयंत्रशोथ शामिल हैं। तीव्र रूपपैथोलॉजी, शायद ही कभी अलगाव में विकसित होती है, अधिक बार लैरींगाइटिस एक परिणाम बन जाता है श्वसन संबंधी रोग. इसके अलावा, तीव्र स्वरयंत्रशोथ इसके परिणामस्वरूप विकसित हो सकता है:
- अल्प तपावस्था;
- धूल भरे कमरे में लंबे समय तक रहने के साथ;
- रासायनिक एजेंटों के लिए एलर्जी की प्रतिक्रिया के परिणामस्वरूप;
- धूम्रपान और मादक पेय पीने का परिणाम;
- पेशेवर अधिभार स्वर रज्जु(शिक्षक, अभिनेता, गायक)।
स्वरयंत्र की ऐसी बीमारी के लक्षण लैरींगाइटिस की विशेषता है:

आवाज आराम के साथ तीव्र स्वरयंत्रशोथ और आवश्यक उपचार 7-10 दिनों के भीतर गायब हो जाता है। यदि उपचार के संबंध में डॉक्टर की सिफारिशों का पालन नहीं किया जाता है, तो रोग के लक्षण दूर नहीं होते हैं, और लैरींगाइटिस स्वयं जीर्ण हो जाता है। लैरींगाइटिस के लिए इसकी सिफारिश की जाती है:
- क्षारीय साँस लेना;
- आवाज आराम;
- गर्म पेय;
- एंटीट्यूसिव दवाएं;
- एंटीवायरल और इम्यूनोमॉड्यूलेटिंग एजेंट;
- गंभीर सूजन के लिए एंटीथिस्टेमाइंस;
- गरारे करना;
- गर्म पैर स्नान, स्वरयंत्र से रक्त निकालने और उसकी सूजन को कम करने के लिए, आदि।
अन्न-नलिका का रोग
ग्रसनी के रोग सबसे अधिक बार ग्रसनीशोथ के रूप में व्यक्त किए जाते हैं। यह संक्रामक विकृति अक्सर ऊपरी श्वसन पथ के वायरल या बैक्टीरियल घाव की पृष्ठभूमि के खिलाफ विकसित होती है। इरिटेंट के ग्रसनी म्यूकोसा के सीधे संपर्क के परिणामस्वरूप पृथक ग्रसनीशोथ होता है। उदाहरण के लिए, जब ठंडी हवा में लंबे समय तक बात करना, बहुत ठंडा खाना या, इसके विपरीत, गर्म भोजन करना, साथ ही धूम्रपान और शराब पीना।
ग्रसनीशोथ के लक्षण इस प्रकार हैं:
- गला खराब होना;
- लार निगलते समय दर्द;
- घर्षण की भावना;
- निगलते समय कान में दर्द।
नेत्रहीन, ग्रसनी का श्लेष्म झिल्ली हाइपरमिक है, स्थानों में प्यूरुलेंट स्राव का संचय हो सकता है, टॉन्सिल बढ़े हुए हैं और एक सफेद कोटिंग के साथ कवर किए गए हैं। तीव्र ग्रसनीशोथ प्रतिश्यायी एनजाइना से अंतर करने के लिए महत्वपूर्ण है। उपचार मुख्य रूप से स्थानीय प्रकृति का है: 
- गरारे करना;
- साँस लेना;
- गर्दन पर संपीड़ित करता है;
- गले में खराश के लिए शोषक लोजेंज।
क्रोनिक ग्रसनीशोथ तीव्र से विकसित होता है, साथ ही पुरानी टॉन्सिलिटिस, साइनसिसिस, दंत क्षय, आदि की पृष्ठभूमि के खिलाफ होता है।
ग्रसनी के रोगों को गले में खराश के रूप में व्यक्त किया जा सकता है। टॉन्सिल के लिम्फोइड ऊतक की सूजन को टॉन्सिलिटिस या टॉन्सिलिटिस कहा जाता है। ग्रसनी के अन्य रोगों की तरह, टॉन्सिलिटिस तीव्र या पुराना हो सकता है। विशेष रूप से अक्सर और तीव्र रूप से बच्चों में विकृति होती है।
 टॉन्सिलिटिस का कारण वायरस और बैक्टीरिया हैं, मुख्य रूप से निम्नलिखित हैं: स्टेफिलोकोकस ऑरियस, स्ट्रेप्टोकोकस, न्यूमोकोकस, जीनस कैंडिडा के कवक, एनारोबेस, एडेनोवायरस, इन्फ्लूएंजा वायरस।
टॉन्सिलिटिस का कारण वायरस और बैक्टीरिया हैं, मुख्य रूप से निम्नलिखित हैं: स्टेफिलोकोकस ऑरियस, स्ट्रेप्टोकोकस, न्यूमोकोकस, जीनस कैंडिडा के कवक, एनारोबेस, एडेनोवायरस, इन्फ्लूएंजा वायरस।
माध्यमिक एनजाइना अन्य तीव्र संक्रामक प्रक्रियाओं की पृष्ठभूमि के खिलाफ विकसित होती है, उदाहरण के लिए, खसरा, डिप्थीरिया या तपेदिक। एनजाइना के लक्षण तीव्र रूप से शुरू होते हैं, वे ग्रसनीशोथ के समान होते हैं, लेकिन कुछ अंतर होते हैं। टॉन्सिल मात्रा में बहुत बढ़ जाते हैं, स्पर्श करने के लिए दर्दनाक होते हैं, टॉन्सिलिटिस के रूप के आधार पर, एक प्युलुलेंट कोटिंग के साथ कवर किए जाते हैं या उनके लैकुने प्यूरुलेंट सामग्री से भरे होते हैं। सरवाइकल लिम्फ नोड्स बढ़े हुए हैं और दबाव के प्रति संवेदनशील हो सकते हैं। शरीर का तापमान 38-39 डिग्री तक बढ़ जाता है। निगलने और पसीना आने पर गले में दर्द होता है।
टॉन्सिलिटिस का वर्गीकरण काफी व्यापक है, निम्नलिखित रूप प्रतिष्ठित हैं:
- प्रतिश्यायी - टॉन्सिल का एक सतही घाव है। तापमान 37-37.5 डिग्री की सीमा में थोड़ा बढ़ जाता है। नशा मजबूत नहीं है;
- लैकुनार, टॉन्सिल एक पीले-सफेद लेप से ढके होते हैं, लैकुने में एक शुद्ध स्राव होता है। भड़काऊ प्रक्रियालिम्फोइड ऊतक से आगे नहीं फैलता है;
- कूपिक, चमकीले लाल रंग के टॉन्सिल, edematous, उत्सव के रोम का निदान सफेद-पीले रंग की संरचनाओं के रूप में किया जाता है;
- कफयुक्त रूप, अधिक बार पिछले प्रकार के टॉन्सिलिटिस की जटिलता। न केवल टॉन्सिल प्रभावित होते हैं, बल्कि पेरी-बादाम ऊतक भी प्रभावित होते हैं। पैथोलॉजी तीव्र रूप से आगे बढ़ती है, तेज दर्द के साथ, अक्सर एक तरफ एक फोड़ा होता है। उपचार के संबंध में, प्युलुलेंट थैली को खोलना और आगे एंटीबायोटिक चिकित्सा की आवश्यकता होती है।
उपचार मुख्य रूप से ग्रसनी के श्लेष्म झिल्ली पर चिकित्सा, जीवाणुरोधी और स्थानीय प्रभाव है। ऐसे मामलों में जहां पैथोलॉजी पुरानी हो जाती है, व्यवस्थित रूप से आवर्तक टॉन्सिलिटिस या एक फोड़ा की उपस्थिति, ये टॉन्सिल को हटाने के संकेत हैं। चरम मामलों में लिम्फोइड ऊतक के सर्जिकल छांटना का सहारा लिया जाता है, यदि दवाई से उपचारउचित परिणाम नहीं लाता है।
एडेनोइड वनस्पति
एडेनोइड्स - नासॉफिरिन्जियल टॉन्सिल की एक अतिवृद्धि, नासॉफिरिन्क्स में होती है। यह अक्सर 2 से 12 वर्ष की आयु के बच्चों में निदान किया जाता है। एडेनोइड वनस्पति की वृद्धि के परिणामस्वरूप, नाक से सांस लेना अवरुद्ध हो जाता है और आवाज की नासिका होती है, लंबे समय तक एडेनोइड्स की उपस्थिति के साथ, सुनवाई हानि होती है। नासॉफिरिन्जियल टॉन्सिल की अतिवृद्धि के तीन चरण होते हैं, दूसरे और तीसरे चरण के लिए उत्तरदायी नहीं हैं दवा से इलाजऔर सर्जिकल हस्तक्षेप की आवश्यकता है - एडेनोटॉमी।
स्वरयंत्र या ग्रसनी में विदेशी निकाय
किसी विदेशी शरीर के गले में प्रवेश करने का कारण अक्सर भोजन करते समय असावधानी या जल्दबाजी होती है। माता-पिता की देखरेख के बिना छोड़े गए बच्चे, विभिन्न छोटी वस्तुओं को निगलने की कोशिश कर सकते हैं, उदाहरण के लिए, खिलौनों के हिस्से।
ऐसी स्थितियां बेहद खतरनाक हो सकती हैं, यह सब विदेशी वस्तु के आकार और आकार पर निर्भर करता है। यदि कोई वस्तु स्वरयंत्र में प्रवेश करती है और उसके लुमेन को आंशिक रूप से अवरुद्ध कर देती है, तो घुटन का खतरा होता है। लक्षण है कि एक व्यक्ति घुट रहा है:

यह स्थिति तत्काल मांगती है चिकित्सा देखभालपीड़ित को। आपातकालीन सहायतातुरंत प्रदान किया जाना चाहिए, अन्यथा घुटन का एक उच्च जोखिम है।
गले या स्वरयंत्र का कैंसर
ग्रसनी के रोग अलग हो सकते हैं, लेकिन सबसे भयानक और निश्चित रूप से जीवन के लिए खतरा कैंसर है। ग्रसनी या स्वरयंत्र में घातक वृद्धि, पर प्रारंभिक चरणकिसी भी तरह से खुद को प्रकट नहीं कर सकता है, जिससे देर से निदान होता है और तदनुसार, समय पर चिकित्सा की नियुक्ति होती है। स्वरयंत्र में एक ट्यूमर के लक्षण हैं:
- स्वरयंत्र में एक विदेशी शरीर की अनुभूति नहीं होना;
- खांसने की इच्छा, हस्तक्षेप करने वाली वस्तु;
- हेमोप्टाइसिस;
- ग्रसनी में लगातार दर्द;
- ट्यूमर के बड़े होने पर सांस लेने में तकलीफ;
- मुखर रस्सियों के पास शिक्षा के स्थानीयकरण के साथ डिस्फ़ोनिया और यहां तक कि एफ़ोनिया;
- सामान्य कमजोरी और विकलांगता;
- भूख की कमी;
- वजन घटना।
कैंसर बेहद जानलेवा है और इसका पूर्वानुमान बहुत खराब है। पैथोलॉजी के चरण के आधार पर लारेंजियल कैंसर का उपचार निर्धारित किया जाता है। मुख्य विधि सर्जरी और एक घातक ट्यूमर को हटाने है। विकिरण और कीमोथेरेपी का भी उपयोग किया जाता है। उपचार की एक या दूसरी विधि निर्धारित करना विशुद्ध रूप से व्यक्तिगत है।
प्रत्येक बीमारी, पाठ्यक्रम की जटिलता की परवाह किए बिना, ध्यान देने की आवश्यकता है। आपको स्व-औषधि नहीं करनी चाहिए, और इससे भी अधिक, आत्म-निदान। पैथोलॉजी आपके विचार से कहीं अधिक जटिल हो सकती है। समय पर निदान और सभी डॉक्टर के नुस्खे का कार्यान्वयन, आपको पूर्ण वसूली और जटिलताओं की अनुपस्थिति प्राप्त करने की अनुमति देता है।