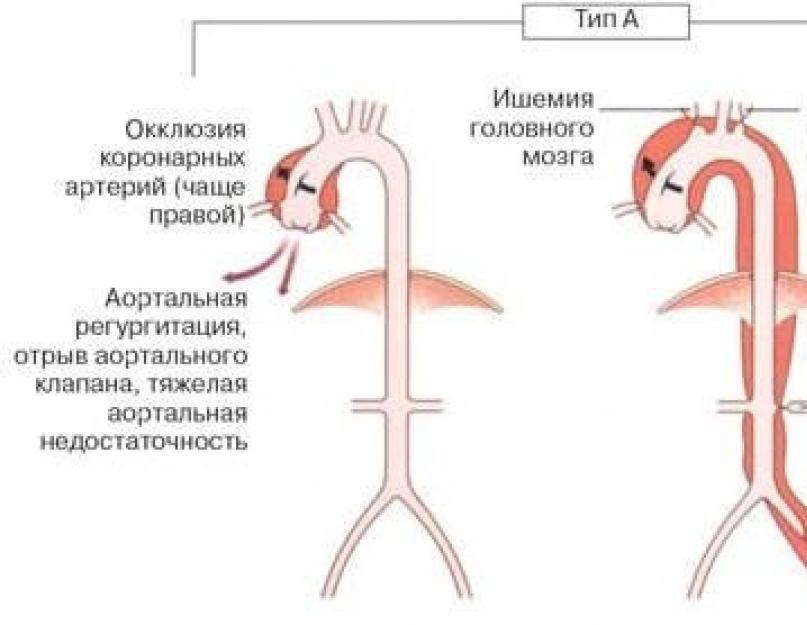
Заболевание представляет собой хирургическую патологию, в 4 раза чаще встречаемую у мужчин, чем у женщин.
Средний возраст больных — 64 года, распространенность — 2-4 случая на 100000 населения. У 50% пациентов патология приводит к мгновенной гибели, до 20% погибают при транспортировке в стационар.
Расслоение (диссекция) аорты – разволокнение ее стенки, сопровождающееся отслоением внутреннего и среднего листков. Отслоение приводит к появлению двухканального пути кровотока. Часть крови движется вдоль сохранившейся здоровой стенки (истинный путь), часть – в патологическом канале, образованном средней и наружной стенками аорты (ложный путь).
Код по МКБ-10: I71.0.
В чем разница расслоением аорты и расслаивающей аневризмой аорты? Данные определения являются синонимами в обывательской терминологии. Однако расслоение может быть осложнением аневризмы, а может развиться и само по себе.
Причины и механизм развития
Причины заболевания:
- Дисплазия соединительной ткани;
- Генетические синдромы (Элерса, Марфана);
- Сифилис;
- Гипертоническая болезнь;
- Курение;
- Наркомания.
Разволокнение является следствием хронических структурных изменений, вызванных действием первичного фактора. В сосудистой стенке развиваются необратимые процессы, приводящие к ее растяжению – дистрофия, кальцинирование, разрушение коллагеновых волокон.
Пораженный участок легко поддается микротравматизации. Проникая под среднюю оболочку аорты через мельчайшие дефекты, кровь постепенно раздвигает слои стенки и формирует слепой канал. Ввиду высокой скорости кровотока канал прогрессивно увеличивается и разрывается.
Классификация расслаивающей аневризмы аорты
По сроку течения:
- Острое расслоение аорты – до 2 недель;
- Подострое – 2-12 недель;
- Хроническая расслаивающая аневризма аорты – более 3 месяцев.
Стэнфордская классификация:
- Тип А – поражение восходящего отдела и дуги;
- Тип В – поражение нисходящего отдела.

Классификация аневризм с расслоением аорты по Дебейки:
- Тип 1 – расслоение на всем протяжении;
- Тип 2 – распространение в пределах восходящего отдела и дуги;
- Тип 3 – поражение нисходящего отдела.
Типы расслоения аорты по Дебейки в сравнении со Стенфордской классификацией расслаивающих аневризм:

Симптомы и признаки
Характерные симптомы:
- Острая боль в спине или в области живота;
- Повышение давления;
- Покраснение лица и шеи;
- Ощущение перебоев в работе сердца;
- Неврологические симптомы (парализация, нарушение чувствительности);
- Потеря сознания;
- Исчезновение мочи;
- Осиплость голоса.
Дополнительные менее частые признаки:
- Рвота, тошнота;
- Головокружение;
- Обморок;
- Исчезновение стула;
- Кишечные колики;
- Похолодание и бледность кожи;
- Внезапная смерть.
Характер болей
По интенсивности боль сходна с таковой при остром инфаркте и часто обездвиживает больного. Характер – нестерпимый, раздирающий, режущий. При расслоении брюшного отдела боль стреляющая.
Асимптомное течение
Бессимптомное течение характерно для больных с хроническим расслоением (10-15% случаев). К безболевому течению приводит также мгновенная потеря сознания.
Клиника в зависимости от локализации
Восходящий отдел
Патология приводит к острой ишемии коронарных артерий. Симптомы:
- Головная боль, иррадиирующая в шею, челюсти, зубы;
- Повышение давления;
- Боль за грудиной, не купирующаяся анальгетиками;
- Остановка сердца.
Вызывает сдавление средостения, следствием чего является . Коронарный синдром в дальнейшем переходит в настоящий . Как правило, поражается стенка левого желудочка.
Всю важную информацию об аневризме восходящего отдела аорты вы можете найти .
Дуга аорты
Поражение приводит к острой ишемии общих сонных и подключичных артерий. Симптомы:

- Повышение давления;
- Головные боли;
- Неврологические проявления;
- Нарушения зрения, слуха, речи;
- Отсутствие реакции на внешние раздражители (ступор, оцепенение);
- Нисходящий паралич.
Быстро развивается инсульт. У большинства больных симптоматика ограничивается неврологическими проявлениями, что приводит к запоздалой диагностике.
Все подробности об аневризме дуги аорты вы узнаете .
Нисходящий отдел - грудная и брюшная полость
Симптоматика вызвана ишемией артерий, кровоснабжающих грудную полость:
- Боли в грудной клетке;
- Тахикардия;
- Повышение давления;
- Нарушения сознания;
- Кашель;
- Осиплость;
- Боли на высоте вдоха.
Наблюдается нисходящий характер болей. Пристеночная гематома сдавливает корешки спинного мозга, имитируя приступ остеохондроза или плеврита, и вынуждает пациента не двигаться и избегать глубокого дыхания.
Симптомы вызваны ишемией ветвей брюшного отдела:
- Стреляющая боль в спине, животе;
- Отек поясницы;
- Уменьшение мочи;
- Нарушения стула;
- Исчезновение чувствительности и побледнение кожи ног.
Первым симптомом может являться внезапный парез или паралич ног, сопровождающийся потерей сознания. При хроническом расслоении возможно развитие гангрены.
В отдельных статьях вы найдете важную информацию об аневризме — и полости.
Алгоритм диагностики
Диагностика включает в себя сбор анамнеза, осмотр, объективное и лабораторно-инструментальное обследования.
| Метод | Эффективность | Результаты |
| Опрос и осмотр | 50% | В анамнезе — атеросклероз, гипертоническая болезнь. При осмотре — мраморная бледность кожи, частое дыхание, потливость, набухание шейных вен. |
| Объективное обследование | 45-50% | Дефицит пульса, тахикардия. Перкуторно – плевральный выпот, увеличение относительной тупости сердца. При пальпации — плотная болезненная припухлость. Аускультативно – непрерывный сосудистый шум. |
| Рентгенография | 80-82% | Изменение контура аорты, увеличение сердечной тени, смещение и расширение средостения, отделение внутренней оболочки аорты от наружной. |
| ЭКГ | 80-87% | ЭКГ-признаки при расслаивающей аневризме аорты - повышение амплитуды зубца R, депрессия сегмента ST, отрицательный зубец Т. |
| Лабораторные данные | 43-45% | Анемия, лейкоцитоз до 12-13 тысяч/мл, повышение билирубина и ЛДГ, тромбоцитопения, снижение уровня фибриногена |
| 80% | Ложный просвет аорты, пристеночная гематома, регургитация крови, гемоперикард, сопутствующая аортальная недостаточность. | |
| Аортография | 78-88% | Ложный деформированный просвет, колеблющийся лоскут сосудистой стенки, регургитация крови, тромбообразование. |
| КТ | 94% | Пристеночная гематома, ложный канал кровотока, отек мягких тканей, спазм периферических артерий, кровоизлияние, тромбоз, кальцинаты. |
| ЯМР | 98% | Овальная форма просвета, тромбоз, гематома, кровоизлияние, симптом «двух вершин» — кольцевидный тромб с двумя вершинами. |
Дифференциальная диагностика
Дифференциальную диагностику проводят с:
- Плевритом;
- Пневмотораксом;
- Пневмонией;
- Острым инфарктом;
- Тромбоэмболией;
- Разрывом пищевода;
- Почечной коликой;
- Кишечной непроходимостью;
- Перфорацией язвы;
- Остеохондрозом;
Клиника при расслоении напоминает таковую при крупноочаговом инфаркте:
- Боль может возникнуть за грудиной;
- Не купируется анальгетиками;
- Не исчезает при прекращении физических нагрузок;
- Длится более 15 минут.
При развитии острой сердечной боли и отсутствии признаков инфаркта на ЭКГ наиболее вероятно расслоение.
Лечение расслоения аорты
Неотложная помощь
Показания к проведению первой помощи:
- Внезапное повышение или снижение давления;
- Резкая сильная боль (за грудиной, в спине, в животе);
- Появление видимой пульсации на животе;
- Потеря сознания.
Алгоритм действий:
- Перенести и уложить больного в безопасное место, избавить от верхней, тугой одежды;
- Вызвать скорую помощь;
- Обеспечить приток свежего воздуха;
- Если пациент в сознании – предложить анальгетик;
- Подложить грелки к ногам.
Оказание скорой медицинской помощи
Бригадой скорой помощи проводятся:

- Оксигенотерапия;
- Обезболивание (фентанил, диазепам);
- Контроль давления и дыхания (эсмолол, нифедипин, нитраты);
- Инфузия растворов;
- По показаниям – реанимация.
Подозрение на расслоение является прямым показанием к транспортировке в стационар. Предварительный диагноз выставляется при:
- Неэффективности лекарственных средств;
- Прогрессирующем течении;
- Коллапсе;
- Клинической смерти.
Все пациенты должны быть экстренно осмотрены сосудистым хирургом. Выполняются:
- Определение группы крови;
- Клинический и биохимический анализы крови, мочи;
- Коагулограмма;
- Рентгенография;
- Аортография;
Что нельзя делать:
- Транспортировать больного в терапевтический стационар;
- Использовать слабые анальгетики;
- Применять сосудорасширяющие средства;
- Назначать антикоагулянты при нормальных результатах ЭКГ;
- Бесконтрольно вводить кровезаменители.
Последующее лечение — операция и прогноз
Показания к хирургическому вмешательству:
- Локализация процесса в восходящей аорте;
- Нарушение целостности наружной оболочки аорты;
- Ишемия внутренних органов;
- Неэффективность консервативной терапии.
Виды вмешательств:
- Протезирование восходящей аорты с коррекцией аортального клапана;
- Эндоваскулярное стентирование;
- Транслюминальная установка стента.

Техника выполнения:
- Общее обезболивание.
- Подключение искусственного кровообращения.
- Вскрытие брюшной (грудной) полости.
- Выделение и вскрытие аневризмы.
- Удаление тромботических масс.
- Резекция расслоенного участка.
- Установка и подшивание протеза к концам аорты.
- Послойное ушивание полости.
Операции завершаются успешно в 60-70% случаев. Прогноз относительно благоприятный. Продолжительность и качество жизни зависят от течения послеоперационного периода и реабилитации. После выписки больные встают на пожизненный диспансерный учет.
- Исключение факторов риска;
- Адекватная медикаментозная терапия;
- Контроль свертывающей системы;
- Поддержание давления на уровне 120-130 на 80 мм рт ст;
- Диспансеризация.
Как жить с расслоением аорты?
Пациентам рекомендуется 2 раза в год проходить консультации сосудистого хирурга. Профосмотр включает в себя сдачу анализов, рентгенографию, ЭКГ и УЗИ. При наличии показаний не следует отказываться от хирургического вмешательства.

- Исключение стрессов, травматизма, профессионального спорта;
- Диета с пониженным содержанием соли, сахара, жиров;
- Нормализация сна;
- Исключение вредных привычек;
- Лечение сопутствующих заболеваний;
- Профилактика инфекции.
Патология приводит к тяжелым последствиям, угрожающим жизни . По этой причине больные могут быть направлены на определение инвалидности. По степени нарушения навыков жизнедеятельности устанавливается та или иная группа. Большинство плановых пациентов после лечения остаются трудоспособными и определяются в 3 группу.
Расслоение аорты – это угрожающее жизни осложнение естественного течения аневризмы. При появлении первых признаков патологии необходимо немедленно обратиться к врачу. Своевременная диагностика и хирургическая коррекция заболевания лежат в основе спасения жизни больных, сохранения трудоспособности и здоровья.
Полезное видео
Сосудистая хирургия. Расслоение аорты:
П р и м е ч а н и е: Клиническое подозрение на расслаивающую аневризму аорты возникает на основании данных анамнеза, физикального обследования, рентгенографии грудной клетки и ЭКГ. К острой относят расслаивающую аневризму давностью менее 2 нед, к хронической - существующую более длительное время. Среди осложнений этого состояния - прогрессирование поражения с вовлечением жизненно важных органов или конечностей, разрыв или угроза разрыва (например, формирование мешотчатой аневризмы), регургитация в аортальном клапане (встречается очень редко), ретроградное распространение расслоения на восходящую аорту, невозможность контролировать боль и АД медикаментозно, синдром Марфана. К проксимальной относят расслаивающую аневризму с вовлечением восходящего отдела и дуги аорты, к дистальной - локализующуюся ниже отхождения левой подключичной артерии.
Симптомы заболевания:
Во многом зависят от локализации поражения;
. характерно внезапное начало с появления сильной “разрывающей” боли;
. боль чаще всего локализуется за грудиной, в межлопаточной области, в пояснице (характерно изменение ее локализации по мере прогрессирования расслоения);
. возможна потеря сознания;
. выявляются как гипертония, так и гипотония (следует предварительно убедиться, что АД не определяется на сосуде, вовлеченном в процесс расслоения);
. при надклапанной локализации поражения возможно появление регургитации в аортальном клапане (в тяжелых случаях приводящей к сердечной недостаточности), тампонады сердца;
. дефицит пульса, снижение амплитуды пульсации на сосудах, вовлеченных в разрыв;
. возможно появление симптомов ишемии миокарда, головного и спинного мозга, конечностей, органов брюшной полости.
Рентгенография грудной клетки:
Находки неспецифичны, часто не помогают диагностике;
. возможно расширение тени аорты (иногда с наличием характерного выпячивания в месте расслоения), реже средостения, появление жидкости в плевральной полости (чаще слева);
. нормальная рентгенограмма диагноза не исключает.
ЭКГ в 12 отведениях:
При отсутствии характерных изменений можно исключить ишемию миокарда как причину боли в грудной клетке;
. наличие изменений, характерных для инфаркта миокарда (чаще нижней локализации), расслаивающую аневризму аорты не исключает.
Методы визуализации аорты:
Выбор метода во многом зависит от возможностей и опыта;
. чреспищеводная эхокардиография особенно показана при нестабильном состоянии больного (может быть быстро выполнена у постели больного, а также в операционной непосредственно перед оперативным вмешательством, не требует прекращения мониторного наблюдения и проводимых терапевтических мероприятий);
. компьютерную томографию с введением контрастного вещества можно использовать в случае, если чреспищеводная эхокардиография недоступна;
. магнитный резонанс чаще применяют у больных, чье состояние стабильно, при хронической форме заболевания;
. аортографию используют в случаях, когда определенный диагноз не был установлен с помощью указанных выше исследований.
Методы медикаментозного лечения:
К основным целям лечения относят снижение АД и сократимости миокарда;
. желаемый уровень систолического АД - 100 - 120 мм рт. ст. или самый низкий уровень, не вызывающий ишемии сердца, головного мозга и почек у страдающих гипертонией;
. для быстрого снижения высокого АД прибегают к внутривенной инфузии нитропруссида натрия или нитроглицерина при обязательном одновременном применении b
-блокатора;
. для быстрого снижения сократимости миокарда производят внутривенное введение b
-блокаторов в возрастающей дозе до достижения ЧСС 50 - 60 в 1 мин (пропранолол - по 1 мг через 3 - 5 мин до достижения эффекта или до общей дозы 0,15 мг/кг с повторением через 4 - 6 ч по 2-6 мг; эсмолол - болюс 30 мг, далее инфузия 3-12 мг/мин);
. обеих целей можно добиться при помощи лабетолола (10 мг внутривенно в течение 2 мин, далее 20 - 80 мг каждые 10 - 15 мин до максимальной дозы 300 мг, в качестве поддерживающей меры - инфузии 2 - 20 мг/мин);
. при противопоказаниях к b
-блокаторам можно использовать антагонисты кальция, замедляющие ритм сердца (верапамил, дилтиазем);
. прием короткодействующих препаратов нифедипина внутрь или под язык может привести к быстрому снижению АД даже в рефрактерных случаях, однако сопряжено с риском возникновения рефлекторной тахикардии, по-видимому, эти средства не следует назначать без предварительного введения b
-блокатора;
. при вовлечении в расслоение артерий почек для снижения АД наиболее эффективным может быть внутривенное введение ингибитора ангиотензин-конвертирующего фермента (эналаприл 0,625 - 5 мг каждые 4 - 6 ч);
. при клинически значимой гипотонии необходимо быстрое внутривенное введение жидкости; в рефрактерных случаях проводится инфузия прессорных агентов (предпочтительнее норадреналина; допамин применяется только в низких дозах для стимуляции мочеотделения).
При подозрении на разрыв аорты, а также на тампонаду сердца необходимо как можно быстрее доставить больного в операционную;
. срочность и целесообразность оперативного вмешательства зависят от локализации поражения, давности возникновения расслоения и наличия осложнений
Расслаивающая аневризма аорты представляет собой повреждение внутренней оболочки увеличенной аорты, которое сопровождается появлением гематом и ложного отверстия. Это заболевание характеризуется продольным разделением стенок аорты различной протяжённости. В медицине эту патологию часто называют более сокращённым вариантом – «расслоение аорты».
Зачастую расслоиться аорта может в наиболее гемодинамически слабых местах, к которым относится область восходящей аорты, дуги аорты и нисходящая зона. В кардиологии аневризма входит в группу тяжёлых патологий, которые могут доставить значительное неудобство и угрожать жизни человека. При несвоевременном обращении к доктору у пациента могут начаться кровотечения от разрыва аорты, острая ишемия.
Как правило, развивается недуг у пожилых людей, которым уже за 60 лет. Докторами патология чаще диагностируется у мужчин, нежели у женщин. Чем больше у человека размер аневризмы, тем прогрессивнее она увеличивается и возрастают шансы на её разрыв. Соответственно риск разрыва повышается от размера аневризмы, который может быть в несколько раз больше нормы диаметра просвета аорты.
Этиология
Расслоению аневризмы способствуют различные причины. Главным фактором, приводящим к развитию недуга, является повреждение стенок . При этой патологии в аорте человека начинают образовываться специфические бляшки, которые и могут послужить провоцирующим фактором. Эти новообразования состоят из холестерина, кальция и фиброзной ткани. С прогрессированием атеросклероза количество бляшек увеличивается, что приводит к уменьшению просвета в сосуде. Как результат, стенки теряют свою эластичность и становятся более слабыми. Также клиницисты выделяют и иные факторы, приводящие к расслаивающей аневризме аорты:
- лишний вес;
- наследственность;
- повышенные показатели артериального давления;
- употребление никотина.
Патология может развиваться под влиянием иных различных заболеваний. Высокие шансы на появление аневризмы могут быть у людей с такими болезнями:
Довольно редко недуг диагностируется по причине механического повреждения.
Классификация
Классификация недуга заключается в определении типов болезни по особенностям течения и по локализации болезни. По первому критерию доктора выделили довольно условную систематизацию, которая разделяется на такие формы:
- хроническая – может протекать месяцами;
- подострая – процесс длится около 4 недель;
- острая – смертельный исход наступает через пару часов после обострения.
По месторасположению болезни классификация недуга состоит из 3 типов:
- 1 тип – расслоение происходит в зоне восходящей аорты, и плавно переходит на грудную и брюшную область;
- 2 тип – повреждение локализуется исключительно в восходящем отделе;
- 3 тип – из нисходящей зоны поражение переходит на район брюшного отдела аорты.
Симптоматика
В развитии клинической картины патологии доктора выделяют два этапа формирования. При расслаивающей аневризме аорты на начальной стадии недуг проявляется в трёх вышеупомянутых формах заболевания – острая, подострая, хроническая.
При остром приступе расслоения стенок больного одолевают такие симптомы:

Расслаивающаяся аневризма аорты – такой недуг, при котором быстро утихает, однако может провоцировать появление рефлекторного уменьшения кровяного давления и обмороки. Через время больного начинают одолевать сильные боли жгучего характера в грудине, на руках, шее, лопатках. В моменты обострения у пациента проявляются и иные симптомы: сухой кашель, ощущение недостатка воздуха, снижение показателей кровяного давления, коллапс.
Диагностика
Определить развитие недуга аорты с расслоением стенок можно только при инструментальном обследовании. Для точного определения причины развития патологии больному назначается прохождение исследования такими методиками;
- рентгенография;
- томография;
- ангиография.
Благодаря обследованию при помощи ЭКГ доктор может исключить ишемию миокарда, которая также провоцирует болезненные ощущения в грудной клетке. Рентгенография помогает выявить резкие изменения в структуре сосуда – увеличение просвета и верхнего средостения, изменение контуров, присутствие плеврального выпота, уменьшение пульса в расширенной части.
Больному назначается постоянное контролирование артериального давления, диуреза и наблюдение изменений ЭКГ. Для определения динамики прогрессирования аневризмы и присутствия жидкости в перикарде и плевральных полостях, больному проводится рентгенография.
Томографию важно проводить для выявления интрамуральной гематомы, пенетрации атеросклеротических язв грудной аорты.
В диагностике недуга также важно провести дифференциальное обследование и отличить расслаивающуюся аневризму от таких недугов:
- окклюзия мезентериальных сосудов;
- острый ;
- аорты;
- без расслаивания стенок;
- опухоль средостения.
Лечение
Если у больного была диагностирована аневризма брюшной или грудной аорты, то ему назначается терапия в зависимости от типа расслоения и наличия последствий.
Медикаментозная терапия используется в лечении различных форм аневризм. Лекарства являются начальным этапом устранения симптомов и причин появления недуга. Затем пациенту назначается аортография и операция.
Лечение медикаментами основывается на таких целях:
- профилактика развития дальнейшего расслоения аорты;
- нормализация гемодинамики и гомеостаза;
- уменьшение показателей артериального давления.
Медики назначают лечение патологии препаратами из таких групп – бета-адреноблокаторы, антагонисты кальция, ингибиторы АПФ, нитроглицерин.
Если же консервативное лечение оказалось малоэффективным, то больному назначается оперативное вмешательство. Оно основывается на том, чтобы сделать резекцию поражённого участка аорты, устранить ложный просвет и восстановить повреждённые части аорты. Для достижения этих целей доктора используют протезирование или удаляют зону с дефектом, а концы здоровой аорты сшивают.
Экстренное оказание оперативной помощи нужно только тем пациентам, у которых есть угроза разрыва аорты - при сильной сосудистой недостаточности, прогрессивном расслоении, при мешковидной аневризме, при малоэффективной терапии консервативными способами. Также оказывается срочная хирургическая помощь, если у больного произошло кровоизлияние в перикард или плевральную полость.
Зачастую такие операции проводятся с использованием искусственного кровообращения. После проведения хирургической помощи, у больного наступает этап реабилитации в стационаре.
Осложнения
Осложнения могут развиваться, если расслаивающаяся аневризма аорты развивается слишком быстро или пациент слишком поздно обратился за медицинской помощью. К наиболее частым последствиям недуга относятся такие патологии – инфаркт миокарда, инсульт, нередко – разрыв аневризмы и летальный исход.
Прогноз
Для людей с подобным диагнозом исход может быть неблагоприятным. Немалая часть пациентов умирает во время операции или в период восстановления. Доктора установили, что при экстренной терапии острой аневризмы на операционном столе летальный исход наступает в 25% случаев, а при терапии хронической формы болезни в 17%.
Профилактика
Расслаивающая аневризма аорты – это тяжёлая форма заболевания, которую важно распознать в начале развития. Чтобы уменьшить шансы на появление недуга доктора советуют периодически проверять показатели артериального давления. Если у пациента обнаружен высокий уровень липидов в крови, то в профилактических целях ему назначается диетотерапия и гиполипидемические препараты.
Ещё медики советуют всем людям заниматься спортом, следить за своим питанием и придерживаться здорового способа жизни.
Все ли корректно в статье с медицинской точки зрения?
Ответьте только в том случае, если у вас есть подтвержденные медицинские знания
8255 0
Диагностика расслаивающей аневризмы аорты начинается с предварительной постановки диагноза по клиническим данным, что рассматривают крайне важным этапом распознавания данного жизнеугрожающего состояния. К доступным в настоящее время инструментальным диагностическим методам относят аортографию, контрастную КТ, МРТ, трансторакальную или чреспищеводную ЭхоКГ (табл. 1).
Во-первых, наиболее важная особенность инструментальной диагностики - необходимость подтверждения или исключения диагноза расслаивающей аневризмы аорты с помощью любого из перечисленных исследований. Во-вторых, диагностическое исследование должно четко показывать, вовлекается ли в область расслоения восходящая аорта, или расслоение ограничено нисходящей аортой и дугой аорты. В-третьих, в ходе исследования необходимо установить анатомические особенности расслаивающей аневризмы, а именно: протяженность, места входа и обратного входа, наличие тромба в ложном просвете, вовлеченность в область расслоения ветвей аорты, наличие или отсутствие выпота в перикарде и степень вовлечения венечных артерий. К сожалению, выполнение только одного метода исследования не позволяет получить все необходимые сведения. Диагноз следует установить быстро и надежно, желательно с использованием легкодоступных и неинвазивных методов.
По результатам лабораторных исследований установлено, что у двух третей больных возникает легкий или умеренный лейкоцитоз, из-за кровотечения или скопления крови в ложном просвете может наблюдаться анемия. Возможно выраженное повышение в крови D-димера, особенно характерное для острой расслаивающей аневризмы, достигающего уровня, типичного для ТЭЛА. Расслаивающая аневризма аорты вызывает сильное повреждение гладкомышечных клеток медии, приводя к высвобождению в кровоток структурных белков гладких миоцитов, включая тяжелые цепи миозина. Наиболее частый ЭКГ-признак - гипертрофия ЛЖ в результате артериальной гипертензии. Острые изменения на ЭКГ возникают у 55% больных и могут проявляться депрессией сегмента ST, изменением зубца Т, в некоторых случаях подъемом сегмента ST. ИМ возникает у 1-2% больных вследствие нарушения проходимости устий венечных артерий из-за гематомы или лоскута интимы.
Таблица 1
Сравнительная полезность лучевых методов диагностики расслоения аорты
| Признаки |
Чреспище- водная ЭхоКГ | КТ | МРТ |
Аорто- граф ия |
|
Чувствительность | ||||
|
Специфичность | ||||
|
Определение типа расслоения | ||||
|
Выявление лоскута интимы | ||||
|
Недостаточность аортального клапана | ||||
|
Перикардиальный выпот | ||||
|
Вовлечение сосудистых ветвей | ||||
|
Вовлечение венечной артерии |
Источник: Erbel R., Alfonso F., Boileau C. et al. Task force on aortic dissection of the european society of cardiology. Diagnosis and management of aortic dissection // Eur. Heart J. - 2001. - Vol. 22. - P. 1642-1681.
Рентгенография грудной клетки - один из основных методов исследования больного с острой болью в груди в приемном отделении. Более того, патологические изменения аорты на обычной рентгенограмме грудной клетки обнаруживают у 56% больных с предполагаемой расслаивающей аневризмой аорты.
Классический рентгенографический признак, дающий возможность подозревать расслоение аорты, - расширение тени средостения. Также могут возникать другие признаки: изменение конфигурации аорты, ограниченное горбовидное выпячивание на дуге аорты, расширение луковицы аорты дистальнее места отхождения левой подключичной артерии, утолщение стенки аорты (оценивают по ширине тени аорты), не соответствующее обычной кальцификации интимы, а также смещение области кальцификации в луковице аорты.
При расслаивающей аневризме типа А чувствительность трансторакальной ЭхоКГ составляет около 60%, специфичность - 83%; метод также позволяет выявлять недостаточность АК, наличие плеврального выпота и выпота в перикарде, тампонады сердца. ЭхоКГ с цветным допплеровским картированием позволяет снять ограничения, свойственные обычной методике исследования (чувствительность при определении лоскута интимы составляет 94-100%, при определении места входа - 77-87%). При этом специфичность находится в пределах 77-97%. Помимо прекрасного отображения грудной аорты, чреспищеводная ЭхоКГ позволяет получать превосходные изображения перикарда и оценивать функцию АК.
Существенное преимущество этого метода исследования - его доступность, позволяющая осуществлять быструю диагностику у постели больного. По этой причине чреспищеводная ЭхоКГ особенно полезна для обследования больных с расстройствами кровообращения и подозрением на расслаивающую аневризму аорты.
МСКТ используют во многих стационарах и обычно применяют в неотложных случаях. Этот метод исследования дает полные сведения об анатомических особенностях аорты, включая вовлеченность в область расслоения боковых ветвей, и дает возможность отображать устья и проксимальные отделы обеих венечных артерий. В диагностике расслаивающей аневризмы чувствительность этого метода исследования составляет 83-100%, специфичность - 90-100%.
По итогам рандомизированных исследований, МРТ сердца - более точный метод по сравнению с чреспищеводной ЭхоКГ и КТ (специфичность в отношении расслаивающей аневризмы аорты составляет 100%). В отношении установления места входа чувствительность МРТ составляет 85%, а специфичность - 100%. Для диагностики расслаивающей аневризмы аортографию больше не применяют, так как чувствительность и специфичность этого метода исследования ниже, чем других, менее инвазивных.
В случае одинаковой степени контрастирования истинного и ложного просветов, а также при значительной степени тромбоза последнего, препятствующего поступлению контраста, можно получить ложноотрицательные результаты. Аортография - инвазивное вмешательство, результаты которой зависят от опыта хирурга. Она не позволяет выявлять интрамуральные гематомы аорты, требует применения нефротоксичного контрастного вещества. Коронарография не дает дополнительных сведений для принятия решения и в целом не показана при расслаивающей аневризмы типа А.
В большом исследовании Международного регистра расслоения аорты первым диагностическим исследованием у 33% больных была трансторакальная и чреспищеводная ЭхоКГ, у 61% КТ, у 2% МРТ и у 4% ангиография. Вторым диагностическим исследованием у 56% больных была трансторакальная и чреспищеводная ЭхоКГ, у 18% КТ, у 9% МРТ и у 17% ангиография. Таким образом, для диагностики расслаивающей аневризмы в среднем использовали 1,8 метода.
Christoph A. Nienaber, Ibrahim Akin, Raimund Erbel и Axel Haverich
Заболевания аорты. Травмы сердца и аорты
ПРАКЖИЙУКПГЩМУЭВЙАИУ
УДК 616.132-007.64-035.7-071
ТРУДНОСТИ И ОШИБКИ В ДИАГНОСТИКЕ РАССЛАИВАЮЩЕЙ АНЕВРИЗМЫ АОРТЫ
В.И. Дедуль, к.м.н, доцент; И.А. Серафинович, к.м.н, доцент
УО «Гродненский государственный медицинский университет»
Проведен анализ причин ошибок в диагностике расслаивающей аневризмы аорты. Разработан алгоритм диагностического поиска при подозрении на расслаивающую аневризму аорты. Ключевые слова: аорта, аневризма, расслоение, поиск.
The reasons of diagnostic errors in patients with aorta dissecting aneurysm were analyzed. The algorithm of diagnostic search in the case of suspicion of aorta dissecting aneurysm was worked out. Key words: aorta, aneurysm, dissection, search.
В практической деятельности врач нередко встречается с острыми заболеваниями, требующими немедленной дифференциальной диагностики. К ним, в первую очередь, относится расслаивающая аневризма аорты (РАА) .
Расслоение аорты делят на проксимальное (восходящая аорта вовлечена) и дистальное (восходящая аорта не вовлечена) - рис. 1.
Прижизненная диагностика этого грозного заболевания представляет значительные трудности . Клиническая картина расслаивающих аневризм в значительной степени зависит от локализации и протяженности процесса, степени вовлечения в процессе отходящих от аорты артериальных сосудов, сдавления соседних органов, прорыва крови в окружающие ткани и полости . Это определяет значительную вариабельность заболевания и формирование разнообразных клинических синдромов.
Рис. 1. Классификация расслоения аорты.
Проблема ранней диагностики расслаивающих аневризм аорты сохраняет актуальность не только из-за высокой летальности, но и тенденции к увеличению распространенности этой патологии . И в то же время практические врачи недостаточно знакомы с этим заболеванием, что и объясняет большой процент расхождения клинического и па-толого-анатомического диагнозов.
Цель работы - совершенствование раннего распознавания расслаивающей аневризмы аорты.
Материалы и методы исследования
На протяжении 11 лет (1993-2003 гг.) в терапевтических и хирургических отделениях ТМО-2 г. Гродно наблюдалось 28 больных в возрасте от 46 до 83 лет с расслаивающей аневризмой аорты. Среди них было 20 мужчин и 8 женщин. Проведен тщательный анализ клинической картины заболевания, изучены данные общепринятых лабораторных и инструментальных методов исследования (электрокардиографического (ЭКГ), ультразвукового и рентгенологического) и протоколы вскрытий больных.
Расслаивающая аневризма восходящего отдела аорты диагностирована у 12 больных, дуги аорты
У 2, нисходящего отдела - у 4, брюшного отдела
У 7. У 3-х больных выявлен надклапанный разрыв аорты без развития аневризмы.
Летальный исход наступил у 25 больных. Все они подвергнуты патолого-анатомическому исследованию. У 3-х больных расслаивающая аневризма восходящего отдела аорты приняла в дальнейшем хроническое течение. Непосредственной причиной смерти в наших наблюдениях явился прорыв расслаивающей аневризмы в полость сердечной сорочки (9 больных), левую плевральную по-
ДЕДУЛЬ Вацлав Иванович - к.м.н., доцент, зав. кафедрой факультетской терапии СЕРАФИНОВИЧ Иван Антонович - к.м.н., доцент кафедры факультетской терапии
ШУАКТНГ КМ1У1200М\1> ВРА ЧУ
лость (6 больных), заднее средостение (3 больных), забрюшинную клетчатку (6 больных), брюшинную полость (1 больной).
Прижизненно расслаивающая аневризма диагностирована у 16 больных. У остальных больных ошибочно предполагался инфаркт миокарда (5 больных), тромбоэмболия ветвей легочной артерии (3 больных), острое нарушение мозгового кровообращения (1 больной).
Результаты и обсуждение
В клинической картине I этапа расслаивающих аневризм во всех случаях доминировал болевой синдром. Боль возникала внезапно в состоянии покоя и только у 4-х больных после небольшого физического усилия. Продромальный период отсутствовал. Следует отметить весьма широкую болевую зону, связанную с расслоением стенки аорта. Боль нередко (у 78,6% больных) охватывала не только грудь, но и спину, межлопаточное пространство, живот, поясничную область. Отмечалась иррадиация болей в шею, плечи, челюсти, верхние и нижние конечности, паховую область. У 3-х больных отмечалась миграция болей вдоль позвоночного столба вплоть до поясничной области, что объясняется распространением гематомы вдоль аорты. У большинства лиц (85,7%) она была рвущей, раздирающей, жгучей и достигала чрезвычайной интенсивности. Эти боли, как правило, резистентны к многократным инъекциям наркотиков и нейролептаналгезии. Характерно и то, что максимальная активность болевого синдрома отмечалась в самом начале болезни, т.е. в момент разрыва внутренней оболочка аорты.
Приводим наше наблюдение. Больная Ш. 53 лет поступила в хирургическое отделение 2-ой клинической больницы г. Гродно по направлению врача скорой помощи с жалобами на интенсивные, «кинжальные» боли в эпигастральной области, ирра-диирующие в межлопаточное пространство, тошноту, многократную рвоту, резкую общую слабость.
Заболела внезапно около 2200 13.12.1993 г. Больная примерно в течение часа находилась в полусогнутом состоянии (мыла в ванне собачку). При резком расправлении туловища появилась внезапно нестерпимая боль у мечевидного отростка, которая вскоре приобрела опоясывающий характер, чувство растекания жидкости по всей грудной клетке и брюшной полости. Врачом скорой помощи доставлена в хирургическое отделение с диагнозом «острый панкреатит».
В течение 20 лет страдает не регулярно леченой артериальной гипертензией III степени, сахарным диабетом 2 типа, кистозно-перерожденной струмой.
При поступлении общее состояние тяжелое. Кожные покровы лица, видимые слизистые багро-во-синюшнего цвета. Дыхание 20 в 1 мин. В легких с обеих сторон везикулярное дыхание. Пульс 90 ударов в 1 мин., напряжен, ритмичный. Границы относительной сердечной тупости смещены в обе стороны. Ширина сосудистого пучка дежурным врачом не определялась. При аускультации сердца определялось приглушение Ьго тона, акцент И-го тона над аортой, выраженный систолический шум над основанием сердца, который проводился на правую половину шеи. АД 220/100 мм рт. ст., живот не вздут, симметричный, участвует в акте дыхания. В эпигастрии при пальпации определялась резкая болезненность и ригидность брюшной стенки.
Данные лабораторных исследований - без существенных изменений. При рентгенологическом исследовании выявлены признаки грыжи пищеводного отверстия диафрагмы с ее «ущемлением».
14.12.93 г. произведена верхнесрединная лапо-ратомия, ревизия и дренировнаие брюшной полости. Диагноз ущемленной грыжи пищеводного отверстия диафрагмы был отвергнут. В дальнейшем беспокоили неинтенсивные боли в области послеоперационной раны, общая слабость.
Резкое ухудшение состояния наступило в 1000 18.12.93 г., когда внезапно возобновились резкие боли за грудиной с иррадиацией в левую ключицу, левую половину шеи, челюсть, левую половину грудной клетки, затрудненное дыхание, осиплость голоса. Появились признаки наличия жидкости в левой плевральной полости. Была диагностирована расслаивающая аневризма грудного отдела аорты. Диагноз подтвержден эхокардиографически и повторным рентгенологическим исследованием (расширение тени аорты, контур ее четкий и неровный).
Больная переведена в кардиологическую клинику Вильнюсского университета, где произведена резекция расслаивающей аневризмы грудного отдела аорты с протезированием. Однако на 3-ие сутки после операции наступил летальный исход.
Выраженный болевой синдром в грудной клетке в первую очередь требует проведения дифференциальной диагностики с острым инфарктом миокарда. Большинство больных с расслаивающими аневризмами грудного отдела аорты и поступали в стационар с подозрением на острую коронарную недостаточность. В этих случаях необходимо учитывать, что хотя в отдельных случаях боль при инфаркте миокарда тоже может возникать внезапно, но в начальном периоде болезни она не бывает столь интенсивной. Более характерно для этого
праквдкУЮККММУСВРАЧУ*
заболевания постепенное усиление болей. Кроме того, в отличии от больных, находящихся в ангинозном статусе, больные в период расслоения аорты нередко пребывают в состоянии двигательного беспокойства. После первого болевого приступа иногда наступало кратковременное облегчение, после чего боли возобновлялись с прежней силой. Ужесточение и ослабление болей обусловлено волнообразно протекающим процессом расслоения стенки аорты. Характерно, что жесточайшие боли в грудной клетке при расслаивающей аневризме аорты не сопровождались развитием острой лево-желудочковой недостаточности. Артериальное давление на первом этапе развития расслаивающей аневризмы аорты всегда было высоким. Гипотония развивалась при наружном разрыве аорты. Не отмечалось у этих больных и опасных, требующих медикаментозной коррекции аритмий.
Однако необходимо помнить, что у больных на фоне расслаивающей аневризмы аорты возможно и истинное нарушение коронарного кровообращения, что отмечалось у 3 наших больных. В этих случаях развитие инфаркта миокарда нельзя было объяснить сдавлением гематомой аорты устья коронарных артерий сердца, так как он развился у 2 больных с расслаивающей аневризмой брюшного отдела, у 1 больного - с расслаивающей аневризмой нисходящего отдела аорты.
Приводим наше наблюдение. Больная К. 72 лет доставлена в реанимационное отделение 2-ой клинической больницы г. Гродно в 2225 1.02.96 г. с жалобами на интенсивные, жгучего характера боли в прекардиальной области, иррадиирующие в левую руку и в межлопаточную область, резкую общую слабость, головокружение.
Заболела остро в 2100 1.02.96 г., когда внезапно появилась нестерпимая боль в верхней части грудины, чувство недостатка воздуха.
В течение 20 лет у больной повышается АД до высоких цифр, периодически беспокоили боли сжимающего характера за грудиной, регулярно не лечилась.
При поступлении общее состояние тяжелое, цианоз губ. Больная возбуждена, мечется в постели. Число дыханий 20 в 1 мин. В легких везикулярное дыхание, незвучные мелкопузырчатые хрипы в нижнебоковых отделах. Сердце аортальной конфигурации. Ширина сосудистого пучка не определялась. Тоны сердца глухие, аритмичные, нор-мосистолическая форма мерцания предсердий. Пульс 56 ударов в 1 мин., аритмичный, неравномерный. Дефицит пульса 16 в 1 мин. АД 100/60 мм рт. ст. Живот мягкий, безболезненный при пальпации. Печень + 3 см.
Общий анализ крови - без патологии. ЭКГ -мерцание предсердий, патологический зубец Q в III, а"УБ, II, У1 - У4. В этих отведениях сегмент ST куполообразно приподнят над изоэлектрической линией. С учетом анамнестических, клинических и ЭКГ данных дежурными реаниматологом и терапевтом установлен диагноз ИБС: крупноочаговый сочетанный передне-нижний инфаркт миокарда левого желудочка, осложненный кардиогенным шоком.
Соответственно рабочему диагнозу назначено лечение: анальгетики, включая и наркотические, в/венно стрептокиназа, гепарин, реополиглюкин, допамин, преднизолон, «поляризирующая» смесь.
Боли в левой половине грудной клетке носили волнообразный характер: на 2-3 часа купировались наркотическими анальгетиком, после чего вновь возобновлялись. Состояние больной прогрессивно ухудшалось. Нарастала общая слабость, заторможенность. Обращали внимание бледность кожных покровов, цианоз губ, АД было в пределах 90/ 55 - 70/40 мм рт. ст., несмотря на в/венное капельное введение раствора допамина.
Больная умерла в 1100 3.02.96 г. на 2-ой день пребывания в стационаре.
Патолого-анатомический диагноз: атеросклероз - резко выраженной аорты с изъязвлением атерос-клеротических бляшек, артерий сердца со стенозом их просвета. Тромбоз правой венечной артерии. Острый инфаркт миокарда передне-боковой стенки правого желудочка сердца. Тромбоз селезеночной артерии. Инфаркт селезенки. Расслаивание стенки аорты с разрывом ее наружной стенки на уровне 10 грудного позвонка. Внутреннее кровотечение. Двусторонний гемоторакс (в правой плевральной полости 1000 мл, в левой - 1300 мл жидкой крови и ее сгустков). Гемоперитонеум (в брюшной полости 350 мл жидкой крови).
Расслаивающая аневризма аорты в данном случае прижизненно не распознана, так как, по мнению лечащих врачей, клиническая картина соответствовала диагнозу острого инфаркта миокарда.
Расслаивание стенки аорты может сопровождаться закупоркой просвета артерий, отходящих от аорты. К болевому синдрому в этих случаях присоединяются признаки нарушения кровоснабжения органов, получающих кровь через эти сосуды. Расслаивание дуги аорты может приводить к расстройству кровотока по сонным артериям, что влечет развитие инфарктов головного мозга. Такое осложнение ошибочно было принято за основное заболевание у одного нашего больного, что и остановило дальнейший диагностический поиск. В этом случае не было обращено внимание на такой
ШУА&ТИЕУЮЩЕМРУ ВРАЧУ
момент, как развитие неврологического симптомо-комплекса на фоне сильнейших болей в грудной клетке при отсутствии патологических изменений на ЭКГ.
При наступлении 2-ой стадии расслаивающей аневризмы аорты состояние больных резко ухудшалось: появлялись симптом сдавления жизненно важных органов, цианоз в верхней половине туловища, одышка, что является причиной появления разнообразных «масок» этого заболевания, в том числе и легочных. Так, у 3-х наших больных причиной летального исхода ошибочно считалась тромбоэмболия ветвей легочной артерии.
Расслаивающая аневризма брюшного отдела аорты наблюдалась у 7 больных. Все они поступали в больницу с ошибочным диагнозом. В клинике правильный прижизненный диагноз установлен у 5 больных. У 1 больного правильный диагноз не был установлен по причине кратковременного пребывания в клинике (менее 1 часа). И в то же время у другого больного правильный диагноз не был установлен, хотя больной находился в хирургическом отделении 12 дней и дважды подвергался оперативным вмешательствам в брюшной полости.
Приводим наше наблюдение. Больной Д., 66 лет, поступил в хирургическое отделение 2-ой клинической больницы г. Гродно 2.10.1993 г. с жалобами на постоянные, периодически усиливающиеся боли внизу живота, сухость во рту, головокружение. Болен в течение 2-ух недель, когда появились похожие боли внизу живота, чистый жидкий стул зеленого цвета. За медицинской помощью не обращался, принимал какие-то таблетки и спиртные напитки (больной хронический алкоголик). 1.10.93г. был доставлен в Гродненскую инфекционную больницу с диагнозом «острая кишечная инфекция». На вторые сутки пребывания в инфекционной клинике у больного в послеобеденное время внезапно боли в животе приобрели нестерпимый характер. Больной метался по палате, пытался выпрыгнуть через окно. Хирургом заподозрен тромбоз мезентеральных сосудов, в связи с чем больной переведен в хирургическое отделение. Дежурными хирургами и терапевтами проводилась дифференциальная диагностика между абдоминальной ишемией, болезнью Крона и острым аппендицитом. В связи с неясным диагнозом 3.10.93г. в 705 произведена лапаротомия, удален катарально измененный червеобразный отросток. На 7-ой день после операции было выявлено в правой половине живота опухолевидное образование неясного происхождения. 11.10.93г. произведена релапаро-томия, ревизия органов брюшной полости. Была диагностирована забрюшинная гематома. Прове-
дено дренирование забрюшинной клетчатки. Больной переведен в реанимационное отделение. Состояние больного прогрессивно ухудшилось. Усиливалась одышка, общая слабость, кашель, тахикардия. 13.10.93г. возник тромбоз левой подколенной артерии. На ЭКГ на фоне рубцовых изменений в нижней стенке левого желудочка выявлены признаки повторного инфаркта миокарда. В крови нейтрофильный лейкоцитоз со сдвигом влево, нор-мохромная анемия, увеличение СОЭ. При посеве кала от 1.10.93г. выделили Salmonella enteritidis.
Проводилась антибактериальная, дезинтоксика-ционная терапия, переливание свежезамороженной плазмы, ингибиторов протеаз, назначались анти-ангинальные препараты. Больной умер 14.10.93 г.
Клинический диагноз - сальмонеллезный сепсис. Диагностическая лапаротомия - аппендэкто-мия (3.10.93 г.). Релапаротомия с ревизией органов брюшной полости, дренирование забрюшинной клетчатки (14.10.93 г.). Артериальная гипертензия III ст., риск 4. Атеросклероз аорты. Осложнения: ДВС-синдром. Тромбоэмболия ветвей легочной артерии, инфаркт-пневмония нижней доли правого легкого. Тромбоз левой подключичной артерии. Тромбоз коронарной артерии с развитием инфаркта миокарда нижне-боковой стенок левого желудочка. Острая печеночная недостаточность.
Патолого-анатомический диагноз: атеросклероз резко выраженный с кальцинозом, изъявлением аорты, подвздошных артерий; стенозирующий -артерий сердца и головного мозга. Расслаивающая аневризма брюшного отдела аорты. Правосторонняя забрюшинная гематома (масса кровяных сгустков 900 г). Крупноочаговый инфаркт миокарда нижне-боковой и передней стенок левого желудочка. Тромбоз левой бедренной вены.
При бактериологическом исследовании содержимого тонкой и толстой кишки патогенной флоры не выявлено.
Основные причины ошибочного диагноза в данном случае:
1. Не учтены фоновые заболевания - многолетнее повышение АД, атеросклероз аорты, хронический алкоголизм.
2. Неправильная трактовка болевого синдрома в животе.
3. Отсутствие настороженности у лечащих врачей в отношении расслаивающей аневризмы брюшного отдела аорты.
4. Переоценка данных бактериологического исследования кала.
Правильной диагностике расслаивающих аневризм и разрывов аорты способствует тщательная детализация болевого синдрома и четкое представ-
ПРАКЖИЙУЮЩОМУВЗ&ЧУ
ление об его особенностях у этих больных, выявление фоновых заболеваний (многолетнее повышение артериального давления, атеросклероз аорты, хронический алкоголизм), полноценное клиническое обследование (определение ширины сосудистого пучка в динамике, выявление и правильная трактовка шумов над аортой, поиск периферических сосудистых «масок» заболевания), правильная трактовка ЭКГ изменений, своевременное рентгенологическое и ультразвуковое исследование.
На основании тщательного анализа особенностей клинической картины, изучения причин расхождения клинического и патолого-анатомичес-кого диагнозов нами разработан алгоритм диагностического поиска при подозрении на расслаивающую аневризму аорты.
Несомненно, клинические проявления, дифференциальная диагностика расслаивающих аневризм нуждается в дальнейшем изучении, разработке и совершенствовании.
1. Расслаивающая аневризма аорты является прогностически неблагоприятным осложнением ряда заболеваний (атеросклероз аорты, артериальные гипертензии, хронический алкоголизм, синдром Марфана и др.).
2. Наиболее частой причиной расхождения клинического и патолого-анатомического диагнозов является нечеткое представление практическими врачами особенностей клинической картины расслаивающей аневризмы аорты, не своевременное использование рентгенологического и ультразвукового методов исследования.
Литература
1. Буров Ю.А., Микульская Е.Г. Возможности ультразвуковой доп-плерографии в диагностике атеросклеротического поражения аорты и подвздошных артерий // Грудная и сердечно-сосудистая хирургия. - 1998. - №6. - С. 40-43.
2. Виноградов А.В. Дифференциальный диагноз внутренних болезней. 3-е изд. доп. и перераб. - М. : ООО «Медицинское Информационное Агентство», 1999. - 590 с.
3. Гурвиц Т.В., Свет М.Я. Клинические варианты расслаивающей аневризмы аорты // Клиническая медицина. - 1976. - Т. 54, №11. -С. 88-91.
4. Дмитриев В.И. Клиника и диагностика расслаивающих аневризм
аорты у лиц молодого и среднего возраста // Военно-медицинский журнал. - 1980. - №4. - С. 48-52.
5. Мовсесян Р.А. Хирургия аневризм восходящей аорты // Анналы хирургии. - 1998. - №3. - С. 7-13.
Алгоритм диагностического поиска при подозрении на расслаивающую аневризму аорты
Максимум болевого синдрома в начале заболевания ^
Миграция боли вдоль позвоночника;
Признаки острой левожелудочковой недостаточности;
Опасные аритмии, требующие медикаментозной коррекции;
Артериальное давление;
ЭКГ признаки ишемии, повреждения, некроза
Да Да Нет Нет
Повышено Нет
ОСТРЫЙ ИНФАРКТ МИОКАРДА
ПРЕДПОЛОЖЕНИЕ РАА
Уточнение факторов риска (атеросклероз аорты, артериальная гипертония, сифилис в анамнезе, хронический алкоголизм, неспецифический аортоартериит, синдром Марфана.)
Целенаправленное клиническое обследование (определение ширины сосудистого пучка во 2-ом межреберьи, выявление патологических шумов над аортой, поиск периферических сосудистых «масок» РАА - ассиметрия пульса, исчезновение пульсации отдельных артерий, появление симптомов сдавления внутренних органов) ;
РАА ВЕРОЯТНА
Рентгенография органов грудной клетки
Томография средостения с прицельным обследованием аорты
Ультразвуковое исследование сердца, аорты
Аортография (по показаниям)
РАА ДОКАЗАНА
Хирургическое лечение
6. Петровский Б.В. Аневризма расслаивающая // БМЭ. - 3-е изд. -
М., 1974. - Т. 1. - С. 502-504.
7. Покровский А.В Заболевания аорты и ее ветвей. - М.: Медицина,
8. Сененко А.Н., Дмитриев В.И. Расслаивающие аневризмы и разры-
вы аорты // Клиническая медицина. - 1978 - Т. 56, №4. - С. 73-79.
9. Смоленский В.С. Болезни аорты. - М.: Медицина, 1964. - 420 с.
10. Спригинс Д., Чемберс Д., Джефри Э. Неотложная терапия: Практическое руководство: Пер. с англ. - М. : Гэотар Медицина, 2000. - 336 с.
DIFFICULTIES AND ERRORS IN DIAGNOSIS OF AORTA DISSECTING ANEURYSM W.I. Dedul, I.A. Serafinovich Grodno State Medical University The clinical, laboratory and instrumental examination methods were analyzed in 28 patients with aorta dissecting aneurysm. The most frequent reasons of diagnostic errors of this disease were revealed and optimal plan of diagnostic search in patients with acute unbearable chest pain was developed.