Если своевременно не принять меры при недостаточности желудочной кардии, отвечающей за предупреждение обратного заброса перевариваемой пищи в пищевод, возникнет дистальный эзофагит. Патология проявляется жгучими загрудинными болями, дисфагией, изжогой, повышенным слюноотделением. Осложнениями являются пептическая язва, сужение и перфорация пищевода, матаплазия с риском озлокачествления. Диагноз ставится при эзофагоскопии, биопсии, рентгенографии пищевода. Лечение включает диетотерапию, прием медикаментов, физиотерапию, операцию (по показаниям).
Даже малейшее раздражение стенок пищевода при постоянном воздействии кислоты приводит к более тяжким заболеваниям.
Дистальный рефлюкс-эзофагит развивается на фоне постоянного раздражения пищевода. Постепенно ткани органа, находящиеся ближе к желудку, начинают воспаляться, появляется отек и гиперемия слизистой.
Особенностью болезни является длительность протекания, при этом начальные стадии редко проявляются симптомами. В итоге развивается хронический дистальный эзофагит, который сложно поддается лечению и часто рецидивирует.
Основной причиной дистального воспаления пищевода является недостаточность кардии - круговой мышцы, перекрывающей вход в желудок. Если сфинктер неплотно закрывается, кислое желудочное содержимое попадает в нижний отдел пищевода и раздражает слизистую, вызывая ее сильное воспаление.
Нередко причиной появления дистальной ГЭРБ являются болезни ЖКТ, сопровождающиеся повышением кислотности в желудке, такие как гастрит.
Виды, степени
Дистальный эзофагит может характеризоваться разным по степени тяжести морфологическим поражением слизистой пищевода. Согласно этому критерию, различают такие виды недуга:
 Эзофагит может зайти до степени отмирания клеток пищевода.
Эзофагит может зайти до степени отмирания клеток пищевода.
- Катаральный или поверхностный - без морфологических изменений в тканях органа.
- Отечный - с выраженной гиперемией и отеком слизистой.
- Эрозивный - с появлением красных очаговых ранок на стенках. Развивается вследствие инфицирования патогенными микроорганизмами, некоторыми раздражающими веществами. Если к эрозиям добавляется образование фибрина, развивается фибринозный эзофагит.
- Геморрагический - с масштабным поражением оболочки пищевода кровоизлияниями. Возникает при инфицировании организма вирусами, например, при гриппе, сыпном тифе.
- Псевдомембранозный и эксфолиативный - результат дифтерии или скарлатины.
- Некротический - с отмиранием тканей. Возникает при осложненном течении инфекционных болезней.
- Флегмонозный - с механическим поражением слизистой и подслизистых слоев.
- Аллергическая ГЭРБ, возникающая при астме и прочих поражениях дыхательных путей.
- Профессиональная ГЭРБ, появляющийся при выдыхании рабочими на производстве паров вредных веществ (кислот, щелочей, органики).
К редким видам заболевания относятся дисметаболический и гранулематозный эзофагит.
Чаще дистальный рефлюкс-эзофагит развивается при повторяющихся циклах недостаточности кардии и появляется на фоне воздействия кислого содержимого из желудка на пищевод. По характеру поражений этот недуг может быть:
- поверхностным, неэрозивным;
- язвенным с очагами некроза по всей толще слизистой;
- с поражением подслизистых слоев до глубоких дефектов, вызывающих истончение тканей и перфорацию стенки пищевода с кровотечениями.
По тяжести морфологических изменений дистальный рефлюкс-эзофагит развивается со следующими степенями тяжести:
- 1-я степень - слабовыраженное очаговое покраснение слизистой. Структура слизистой на участке перехода в желудок - рыхлая, со сглаженными складками.
- 2-я - единичные или множественные эрозии вытянутой формы с возможным образованием экссудата. Ранки появляются преимущественно в складках слизистой и поражают не более 10% всего дистального отдела пищевода.
- 3-я - слившиеся многочисленные эрозии, покрытые экссудатом и некротическими тканями. Площадь поражения - более 50%.
- 4-я - слившиеся эрозии размещаются по кругу, отмечается сильное экссудативно-некротическое поражение. Тяжелое фибринозное поражение охватывает всю площадь на 5 см выше кардии.
Причины дистального эзофагита
Провоцирующие факторы развития дистального эзофагита:
- Повторяющийся рефлюкс из желудка в просвет пищевода.
- Инфекционные поражения: грибковые (кандида), герпетческой природы (ВПГ-1 или ВПГ-2), бактериальные инфекции.
- Поражение химическими веществами (щелочами, кислотами, растворителями). Возникает эрозивный эзофагит.
Но наиболее частой причиной развития дистального воспаления пищевода является недостаточность круговой мышцы (неплотное смыкание между пищеводом и желудком). Процесс протекает в хронической форме и усугубляется:
- Диафрагмальной грыжей пищеводного отверстия, которая провоцирует резкий скачок внутрибрюшного давления, из-за чего часть кардиального отдела желудка проникает в грудную полость. При этом сдавленные пищевые массы попадают в пищевод.
- Ожирением, когда человека после еды или переедания резко наклоняется, чем вызывает увеличение давления внутри органов, которое выходит путем расширения сфинктера.
- Злоупотреблением продуктами (кофе, мятные жевательные резинки) или лекарствами (релаксанты), провоцирующими расслабление мышц пищевода.
- Повышением тонуса второго сфинктера в привратниковой зоне желудка. В результате спазма кислое содержимое изливается в сторону меньшего сопротивления, провоцируя дистальный эзофагит.
Симптомы и диагностика
Клиническая картина патологии проявляется следующими симптомами:
- Изжога с загрудинной локализацией. Жжение усугубляется после еды или переедания, при физических нагрузках, в положении лежа.
- Отрыжка с кислым или горьким привкусом во рту.
- Повышенное слюнотечение, особенно ночью.
- Боли в загрудинной области, подобные ощущениям при стенокардии.
- Осиплость и хрипота в голосе.
- Быстрое насыщение после потребления небольшого количества еды.
- Кашель без мокрот.
- Боль в горле при глотании с нарушением процесса заглатывания пищи и жидкости.
- Икота.
- Неприятный запах изо рта.
Некоторые симптомы уменьшаются или купируются после приема антацидов. При эрозивном, некротическом или эксфолиативном эзофагите особенно сильно проявляется кашель, рвота с отторженными участками тканей пищевода. Диагностика дистального эзофагита основывается на анализе симптомов и по результатам полного обследования ЖКТ, включающего 6 этапов:
- Рентгенография пищевода - для обнаружения причины патологии и определения цикличности рефлюкса при введении контраста.
- Эндоскопия слизистой пищевода - для определения тяжести недуга.
- рН-метрия внутри пищевода - для расчета кислотности среды в просвете органа.
- Определение клиренса пищевода - для расчета степени защиты особой слизи, вырабатываемой в стенке пищевода. Метод позволяет определить возможность перемещения рН среды просвета в нужную сторону без нанесения ущерба.
- Манометрия - для расчета внутреннего давления в органах ЖКТ, влияющего на рефлюкс.
- Радионуклеидное сканирование - для уточнения диагноза.
Лечение и профилактика
Лечение эзофагита - комплексное, сложное и длительное. Применяется для устранения первопричины возникновения недуга, уменьшения симптомов.
- своевременное лечение сопутствующих патологий ЖКТ, например, гастрита;
- отказ от вредных привычек: употребления алкоголя, табака;
- отказ от самолечения любых патологий, даже простой головной боли;
- ношение свободной одежды без тугих поясов;
- отдых после еды в вертикальном положении или сидя;
- избегать частых наклонов корпуса вперед, ношения тяжестей;
- сон с поднятым на 15 см изголовьем.
Диетотерапия и режим
Сбалансированное питание - главная составляющая эффективного лечения любой патологии ЖКТ, особенно, дистального катарального или фибринозного эзофагита.
Основные принципы:
- дробное, частое питание - до 7 раз в день через 2-3 часа;
- малые порции - до 350 мл;
- тщательное пережевывание;
- медленные пешие прогулки после еды;
- обогащение меню жидкими кашами, нежирными супами, сладкими фруктами;
- отказ от твердой, раздражающей пищи, химически и термически агрессивных продуктов;
- поддержание температуры блюда - не выше/ниже 22 °C;
- обильный питьевой режим. Вода - слабощелочная, без газа;
- последний прием пищи за 3 часа до сна.
Медикаменты
Для медикаментозного лечения катарального воспаления или другого типа ГЭРБ требуется прием лекарств в соответствии с основными причинами патологии:
- при бактериальной инфекции назначаются антибиотики;
- при вирусном поражении - противовирусные и иммуностимуляторы;
- при снижении кислотности - антациды;
- для стабилизации выработки кислот в ЖКТ - гистаминные блокаторы и
- протонные ингибиторы;
- при хронической патологии - альгинаты для защиты слизистой.
- при сильных болях - спазмолитики.
Для снижения факторов, вызывающих поверхностный эзофагит дистального типа, следует отказаться от ряда антибиотиков, гормональных, противовоспалительных средств. Лечить ГЭРБ можно такими эффективными препаратами:
- «Омепразол» - антацид;
- «Мотиллиум» - прокинетик II поколения.
Народные средства
В качестве вспомогательной терапии против катарального эзофагита выступают народные рецепты, которые направлены на улучшение местного иммунитета. Особенно эффективны:
- масло облепихи;
- сок картофеля;
- биогенный стимулятор - «Солкосерил».
Особое место занимают отвары целебных трав:
- Сбор: ромашка, льняное семя (по 50 г), пустырник, корневище солодки, мелисса (по 25 г) залить 200 мл кипятка и выдержать 10 минут на водяной бане. После отстаивания 4 часа пить по 75 мл 4 р./сут. Напиток снимает боль и воспаление, снижает кислотность.
- Сбор: равные количества аирного корня, душицы, календулы, аниса, яснотки, кипрея, мяты. 50 г измельченного состава залить теплой водой и спустя 2 часа поставить на водяную баню на 20 минут. Пить через 1 час по 100 мл 6 р./сут. Последний прием - на ночь.
- Сбор: равное количество подорожника, ромашки, одуванчика, корневища горца, пастушьей сумки, душицы, тысячелистника. 50 г сбора залить кипятком и пить до 6 р./сут.
- Настой укропа: 2 ч. л. смолотых семян залить 250 мл кипятка, настоять 6 часов и пить до 4 р./сут. по 25 мл перед началом трапезы.
– воспалительное поражение внутреннего слоя пищевода (слизистой оболочки), симптомы которого сохраняются более полугода. Хронический эзофагит проявляется дисфагией, загрудинной болью, изжогой, срыгиванием и рвотой. В план обследования при хроническом эзофагите включают рентгенографию пищевода и эзофагоскопию с биопсией, манометрию пищевода и эзофагеальную рН-метрию, пробу кислой перфузии по Бернштейну, общий анализ крови, анализ кала на скрытую кровь. Лечение преимущественно консервативное (медикаментозное и немедикаментозное), при его неэффективности и развитии осложнений – оперативное.
По распространенности процесса хронический эзофагит может быть проксимальным (поражает начальные отделы пищевода), дистальным (изменения захватывают нижние отделы пищевода, расположенные перед входом в желудок), тотальным (поражена вся слизистая оболочка).
Причины хронического эзофагита
Хронический эзофагит может быть вызван различными факторами. В зависимости от этиологии выделяют следующие формы эзофагита:
- эзофагит на фоне ГЭРБ (наиболее частая причина данной патологии);
- алиментарный (развивается при злоупотреблении слишком сухой, плотной, горячей и экстрактивной пищей, что приводит к регулярному травмированию слизистой оболочки пищевода);
- профессиональный (обусловлен постоянным вдыханием горячего воздуха, паров кислот и щелочей, тяжелых металлов);
- застойный (формируется из-за длительного скопления пищевых масс при ахалазии кардии, дивертикулах , опухолях и стенозе пищевода);
- аллергический (сопровождает другую аллергопатологию – пищевую аллергию, бронхиальную астму и пр.);
- специфический (развивается у больных туберкулезом, склеродермией , микозами , сифилисом);
- дисметаболический (формируется на фоне тяжелой анемии, гипоксии любого генеза, недостатка витаминов и железа, обширных ожогов и др.);
- травматический (хроническое воспаление развивается после травмы, ранения пищевода загрязненным инородным телом).
Отдельно выносят особые формы хронического эзофагита: язвенный идиопатический и регионарный стенозирующий. Причины формирования язвенного хронического эзофагита до конца не выяснены, однако гастроэнтерологи отмечают сходство этой патологии с неспецифическим язвенным колитом . Возможно, два этих заболевания имеют общие истоки.
Регионарный стенозирующий неспецифический эзофагит характеризуется тотальным гранулематозным поражением всех слоев стенки пищевода, по морфологической картине изменения в тканях напоминают таковые при болезни Крона . Однако, в отличие от поражения кишечника, в пищеводе при стенозирующем хроническом эзофагите не находят эозинофилов и гигантоклеточных элементов. Регионарный стенозирующий неспецифический эзофагит поражает в равной мере молодых женщин и мужчин трудоспособного возраста (начало заболевания обычно приходится на возраст около 30 лет). Исследования в области гастроэнтерологии , посвященные выяснению причин этого заболевания, ведутся по сей день. Стенозирующий регионарный эзофагит следует дифференцировать со стенозами другой этиологии, раком пищевода . Заболевание постоянно прогрессирует и в течение полугода может приводить к полной непроходимости пищевода .
Симптомы хронического эзофагита
Полиморфизм симптоматики патологии обусловлен следующими фактами: клинической картиной тех заболеваний, на фоне которых развился хронический эзофагит (ГЭРБ, хронический гастрит , язвенная болезнь желудка и ДПК, сифилис, туберкулез, бронхиальная астма и др.); непосредственно клинической картиной хронического воспаления в пищеводе; дискинезией пищевода на фоне воспаления.
Обычно первыми признаками хронического эзофагита являются дисфагия и загрудинные боли. Заболевание зачастую сопровождается развитием гипермоторной дискинезии, которая проявляется приступообразным течением дисфагии. Затруднения при глотании описываются пациентом как ощущение комка в горле, переполнения пищевода, сдавления или сжимания горла. При типичном течении хронического эзофагита сложность обычно возникает при прохождении жидкой пищи, а при стенозирующем неспецифическом эзофагите и других заболеваниях пищевода – наоборот, твердой, что помогает дифференцировать данные состояния.
Боли при хроническом эзофагите четко связаны с приемом пищи, всегда сопровождаются дисфагией. Обычно болевые ощущения локализованы за грудиной, однако возможно начало болевого приступа с межлопаточного пространства с последующим распространением по межреберьям за грудину, в шею и нижнюю челюсть. Если хронический эзофагит развился на фоне гастроэзофагеальной рефлюксной болезни, то наибольшая интенсивность боли отмечается при забросе кислого содержимого желудка в пищевод (во время наклонов туловища вперед, отрыжки, в положении лежа); такая боль сопровождается изжогой. Обычно болевой синдром снимается приемом антацидов.
Для хронического эзофагита характерны такие симптомы, как регургитация, отрыжка и рвота. Все эти симптомы являются проявлением одного процесса – ретроградного поступления пищи из пищевода или желудка в ротовую полость. Регургитация обычно возникает пассивно, без тошноты, только что съеденная пища поступает в ротовую полость, может быть аспирирована в дыхательные пути. Отрыжка характерна для ГЭРБ, при этом в ротовую полость поступает из желудка большое количество воздуха, иногда вместе с желудочным соком, пищевыми массами. Рвота наиболее характерна для алкогольного генеза хронического эзофагита, возникает утром, в рвотных массах большое количество слизи. При частой и упорной рвоте развивается синдром Меллори-Вейса (надрывы слизистой оболочки пищевода с развитием кровотечения).
Диагностика хронического эзофагита
Если пациента на протяжении длительного времени периодически беспокоят изжога, дисфагия, боль за грудиной, его следует направить на консультацию, общего анализа крови всем пациентам. Для дифференцировки со стенокардитическими болями рекомендуется выполнить ЭКГ .
Специфическим тестом на выявление хронического эзофагита является проба кислой перфузии по Бернштейну: в пищевод через тонкий зонд медленно вводится 0,1-молярный раствор соляной кислоты. Появление загрудинной боли и изжоги через 20 минут от начала вливания свидетельствует в пользу хронического эзофагита.
Лечение и прогноз хронического эзофагита
Лечение неосложненного хронического эзофагита консервативное, предполагает терапию основной патологии и использование медикаментозных и немедикаментозных методик. Пациенту рекомендуют придерживаться здорового образа жизни и питания; спать в полусидячем положении; не носить тугие пояса; исключить продукты, провоцирующие обострение заболевания. Из медикаментов используют антациды, антисекреторные и обезболивающие препараты, прокинетики и седативные средства.
При появлении осложнений (стриктуры, стеноза пищевода, профузного или некупируемого хронического кровотечения, повторяющихся аспирационных пневмоний) показано оперативное вмешательство; его вид и объем определяется в зависимости от клинической ситуации.
Прогноз при своевременном начале лечения хронического эзофагита благоприятный, но возможно развитие тяжелых осложнений. Один раз в полугодие требуется осмотр гастроэнтеролога с проведением эзофагоскопии. При тяжелом течении заболевания устанавливается инвалидность. Профилактика заключается в своевременном лечении фоновой патологии и исключении причинных факторов (вредных привычек, неправильного питания, профессиональных вредностей и др.).
Услышав диагноз рефлюкс-эзофагит 1 степени, многие больные не понимают, что это такое. Данное патологическое состояние – не отдельное заболевание, а одна из основных составляющих процесса развития язвы желудка и двенадцатиперстной кишки. Это всего лишь поражение пищевода, которое вызвано забросом содержимого желудка в обратную сторону. Вылечить его на начальных стадиях довольно легко.
Причины появления рефлюкс-эзофагитаРазвитие рефлюкса-эзофагита связано с тем, что нарушается работа нижнего сфинктера пищевода. Именно он защищает пищевод от попадания кислотного желудочного сока. Причиной возникновения недостаточности нижнего сфинктера является механическое давление на него через диафрагму со стороны брюшины. Такое чаще всего явление наступает при:
- (вздутии кишечника);
- переедании;
- ожирении;
- грыже пищеводного отдела диафрагмы.
Также нижний сфинктер не справляется со своей функцией, если больной в большом количестве принимает спазмолитики (Спазмалгон, Папаверин, Платифиллин и т.д.).
Симптомы рефлюкс-эзофагита 1 степениПервые симптомы рефлюкс-эзофагита – болевые ощущения в подложечной области и . Также у больного может возникнуть чувство «кома» при глотании. Чаще всего пациенты связывают данные признаки патологического состояния с приемом тяжелой или длительной физической работой в положении наклона вперед или обильным приемом пищи.
При хроническом рефлюкс-эзофагите 1 степени иногда возникает:
- тошнота;
- икота;
- слюнотечение.
Если симптомы появляются не чаще раз в месяц, значит все функциональные нарушения восстанавливаются самостоятельно. При частых жалобах необходимо в срочном порядке пройти обследование, так как болезнь будет прогрессировать.
Диагностика рефлюкс-эзофагита 1 степениЧтобы диагностировать воспаление и понять, как быстро прогрессирует рефлюкс-эзофагит 1 степени, следует сделать эзофагогастроскопию. Это метод исследования, который основан на введении в желудок очень тонкой трубочки с оптическим прибором. С ее помощью можно осмотреть абсолютно все отделы пищевода. На первой стадии эзофагита слизистая всегда имеет ярко красную окраску, царапины и трещины.
Лечение рефлюкс-эзофагита 1 степениЗаметив первые симптомы и проведя диагностику рефлюкс-эзофагита 1 степени, необходимо сразу же начинать лечение. В большинстве случаев чтобы устранить данную патологию на начальной стадии развития, не требуется каких-либо лекарственных средств. Достаточно соблюдать несколько правил:
- Не употреблять алкоголь и газированные напитки.
- Не переедать.
- Не есть на ночь.
- Не наклоняться вперед сразу после еды.
- Не носить тугие пояса.
- Не курить.
- Не принимать спазмолитики и седативные препараты.
При дистальном рефлюкс-эзофагите 1 степени хороший эффект оказывают и народные средства лечения, например, сироп цветков одуванчиков.
Рецепт сиропа
Ингредиенты:
- свежие цветки одуванчика – 150 г;
- сахарный песок – 150 г.
Приготовление и применение
В стеклянную банку сложите цветы одуванчика и сахарный песок слоями. Немного придавите их сверху и настаивайте, пока не образуется сок. Принимают такой сироп трижды в сутки, разведя одну чайную ложку в 100 мл воды.
Эрозивный рефлюкс-эзофагит 1 степени можно вылечить с помощью чая из лечебных трав.
Рецепт чая
Ингредиенты:

Приготовление и применение
Смешать травы с кипятком. Через 5 минут процедить чай.Принимать такой чай нужно по 75 мл трижды в сутки.
Если данные методы лечения не дают результатов, больному назначается прием антисекреторных препаратов, снижающих кислотность желудочного содержимого (Омепразол) и улучшающих моторику ЖКТ (Метоклопрамид).
Опубликовано: 24 июля 2015 в 14:35Переедание, ожирение, ношение тесной одежды и поясов создают высокое давление в желудке, что провоцирует спонтанный выброс в пищевод его содержимого с высоким содержанием соляной кислоты. Этот процесс вызывает воспаление слизистой пищевода и приводит к возникновению рефлюкс-эзофагита 1 степени. Лечение же начинается не сразу.
Из естественных, непатологических причин, провоцирующих появление воспалительного процесса, являются беременность и незрелость мышц пищевода в его нижней части у младенцев. Иногда бывает, что при сильном и продолжительном кашле у больного тоже появляется рефлюкс-эзофагит. Есть ещё и такая причина, как последствие перенесенных инфекционных заболеваний или расстройства функций моторики ЖКТ. Лечение тут должно быть направлено на устранение первопричины. В любом случае, если вы находитесь в одной или нескольких категориях людей из групп риска, то вам обязательно нужно знать о рефлюкс-эзофагите, чтобы не допустить развитие этого заболевания. Ведь без надлежащего лечения оно может перейти в онкологическое заболевание и привести к смерти.
Классификация рефлюкс-эзофагита
 Заболевание пищевода имеет такие невыраженные симптомы на начальных стадиях (1-2 степени), что больные очень редко обращаются за помощью к врачу в течение первых трех лет развития болезни и никакого лечения не проводят. Поэтому настоящую причину возникновения болезни, и как она протекала, уже никто по сути дела восстановить не может.
Заболевание пищевода имеет такие невыраженные симптомы на начальных стадиях (1-2 степени), что больные очень редко обращаются за помощью к врачу в течение первых трех лет развития болезни и никакого лечения не проводят. Поэтому настоящую причину возникновения болезни, и как она протекала, уже никто по сути дела восстановить не может.
- 1 степень (ст. А) - поражен участок пищевода площадью примерно до 5мм, и поражение имеет вид складок;
- 2 степень (В) - можно выявить от одного до нескольких дефективных изменений слизистой по площади диаметром более 5мм, тоже в виде складок;
- 3 (С) - поражение уже может быть до 75% окружности пищевода от двух складок и более;
- 4 (D) - дефектам подвержены более 75% пищевода по окружности.
Болезнь может протекать в острой или хронической форме.
Наиболее важно заметить рефлюкс-эзофагита на 1 ст. Тогда лечение совершенно несложное, непродолжительное и может проходить даже без приема лекарств.
Как узнать рефлюкс-эзофагит 1 степени?
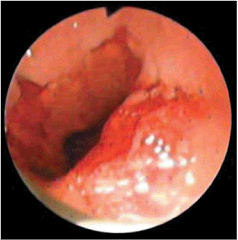 Симптомы этого заболевания обнаружены примерно у половины населения. Самый первый из них - изжога. Зачастую этот признак никто не воспринимает всерьез и не предпринимает никаких мер к обследованию. Действия большинства больных направлены на устранения этого симптома, они даже не пытаются выяснить его причину и начать лечение основного заболевания, вызвавшего изжогу.
Симптомы этого заболевания обнаружены примерно у половины населения. Самый первый из них - изжога. Зачастую этот признак никто не воспринимает всерьез и не предпринимает никаких мер к обследованию. Действия большинства больных направлены на устранения этого симптома, они даже не пытаются выяснить его причину и начать лечение основного заболевания, вызвавшего изжогу.
После 1-2 степени рефлюкс-эзофагита может появиться боль в области грудины, отдающаяся в спину, тошнота, рвота. Ещё на более поздней стадии - это затрудненное глотание, что приводит к уменьшению потребления пищи, снижению веса, сухости кожи и анемии.
В лежачем положении симптомы усиливаются, особенно, если ложиться сразу после еды. Лучше подождать хотя бы час.
Лечение рефлюкс-эзофагита ст. А
 В качестве лечения 1 степени рефлюкс-эзофагита выступает питание. Во-первых, во избежание переедания и переполнения желудка, принимать пищу следует набольшими порциями 5-6 раз в день в виде основных приемов, чуть больших по объему, и перекусов. Важно всегда, но на 1ст. особенно, не допускать застоя пищи в желудке и кишечнике. Принимать пищу меньше, чем за 3-4 часа до сна, не стоит.
В качестве лечения 1 степени рефлюкс-эзофагита выступает питание. Во-первых, во избежание переедания и переполнения желудка, принимать пищу следует набольшими порциями 5-6 раз в день в виде основных приемов, чуть больших по объему, и перекусов. Важно всегда, но на 1ст. особенно, не допускать застоя пищи в желудке и кишечнике. Принимать пищу меньше, чем за 3-4 часа до сна, не стоит.
Если не ложиться в течение часа после приема пищи, то она уже успеет покинуть желудок и переместиться в кишечник. Следовательно, и выброса пищевых масс в пищевод не будет, воспалительный процесс уже на 1-2 степени будет остановлен.
Ещё один аспект - придерживаться диеты. Если болезнь определена ещё на степени А, то исключение раздражающих слизистую продуктов позволит предотвратить дальнейшее развитие рефлюкс-эзофагита 1 степени до более тяжелого состояния и снять воспаление.
Избавившись от привычки передать ещё вначале, можно забыть о переполненности желудка и о метеоризме, который повышает давление в брюшной полости, ослабляет сфинктер и повышает вероятность рефлюкса. Поэтому исключаются из питания: бобы, квашеная капуста, грибы, газировка, черный хлеб, курага, острые блюда, алкоголь и приправы. После еды некоторое время не стоит наклоняться и ложиться. Если есть какие-то индивидуальные продукты, вызывающие рефлюкс-эзофагита 1ст., что можно узнать по изжоге, их тоже следует исключить.
Соблюдая все эти несложные правила, можно ограничиться ими в лечении рефлюкс-эзофагита 1 степени и не допустить развития более сложных форм.
Рефлюкс-эзофагит - это воспаление нижнего отдела пищевода, которое вызывается из-за поражения его стенок забрасываемым из желудка или кишечника содержимым. Это воспаление - несамостоятельное заболевание, чаще всего, оно является симптомом язвенного поражения пищеварительного тракта или осложнением гастроэзофагеальной рефлюксной болезни.
Рефлюкс-эзофагит не имеет специфической симптоматики. Первым его симптомом является изжога. Также он проявляется такими пищеварительными расстройствами, как дисфагия, отрыжка кислым, особенно после приема пищи. Наблюдается боль в эпигастрии, которая отдает в область между лопаток, шею, нижнюю часть челюсти, левую сторону груди. Существуют также внепищеводные проявления болезни, к которым относятся кашель, одышка в горизонтальном положении, сиплость голоса, сухость в горле, воспаление миндалин или околоносовых пазух, белый налет на языке, вздутие живота, тошнота, рвота, быстрое насыщение пищей.
Медицинская классификация рефлюкс-эзофагита делит его на степени (A, B, C, D), их еще называют стадиями (1, 2, 3, 4). Также, в зависимости от преобладания тех или иных изменений, выделяют катаральный, эксфолиативный, отечный, эрозивный, псевдомембранозный, некротический и флегмонозный рефлюкс-эзофагит.
Причины и диагностика проблемы
Причинами развития патологии могут быть:
- слабость мышечной системы нижнего пищеводного сфинктера;
- спонтанные расслабления гастроэзофагеального сфинктера;
- хиатальная (диафрагмальная) грыжа;
- применение успокоительных и спазмолитических средств;
- уменьшение способности органа к самоочищению;
- усиление повреждающих свойств забрасываемого из желудка или кишечника содержимого;
- снижение противодействия слизистой оболочки повреждающему воздействию забрасываемой обратно пищи;
- расстройство опорожнения желудка;
- внутрибрюшная гипертензия (то есть повышенное давление), часто развивающаяся при ожирении, асците, переедании, выраженном вздутии кишечника.
Методы диагностики рефлюкс-эзофагита:
- Для постановки диагноза рефлюкс-эзофагита назначают инструментальное исследование пищевода с помощью эндоскопа. В результате него выявляется наличие воспаления, эрозивные изменения, язвенные поражения, замещение плоского многослойного эпителия цилиндрическим.
- Еще одним видом диагностики является суточная pH-метрия пищевода. Снижение pH (то есть водородного показателя) меньше 4, или, наоборот, повышение более 7, свидетельствует о наличии рефлюкса. При этом снижение водородного показателя обнаруживает заброс желудочного содержимого, а повышение – кишечного. В норме водородный показатель равен 6.0. Этим видом исследования определяется число и длительность эпизодов рефлюкса в нижний пищеводный отдел. Именно суточная pH-метрия даёт возможность выбора индивидуального лечения и мониторинга эффективности назначенных лекарственных средств.
- Манометрия сфинктеров пищевода позволяет определить изменение тонуса клапанов.
- pH-метрия, совмещенная с импедансометрией. Исследование носит название импеданс-рН-метрия. Этот метод позволяет оценить перистальтику пищевода и гастроэзофагеальные рефлюксы.
Легкий вариант заболевания
Заболевание начинается с 1 стадии - рефлюкс-эзофагита 1 (А) степени. Что это такое поможет понять тот факт, что 1 стадия характеризуется только интенсивным покраснением слизистой пищевода и образованием точечных эрозий.
На первом этапе болезни медикаментозное лечение обычно не требуется. Достаточным является соблюдение некоторых условий, поддержание диетического режима питания. Приверженцы народной медицины могут использовать в качестве терапии отвары и чаи из лекарственных трав.
Для устранения рефлюкс-эзофагита 1 стадии необходимо:
- не злоупотреблять пищей, есть небольшими порциями и только теплую пищу;
- питаться каждые 2–3 часа;
- не есть жареные, маринованные, острые и кислые продукты и блюда;
- отказаться от употребления алкогольных напитков и курения;
- есть не менее чем за два часа до сна;
- привести в норму вес;
- носить удобную одежду, отказаться от тугих поясов;
- исключить наклоны после еды;
- перестать принимать лекарственные средства, которые могут спровоцировать расслабление гастроэзофагеального сфинктера.
В качестве терапии народными методами можно принимать сироп из цветов одуванчика. Для его получения нужно нарезать цветки одуванчика и, помещая слоями в банку, пересыпать их сахаром. Получившуюся смесь хорошо подавить и настаивать до образования сока. После этого 1 чайную ложку сока разводить на полстакана воды и принимать перед едой по 3 раза в день. Можно также заварить в виде чая смесь из ноготков, мелиссы, душицы и подорожника. Перед применением нужно развести 1 столовую ложку полученного концентрата в 200 мл воды. Принимать по 1/3 стакана до приема пищи.
Ухудшение ситуации
Рефлюкс-эзофагит 2 степени характеризуется развитием на слизистой оболочке пищевода эрозий и язвенных изменений, которые стремятся слиться в единое целое, таким образом, увеличивая площадь поражения. При этом процент поражения составляет не менее 40% от всего органа.
При осмотре видны эрозии алого цвета с многочисленными кровоподтеками, отеки и утолщения. На верхнем слое слизистой оболочки наблюдаются выделения гнойного, серозного и кровянистого характера. При рвоте отслоившаяся слизистая может выходить вместе со рвотными массами. Эту стадию уже нужно лечить медикаментозными средствами:
- Прокинетики – группа лекарственных средств (Димелиум, Мотилиум, Домстал и др.), которая направлена на стимуляцию моторной функции пищеварительного тракта. В результате их применения происходит стимуляция тонуса нижнего пищеводного сфинктера, быстрое прохождение пищевого комка по пищеводу, ускоренное опорожнение желудка от переваренной пищи.
- Антацидные средства (Альмагель, Аджифлюкс, Маалокс) применяются для нейтрализации избытка соляной кислоты в желудке, нормализации кислотности желудочного сока и защиты стенок желудка за счет обволакивающего эффекта.
- Противоязвенные препараты, такие как Ранитидин, Омепразол, Лансопрозол и другие, снижают образование соляной кислоты и обладают бактерицидным эффектом в отношении Helicobacter pylori.
При прогрессировании заболевания до рефлюкс-эзофагита 3–4 степени поражаются одна или несколько пищеводных складок. Слизистая оболочка поражена до 75% по окружности. Усугубляется симптоматика и расстройства функционирования органа. Из-за этого происходит нарушение в работе соседних задействованных в пищеварении органов (кишечник, желудок, желчный пузырь, печень).
При отсутствии адекватного лечения запускается процесс превращения клеток органа в некротические волокна, наблюдается гниение, формируется онкопатология.
На этих стадиях необходима комплексная терапия состояния, которая включает в себя диету, соблюдение рекомендованных правил, прием указанных выше лекарственных средств, а также применение лекарств из группы гастропротекторов и репарантов. К ним относятся: Вентер, Солкосерил, Актовегин и другие.
При первых симптомах болезни необходимо обратиться к специалисту. Все средства и дозировки подбираются индивидуально лечащим врачом по результатам анализов и исследований. В случае запущенной формы возможно оперативное лечение болезни.