\ ^ffii. 1 Jt ^ ». j, 1
ШКОЛА ЖИЗНИ
Небулайзерная терапия: практическое руководство
Наталья Трушенко
В настоящее время самым эффективным способом лечения заболеваний дыхательной системы по праву считается ингаляционная терапия. С помощью ингаляции достигается адресная доставка -быстрое поступление лекарственного вещества непосредственно в бронхи.
На сегодняшний день одну из ключевых позиций в ингаляционной терапии занимают ингаляции с помощью небулайзеров. Небулайзер (от латинского слова nebula - "туман", "облако") - это прибор, который преобразует жидкие формы лекарств в мельчайшие капли (аэрозольное облако) и обеспечивает доставку лекарства в нижние отделы дыхательных путей.
У небулайзерной терапии есть ряд неоспоримых преимуществ:
Эффективная доставка лекарства непосредственно в бронхи;
Простота выполнения ингаляций (доставка лекарства во время спокойного дыхания);
Поступление в легкие лекарства в чистом виде, отсутствие пропеллентов (дополнительных примесей, например, как в баллончиках с дозированными аэрозолями);
Снижение количества лекарства, оседающего в полости рта, незначительное всасывание в кровь и вследствие этого уменьшение побочных эффектов.
Наибольшую роль небулайзеры играют в лечении хронических заболеваний органов дыхания -бронхиальной астмы, хронической обструктивной болезни легких, бронхоэктатической болезни, му-ковисцидоза. Хотя в определенных ситуациях небулайзерная терапия может оказать неоценимую помощь в лечении пневмонии, острого бронхита, крупа и ряда других состояний.
Выбор модели небулайзера
При выборе небулайзера нужно четко представлять себе цели и задачи его применения в будущем: где будет проходить его эксплуатация - в больнице, в домашних условиях, в дороге или на работе (уточняйте портативность, вес прибора и уровень шума, производимого им); какую болезнь будут лечить с помощью него, какими препаратами, насколько много им будут пользоваться, сколько членов семьи, возраст пользователей.
В зависимости от принципа работы небулайзеры делятся на следующие типы, у каждого из которых есть свои преимущества и недостатки (табл. 1). Компрессорные небулайзеры, в которых лекарственное вещество расщепляется в аэрозоль мощным потоком воздуха, нагнетаемым компрессором. Это самый распространенный и универсальный тип небулайзеров.
Таблица 1. Преимущества и недостатки разных типов небулайзеров
Тип небулайзера Достоинства Недостатки
Компрессорные Возможность использовать любые лекарственные препараты Относительная дешевизна Большой выбор моделей Повышенный уровень шума Громоздкость
Ультразвуковые Компактность (некоторые модели) Бесшумность Большой объем камеры Большая производительность (мл/мин) Большой остаточный объем Есть препараты, которые могут разрушаться под действием ультразвуковой волны (будесонид!)
Mesh-небулайзеры (мембранные) Портативность (самый маленький небулайзер в мире) Бесшумность Возможность использовать любые лекарства Возможность проведения ингаляции лежа Более экономное расходование лекарства Меньшая продолжительность ингаляции Возможность засорения микроотверстий мембраны частицами аэрозоля при несоблюдении правил эксплуатации Требуют более тщательного ухода Высокая цена
ШКОЛА ЖИЗНИ
Устройство небулайзера: 1 - камера небулайзера, 2 - воз-духоводная трубка, 3 - компрессор.
Ультразвуковые небулайзеры, расщепляющие лекарства при помощи ультразвука. Их часто используют в физиотерапевтических отделениях больниц. В рутинном использовании их главный недостаток - невозможность использования ряда лекарств (например, будесонида).
Меш-небулайзеры (от английского слова mesh -"сито"), расщепляющие лекарственный раствор путем просеивания через вибрирующую сетку-мембрану (пластину с множественными микроскопическими отверстиями). Это новое поколение небулайзеров, у которых есть несколько названий: мембранные, электронно-сетчатые, небулайзеры на основе технологии вибрирующего сита (Vibrating MESH Technology). У этих небулайзеров есть ряд существенных преимуществ (см. табл. 1). Однако следует учитывать возможность засорения миниатюрных отверстий частицами аэрозоля при несоблюдении правил эксплуатации.
Каждый небулайзер состоит из небулайзерной камеры для распыления (или собственно небулайзера), которая заполняется раствором для ингаляций, компрессора (воздушного насоса) или уль-
Таблица 2. Технические требования к компрессорным небулайзерам (европейские стандарты)
Размер частиц аэрозоля >50% должны быть в диапазоне 1-5 мкм
Остаточный объем <1 мл
препарата
Время ингаляции <15 мин (для объема 5 мл)
Поток газа <10 л/мин
Рабочее давление 2-7 бар
Производительность >0,2 мл/мин
Объем камеры >5 мл
тразвукового генератора (рисунок). Компрессор и небулайзерная камера соединяются между собой трубкой-воздуховодом, по которой сжатый воздух попадает в камеру. В небулайзерной камере лекарство превращается в аэрозоль, которым надо дышать через лицевую маску или мундштук. Обращайте внимание на дополнительную комплектацию прибора: наличие насадки для носа (канюли), адаптера переменного тока, количество сменных воздушных фильтров, длину воздуховодной трубки; для детей важны наличие детской маски, отвлекающие приспособления (игрушки-насадки на камеру или игровая форма небулайзера).
При выборе модели компрессорного устройства следует опираться на технические характеристики, указанные в европейских стандартах небулайзерной терапии prEN 13544-1 (табл. 2).
При распылении частицы размером более 10 мкм осаждаются (и, соответственно, воздействуют) в ротоглотке, 5-10 мкм - в глотке, гортани и трахее, 1-5 мкм - в нижних дыхательных путях (бронхах), 0,5-1 мкм - в альвеолах (легочные пузырьки, находящиеся на концах мелких бронхов, через которые в кровь проникает кислород). А частицы менее 0,5 мкм остаются взвешенными в воздухе, не осаждаются в органах дыхания и свободно выходят при выдохе.
Поэтому ко всем небулайзерам предъявляется требование, чтобы не менее 50% частиц в аэрозоле были размером от 1 до 5 мкм. Основной характеристикой каждого небулайзера служит так называемая респирабельная фракция - доля частиц (в процентах) с аэродинамическим диаметром <5 мкм в аэрозоле. У хороших небулайзеров респирабельная фракция составляет порядка 75%, данный показатель индивидуален для каждой модели и должен быть указан в инструкции к прибору.
У некоторых моделей небулайзеров можно с помощью определенных насадок регулировать размер частиц в лечебном аэрозоле. Это позволяет дифференцированно лечить нижние (бронхи) и верхние (трахея, голосовые связки, носоглотка) дыхательные пути. Есть небулайзеры, специально созданные для лечения хронических синуситов (гайморита). Правда, данные опции существенно влияют на конечную стоимость прибора.
Многие современные небулайзеры оснащены системой клапанов вдоха и выдоха, или так называемой системой "виртуальных клапанов". Именно от наличия и устройства клапанов зависит степень потери лекарства.
Правила эксплуатации
Каждый компрессор и каждая небулайзерная камера имеют свои собственные характеристики,
Астма и аллергия 4/2015
\ ^ffii. 1 Jt ^ ». j, 1
ШКОЛА ЖИЗНИ
поэтому случайная комбинация любого компрессора с любой камерой не гарантирует эффективной работы небулайзера. Следует использовать компрессор и небулайзерную камеру одного и того же производителя.
У детей раннего возраста для ингаляций рекомендуется использовать лицевую маску соответствующего размера, при этом необходимо, чтобы маска максимально плотно прилегала к лицу для ограничения контакта лекарств с глазами, уменьшения потери лекарства. У детей после 3 лет и у взрослых лучше использовать мундштук для ингаляций через рот, поскольку при его использовании доставка лекарства в легкие в несколько раз выше, чем при использовании маски. Носовые канюли нужны для доставки лекарства в полость носа. Они могут использоваться в комплексном лечении острых и хронических ринитов и синуситов.
При остаточном объеме (параметр, указываемый в инструкции к прибору) менее 1 мл полный объем лекарственного препарата может быть 2,0-2,5 мл, а при остаточном объеме более 1 мл необходимо около 4 мл препарата вместе с растворителем. Максимальный объем (лекарство + растворитель) - 8 мл. Объем жидкости, рекомендуемый для распыления, в большинстве небулайзеров составляет 3-5 мл. Для его достижения к лекарственному препарату нужно добавить физиологический раствор. Не надо использовать для этих целей питьевую и минеральную воду!
Абсолютно во всех моделях нельзя допускать попадания жидкости в компрессор и накрывать компрессор во время работы.
Среднее время одной ингаляции - 5-10 минут. Оно зависит от конкретного вида небулайзера (скорости потока), объема лекарства (лекарство + растворитель), объема камеры небулайзера. Со временем возможно изнашивание небулайзера, из-за чего скорость струи падает, а размер частиц увеличивается. Сроки службы небулайзерных камер различны (от 3 месяцев до 3 лет). Не забудьте также, что следует вовремя заменять воздушный фильтр (запасные фильтры входят в комплект).
Хранить небулайзер лучше в разобранном виде для большей сохранности узлов соединения.
Техника ингаляции
1. Во время ингаляции надо сидеть, не разговаривать и держать ингалятор прямо. Не следует наклоняться вперед, так как это затруднит поступление аэрозоля в дыхательные пути.
2. Используйте только те лекарства, которые назначил врач. Лекарство для ингаляций должно быть комнатной температуры.
3. Заправлять небулайзер надо только непосредственно перед ингаляцией, используя при этом стерильные шприцы (на 2,0 или 5,0 мл). Сначала наливается физиологический раствор и уже потом лекарство. Иначе наиболее концентрированный лечебный раствор останется на дне камеры.
4. Зажмите мундштук зубами, обхватите губами. Во время ингаляций надо дышать глубоко, медленно, через рот, можно задерживать дыхание на 1-2 секунды перед выдохом. Но если эта рекомендация неосуществима, ничего страшного, можно просто спокойно дышать. Помните, что слишком частое и глубокое дыхание может вызвать головокружение.
5. Закончите ингаляцию тогда, когда изменится звук, исходящий из камеры небулайзера (появится "шипение"), закончится выделение аэрозоля из небулайзера, лекарство в камере.
6. После ингаляции кортикостероидов (будесони-да) необходимо прополоскать рот кипяченой водой комнатной температуры, в случае использования маски тщательно умыться, не затрагивая зону глаз.
Обработка небулайзера
Для предотвращения кристаллизации препаратов и бактериального загрязнения за небулайзера-ми нужен уход. Особенно важна обработка для меш-небулайзеров. При блокаде пор меш-мембраны эти небулайзеры могут оставаться способными к генерации аэрозоля, однако специфические характеристики и лечебный эффект аэрозоля могут быть значительно нарушены.
После ингаляции небулайзер надо промыть теплой чистой водой. Для обработки не следует применять щетки и ершики. Обратите внимание, что для разных деталей небулайзера способы обработки различаются. Например, в небулайзерах Pari нельзя мыть соединительную трубку. В меш-небулайзерах мембрану нельзя тереть пальцами или ватными палочками, ее очищают просто под струей теплой воды.
При использовании одного и того же небулайзера несколькими людьми необходимо дезинфицировать (стерилизовать) камеру небулайзера после каждого человека. При регулярном ежедневном использовании одним человеком дезинфекцию следует проводить 1 раз в неделю.
Стерилизацию небулайзера можно проводить в разобранном виде с помощью горячего пара, например в паровом стерилизаторе, предназначенном для обработки детских бутылочек. Большинство деталей небулайзерной камеры (за исключением масок из поливинилхлорида, силиконовых клапанов, см. инструкцию к конкретному прибору) можно
ШКОЛА ЖИЗНИ
кипятить. Но следите, чтобы в емкости было достаточное количество воды (все части должны быть погружены в воду).
Перед сборкой все части небулайзера должны быть высушены. Сушить небулайзер следует при комнатной температуре, поместив части небулайзе-ра на сухое, чистое, неволокнистое полотенце. Можно использовать для высушивания бытовой фен.
Лекарства для небулайзера
Для проведения небулайзерной терапии используются только специально предназначенные для этих целей лекарственные растворы. В этих препаратах даже маленькая частица раствора в аэрозоле сохраняет все лекарственные свойства. Продаются они в форме флаконов или пластиковых контейнеров - ампул (небул), что позволяет их удобно дозировать.
Небулайзеры используются для доставки брон-хорасширяющих, отхаркивающих препаратов, ингаляционных кортикостероидов, антибиотиков и других лекарственных средств.
Для снятия бронхоспазма используют брон-хорасширяющие препараты из разных групп (фе-нотерол, сальбутамол и ипратропия бромид) и их комбинации (например, сальбутамол + ипратро-пий). Существенными преимуществами их использования с помощью небулайзера являются широкие возможности в индивидуальном подборе дозы и доставка лекарства в бронхи даже при сильном бронхо спазме.
Кроме того, небулайзер позволяет проводить активную противовоспалительную терапию с помощью жидкой формы кортикостероида будесонида. Ингаляции будесонида через небулайзер позволяют добиться быстрого противовоспалительного эффекта. При его использовании гораздо меньше вероятность развития побочных эффектов, чем при использовании кортикостероидов в таблетках или внутривенно. Объясняется это тем, что после ингаляции будесонида системного кровотока достигает
только 6,5% дозы у детей и 14% дозы у взрослых, в то время как весь принятый внутрь преднизолон, прежде чем попасть в дыхательные пути, оказывается в крови больного. Кроме того, лечение будесони-дом с помощью небулайзера позволяет уменьшить необходимость в применении таблетированных, внутривенных гормонов.
Последовательность действий (дозы, кратность введения, название лекарств) на случай тяжелого приступа астмы следует заранее обговорить с лечащим врачом. Конкретная схема подбирается индивидуально.
Не менее важно знать и перечень лекарств, которые НЕЛЬЗЯ ингалировать с помощью небулай-зера.
1. Все растворы, содержащие масла (опасно для здоровья!). Для ингаляции паров масляных растворов существуют паровые ингаляторы.
2. Взвеси - отвары и настои трав, микстуры от кашля, различные растворы для полоскания. Ингаляция этих средств с помощью небулайзера абсолютно неэффективна. Кроме того, использование некоторых из них может вывести из строя небулайзер.
3. Лекарства, не имеющие ингаляционных форм и не действующие на слизистую бронхов, - тео-филлин, эуфиллин, папаверин, платифиллин, анти-гистаминные препараты (дифенгидрамин, димедрол и другие).
4. Системные кортикостероиды (дексаметазон, гидрокортизон, преднизолон и другие). Ингаляция технически возможна, но действие не будет местным и останется системным, со всеми потенциальными осложнениями.
На сегодняшний день небулайзеры уже прочно вошли в медицинскую практику. Использование небулайзеров существенно расширяет возможности лечения болезней дыхательной системы в домашних условиях, уменьшает необходимость в госпитализации, позволяет предотвратить развитие тяжелых обострений, что делает их незаменимыми при хроническом и тяжелом течении этих заболеваний.
Астма и аллергия 4/2015
Материал предназначен для пациентов
Для цитирования:
Авдеев С.Н. Современные возможности небулайзерной терапии: принципы работы и новые технические решения // РМЖ. Медицинское обозрение. 2013. №19. С. 945
Введение Эффективность терапии заболеваний легких зависит не только от правильного выбора лекарственного препарата, но и от способа его доставки в организм пациента. Ингаляционный путь введения медицинских аэрозолей является наиболее эффективным способом доставки лекарственных препаратов при заболеваниях легких: препарат направляется непосредственно к месту своего действия - в дыхательные пути больного . Залогом успешной ингаляционной терапии являются не только свойства препарата (его химическая структура), но и такие факторы, как выбор оптимальной системы его доставки и обучение пациента ингаляционной технике .
Эффективность терапии заболеваний легких зависит не только от правильного выбора лекарственного препарата, но и от способа его доставки в организм пациента. Ингаляционный путь введения медицинских аэрозолей является наиболее эффективным способом доставки лекарственных препаратов при заболеваниях легких: препарат направляется непосредственно к месту своего действия - в дыхательные пути больного . Залогом успешной ингаляционной терапии являются не только свойства препарата (его химическая структура), но и такие факторы, как выбор оптимальной системы его доставки и обучение пациента ингаляционной технике .
Идеальное устройство доставки должно обеспечивать депозицию большой фракции препарата в легких, быть достаточно простым в использовании, надежным, доступным для применения в любом возрасте и при тяжелых стадиях заболевания. К основным типам систем доставки относятся: дозированные аэрозольные ингаляторы (ДАИ), дозированные порошковые ингаляторы (ДПИ), жидкостные ингаляторы (soft mist inhalers) и небулайзеры . Каждое из этих средств доставки имеет свои достоинства и недостатки (табл. 1).
Небулайзеры используются в клинической практике более 100 лет. Термин «небулайзер» (от лат. nebula - туман, облачко) впервые был употреблен в 1874 г. для обозначения «инструмента, превращающего жидкое вещество в аэрозоль для медицинских целей» . Небулайзеры позволяют провести ингаляцию лекарственного вещества во время спокойного дыхания пациента, таким образом решая проблемы координации «больной - ингалятор» . Данные приборы могут быть использованы у наиболее тяжелых больных, не способных применять другие виды ингаляторов, а также у пациентов «крайних» возрастных групп - детей и пожилых . При помощи небулайзеров возможна доставка в дыхательные пути больного разнообразных препаратов, а при необходимости - их высоких доз.
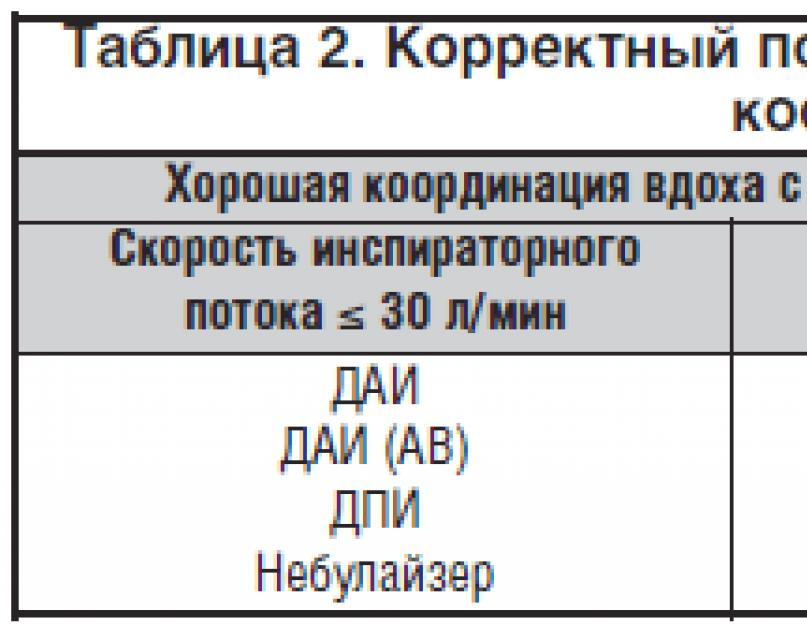
Как из видно из таблицы 2 (рекомендации European Respiratory Society и International Society for Aerosols in Medicine, 2011), небулайзеры могут быть использованы у пациентов с плохой и хорошей координацией вдоха с активацией ингалятора, независимо от величины создаваемого инспираторного потока .
Показания к применению
небулайзеров
Абсолютных показаний к применению небулайзеров немного. Они должны использоваться, когда :
1) лекарственное вещество не может быть доставлено в дыхательные пути при помощи других ингаляторов, т.к. существует достаточно много лекарственных препаратов, для которых не создано портативных ингаляторов (ДАИ и ДПИ): антибиотики, муколитики, препараты сурфактанта, простаноиды и др.;
2) необходима доставка препарата в альвеолы (например, препараты сурфактанта при остром респираторном дистресс-синдроме);
3) тяжесть состояния пациента или его физическое состояние не позволяют правильно использовать портативные ингаляторы. Данное показание является наиболее важным и значимым при выборе ингаляционной техники. Несмотря на известные достоинства дозированных ингаляторов (ДИ) - малые размеры, более низкая стоимость, быстрота использования, их применение требует четкой координации между вдохом больного и высвобождением лекарственного препарата, а также форсированного маневра. Пожилой возраст больного часто может быть препятствием для правильного использования всех видов ингаляционной техники, кроме небулайзера. Небулайзер является также единственно возможным средством доставки аэрозольных препаратов у детей до 3 лет.
К объективным критериям, требующим назначения ингаляций при помощи небулайзеров, относят: снижение инспираторной жизненной емкости менее 10,5 мл/кг веса (например, < 730 мл у больного массой 70 кг); инспираторный поток больного менее 30 л/мин; неспособность задержки дыхания более 4 с, кроме того, использование небулайзеров показано больным с двигательными расстройствами, нарушением уровня сознания .
Все остальные показания являются относительными (т.е. в данных ситуациях небулайзер можно заменить другими ингаляционными системами):
1) необходимость использования большой дозы препарата. Дозы лекарственных препаратов могут зависеть от функциональной тяжести заболевания. Максимальный ответ на ингаляционные лекарственные препараты при тяжелой бронхиальной обструкции может быть достигнут только при использовании высоких доз препаратов . Причинами такого физиологического ответа при тяжелой степени бронхиальной обструкции могут быть наличие анатомических препятствий (секрет, спазм, отек слизистой и другие нарушения) для доступа препарата к рецепторам и, возможно, потребность в большей пропорции доступных рецепторов для достижения максимального ответа;
2) предпочтение пациента, что выражается в том, что многие больные во время обострения заболевания предпочитают использовать терапию и технику, отличную от той, которую они используют в привычной, домашней среде;
3) практическое удобство. Несмотря на то, что эффективность ингаляционной техники при использовании ДИ со спейсером и небулайзера приблизительно одинакова во многих ситуациях, применение небулайзеров является более простым методом терапии, не требует обу-чения пациента дыхательному маневру и контроля врача за техникой ингаляции. В случае использования небулайзера врач может быть уверен в том, что больной получает точную дозу лекарственного препарата.
Также следует напомнить о других достоинствах небулайзера по сравнению с прочими средствами доставки - в случае необходимости во время ингаляции возможно использование кислорода.
Доставка препарата в дыхательные пути зависит от множества факторов, важнейшим из которых является размер частиц лекарственного аэрозоля. Условно распределение частиц аэрозоля в дыхательных путях в зависимости от их размера можно представить следующим образом (рис. 1):
. более 10 мкм − осаждение в ротоглотке;
. 5-10 мкм − осаждение в ротоглотке, гортани и трахее;
. 2-5 мкм − осаждение в нижних дыхательных путях;
. 0,5-2 мкм − осаждение в альвеолах;
. менее 0,5 мкм − не осаждаются в легких .
Эффективность продукции аэрозоля, его свойства и доставка в дыхательные пути зависят от типа небулайзера, его конструкционных особенностей, сочетания системы компрессор - небулайзер и др. Однако традиционные небулайзеры не лишены и недостатков, таких как длительное время ингаляции, относительно невысокая легочная депозиция препаратов, возможность контаминации оборудования при неправильном обслуживании и др. (табл. 1).
Принцип работы небулайзеров
В течение многих лет в зависимости от вида энергии, превращающей жидкость в аэрозоль, выделяли 2 основных типа небулайзеров: 1) струйные - использующие струю газа (воздух или кислород); 2) ультразвуковые (УЗ) - использующие энергию колебаний пьезокристалла . Относительно недавно (около 3 лет назад) появился новый, третий тип небулайзеров - мембранные, которые благодаря новому принципу работы позволяют преодолеть множество недостатков, связанных с применением традиционных небулайзеров.
Струйные небулайзеры
Принцип работы струйного небулайзера основан на эффекте Бернулли . Воздух или кислород (рабочий газ) входит в камеру небулайзера через узкое отверстие (которое носит название Вентури). На выходе из этого отверстия давление падает, скорость газа значительно возрастает, что приводит к засасыванию в эту область пониженного давления жидкости через узкие каналы из резервуара камеры . При встрече жидкости с воздушным потоком, под действием газовой струи она разбивается на мелкие частицы, размеры которых варьируют от 15 до 500 μм - это так называемый «первичный» аэрозоль. В дальнейшем эти частицы сталкиваются с «заслонкой», в результате чего образуется «вторичный» аэрозоль - ультрамелкие частицы размером от 0,5 до 10 μм (около 0,5% от «первичного» аэрозоля), который далее ингалируется, а большая доля частиц «первичного» аэрозоля (около 99,5%) осаждается на внутренних стенках камеры небулайзера и вновь вовлекается в процесс образования аэрозоля (рис. 2).
Ультразвуковые небулайзеры
УЗ-небулайзеры для продукции аэрозоля используют энергию высокочастотных колебаний пьезокристалла. Сигнал высокой частоты (1-4 MHz) деформирует кристалл, и вибрация от него передается на поверхность раствора препарата, где происходит формирование «стоячих» волн . При достаточной частоте
УЗ-сигнала на перекрестье этих волн происходит образование «микрофонтана» (гейзера), т.е. образование и высвобождение аэрозоля. Размер частиц обратно пропорционален акустической частоте сигнала 2/3 степени. Частицы большего диаметра высвобождаются на вершине гейзера, а меньшего - у его основания . Как и в струйном небулайзере, частицы аэрозоля сталкиваются с «заслонкой», более крупные возвращаются обратно в раствор, а более мелкие - ингалируются (рис. 3). Продукция аэрозоля в УЗ-небулайзере практически бесшумная и более быстрая по сравнению со струйными . Однако их недостатками являются неэффективность производства аэрозоля из суспензий и вязких растворов; как правило, больший остаточный объем; повышение температуры лекарственного раствора во время небулизации и возможность разрушения структуры лекарственного препарата .
Мембранные небулайзеры
Новое поколение небулайзеров имеет принципиально новое устройство работы: они используют вибрирующую мембрану или пластину с множественными микроскопическими отверстиями (сито), через которую пропускается жидкая лекарственная субстанция, что приводит к генерации аэрозоля . Новое поколение небулайзеров имеет несколько названий: мембранные, электронные, небулайзеры с вибрирующим ситом (Vibrating Mesh Nebulizers - VMN) или mesh-небулайзеры.
В этих устройствах частицы «первичного» аэрозоля соответствуют размерам респирабельных частиц (чуть больше диаметра отверстий), поэтому не требуется использование заслонки. Данный тип технологии предполагает использование небольших объемов наполнения и достижение более высоких значений легочной депозиции по сравнению с обычными струйными или УЗ-небулайзерами. Различают 2 типа мембранных небулайзеров: использующие «пассивную» вибрацию мембраны и «активную» .
В небулайзерах, использующих «активную» вибрацию мембраны, сама мембрана подвергается вибрации от пьезоэлектрического кристалла. Поры в мембране имеют коническую форму, при этом самая широкая часть пор находится в контакте с лекарственным препаратом . В небулайзерах данного типа деформация мембраны в сторону жидкого лекарственного вещества приводит к «насасыванию» жидкости в поры мембраны (рис. 4). Деформация мембраны в другую сторону приводит к выбрасыванию частиц аэрозоля в сторону дыхательных путей больного. Принцип «активной» вибрации мембраны используется в небулайзерах AeroNeb Pro и AeroNeb Go (Aerogen) и eFlow (Pari).
В устройствах, в основе которых лежит «пассивная» вибрация мембраны, вибрации трансдьюсера (рожка) воздействуют на жидкое лекарственное вещество и проталкивают его через сито, которое колеблется с частотой рожка (рис. 5) . В отличие от традиционных струйных или УЗ-небулайзеров аэрозоль, который образуется при прохождении жидкого лекарственного вещества через мембрану-сито, не подвергается обратной рециркуляции и может быть сразу доставлен в дыхательные пути больного. Принцип «пассивной» вибрации мембраны используется в
небулайзере OMRON Micro AIR U22 (OMRON Healthcare, Япония) - самый маленький небулайзер в мире .
В отличие от традиционных УЗ-небулайзеров в мембранных небулайзерах энергия колебаний пьезокристалла направлена не на раствор или суспензию, а на вибрирующий элемент, поэтому не происходит согревания и разрушения структуры лекарственного вещества. Благодаря этому мембранные небулайзеры могут быть использованы при ингаляции протеинов, пептидов, инсулина и антибиотиков . В исследовании in vitro Y. Yoshiyama et al. показали, что мембранный небулайзер OMRON U22 способен эффективно производить аэрозоль из суспензии будесонида, при этом выход аэрозоля составляет 70% от дозы препарата .
К потенциальным недостаткам мембранных небулайзеров относится возможность засорения миниатюрных отверстий частицами аэрозоля, особенно при использовании суспензий . Риск засорения отверстий зависит от частоты и условий обработки ингаляторов. Благодаря более высокой эффективности мембранных небулайзеров при их использовании требуется уменьшение стандартных доз и объема наполнения лекарственных препаратов.
Подробные инструкции по использованию струйных и мембранных небулайзеров представлены в таблице 3 .
Новые технические решения
небулайзерной терапии
Среди новых технических решений в области небулайзерных технологий можно отметить и дальнейшее развитие традиционных струйных небулайзеров. Созданы компрессоры, которые благодаря своим небольшим размерам приближают небулайзеры к портативным устройствам доставки (и при этом не уступают более массивным «коллегам» по техническим характеристикам) (рис. 6). Появились новые решения в классе адаптивных устройств доставки − дозиметрических небулайзеров, принципиальным отличием которых является адаптация продукции и высвобождения аэрозоля с дыхательным паттерном больного . Устройство автоматически анализирует инспираторное время и инспираторный поток больного, и затем на основе этого анализа аппарат обеспечивает продукцию и высвобождение аэрозоля в течение первых 50% последующего вдоха (рис. 7). Ингаляция продолжается до тех пор, пока не достигается выход точно установленной дозы лекарственного вещества, после чего аппарат подает звуковой сигнал и прекращает ингаляцию. Примером небулайзеров данного типа являются I-nebTM (Philips Respironics, US) и AKITA Inhalation System (Aktivaero GmbH, Germany).
И, наконец, продолжается усовершенствование классических моделей струйных небулайзеров. Нужно помнить, что системы струйных небулайзеров (т.е. небулайзер-компрессор) разных производителей не являются абсолютно идентичными по своей эффективности, и это нужно обязательно учитывать при выборе системы доставки для госпитальной или домашней ингаляционной терапии. На практике сравнение эффективности различных систем небулайзеров представляет собой очень непростую клиническую задачу. Для этого требуется клиническое исследование по оценке эффективности бронхорасширяющих препаратов у пациентов с обструктивными заболеваниями легких. Проведение такого типа исследований намного более трудоемко и ответственно по сравнению со стендовыми и лабораторными исследованиями, по этой причине таких работ сегодня выполняется очень мало. Поэтому заслуживают внимания результаты недавно представленного исследования, посвященного сравнению эффективности двух различных систем струйных небулайзеров.
T. Sukumaran et al. провели рандомизированное контролируемое исследование, включавшее 60 пациентов с бронхиальной астмой (дети в возрасте от 7 до 13 лет с пиковой (максимальной) скоростью выдоха (ПСВ) менее 70% от должных величин) . Пациенты случайным методом были разделены на 2 группы: первая группа больных (n=30) получала терапию раствором сальбутамола (0,15 мг/кг массы тела, растворенного в 2 мл физиологического раствора) при помощи небулайзера NE-C900 (OMRON Healthcare), а вторая группа − такую же терапию с помощью небулайзера Redimist (RE). Для получения приемлемых показаний ПСВ было выполнено не менее трех маневров с целью оценки данного показателя до ингаляции с сальбутамолом и спустя 15 и 30 мин. после ингаляции.
Исходные показатели ПСВ в обеих группах были одинаковыми. Различия исходного показателя ПСВ и показателя через 15 мин. после ингаляции, а также исходного показателя ПСВ и показателя через 30 мин. после ингаляции были достоверными в обеих группах. Улучшение показателя ПСВ в группе использования небулайзера OMRON NE-C900 было более существенным, чем в группе RE через 15 мин. после ингаляции (р=0,005). Различия по ПСВ между показаниями через 15 и 30 мин. после ингаляции в обеих группах не были статистически значимыми. При сравнении неоднократно измеренных показателей ПСВ метод ANOVA показал постоянство данных и отсутствие существенных различий в изменениях в обеих группах на начальном этапе, спустя 15 и 30 мин. после ингаляции.
Таким образом, данное исследование продемонстрировало, что бронхорасширяющий эффект (выражающийся в улучшении показателей ПСВ) через 15 мин. после ингаляции сальбутамола был более выражен при применении небулайзера OMRON NE-C900, чем при использовании небулайзера Redimist. Данное исследование не только ясно продемонстрировало разницу в эффективности различных систем струйных небулайзеров, что важно с точки зрения выбора оптимальной техники, но и может иметь определенное значение для отечественной медицинской практики, т.к. небулайзер NE-C900 (OMRON Healthcare) (рис. 8) сегодня доступен и на нашем рынке. Небулайзер NE-C900 позиционируется как прибор для использования в т.ч. и в стационарных условиях. С учетом доказанной высокой эффективности в клиническом исследовании и технических особенностей устройства (мощный компрессор с возможностью генерации воздушного потока до 7 л/мин и простая небулайзерная камера, состоящая всего из двух частей) небулайзер OMRON NE-C900 может иметь преимущества при выборе надежных и эффективных устройств доставки.
Принципы обработки и дезинфекции небулайзеров
Процедуры по обработке и дезинфекции небулайзеров, предлагаемые производителями, могут значительно варьировать в зависимости от марки используемого прибора. Между тем представляется очень важным использовать унифицированные правила по обработке небулайзеров .
Согласно рекомендациям Centre for Diseases Control and Prevention (CDC), процедура обработки медицинских инструментов, в т.ч. и небулайзеров, должна включать 4 последовательных этапа: мытье, полоскание, дезинфекцию и сушку . Во время этих процедур персоналу или лицам, проводящим обработку, необходимо соблюдать строгую гигиену рук. Основные рекомендации по обработке небулайзеров, приведенные в разных документах, представлены в таблице 4.











Литература
1. Tashkin D.P. Dosing strategies for aerosol delivery to the airways // Respir Care. 1991. Vol. 36. Р. 977-988.
2. Cochrane M.G., Bala M.V., Downs K.E. et al. Inhaled corticosteroids for asthma therapy. Patient compliance, devices, and inhalation technique // Chest. 2000. Vol. 117. Р. 542-550.
3. Авдеев С.Н. Устройства доставки ингаляционных препаратов, используемые при терапии заболеваний дыхательных путей // Русский медицинский журнал. 2002. Т. 10. № 5. С. 255-261.
4. Muers M.F. Overview of nebulizer treatment // Thorax. 1997. Vol. 52 (Suppl. 2). Р. 25-30.
5. Boe J., Dennis J.H., O"Driscoll B.R. et al. European Respiratory Society Guidelines on the use of nebulizers // Eur Respir J. 2001. Vol. 18. Р. 228-242.
6. Laube B.L., Janssens H.M., de Jongh F.H. et al. What the pulmonary specialist should know about the new inhalation therapies // Eur Respir J. 2011. Vol. 37. Р. 1308-1331.
7. O’Donohue A. and the National Association for Medical Direction of Respiratory Care (NAMDRC) Consensus Group // Chest. 1996. Vol. 109. Р. 14-20.
8. Douglas J.C., Rafferty P., Fergusson R.J. et al. Nebulised salbutamol without oxygen in acute severe asthma: how effective and how safe? // Thorax. 1985. Vol. 40. Р. 180- 183.
9. Barry P.W., O’Callaghan C. Therapeutic aerosols // Medicine (London). 1995. Vol. 23. Р. 270-273.
10. Dennis J.H. A review of issues relating to nebulizer standards // J Aerosol Med. 1998. Vol. 11. Р. 73-79.
11. Boe J., Dennis J.H., O"Driscoll B.R. et al. European Respiratory Society Guidelines on the use of nebulizers // Eur Respir J. 2001. Vol. 18. Р. 228-242.
12. O’Callaghan C., Barry P.W. The science of nebulised drug delivery // Thorax. 1997. Vol. 52 (Suppl 2). Р. 31-44.
13. Swarbrick J., Boylan J.C. Ultrasonic nebulisers. In: Encyclopedia of Pharmaceutical Technology. New York: Marcel Dekker, 1997. Р. 339-351.
14. Dessanges J.F. Nebuliseurs. La Lettre du Pneumologue. 1999, ii: I-II.
15. Nikander K. Drug delivery systems // J Aerosol Med. 1994. Vol. 7 (Suppl 1). Р. 19-24.
16. Dhand R. Nebulizers that use a vibrating mesh or plate with multiple apertures to generate aerosol // Respir Care. 2002. Vol. 47. Р. 1406-1418.
17. Vecellio L. The mesh nebulizer: a recent technical innovation for aerosol delivery // Breathe. 2006. Vol. 2. Р. 253-260.
18. Knoch M., Keller M. The customised electronic nebuliser: a new category of liquid aerosol drug delivery systems // Expert Opin Drug Deliver. 2005. Vol. 2. Р. 377-390.
19. Newman S., Gee-Turner A. The Omron MicroAir vibrating mesh technology nebuliser, a 21st century approach to inhalation therapy // J Appl Therap Research. 2005. Vol. 5. Р. 429-33.
20. Yoshiyama Y., Yazaki T., Arai M. et al. The nebulization of budesonide suspensions by a newly designed mesh nebulizer. In: Dalby R.N., Byron P.R., Peart J. and Farr S.F., eds. Respiratory drug delivery VIII. Raleigh: Davis Horwood, 2002. Р. 487-489.
21. Denyer J. The Adaptive Aerosol Delivery (AAD) Technology: Past, Present and Future // J Aerosol Med. 2010. Vol. 32. Р. 1-10.
22. Sukumaran T., Pawankar R., Ouseph J. Asthma diagnosis and treatment - 1009. A clinical study of NE-C900 (OMRON) nebulizer // World Allergy Organization Journal. 2013. Vol. 6 (Suppl 1). P. 9.
23. Reychler G., Dupont C., Dubus J.C. pour le GAT (Groupe Aérosolthérapie de la SPLF) et le GRAM (Groupe Aérosols et Mucoviscidose de la Société Française de la Mucoviscidose). Hygiène du matériel de nébulisation: enjeux, difficultés et propositions d"amélioration // Rev Mal Respir. 2007. Vol. 24. Р. 1351-1361.
24. Rutala W.A., Weber D.J. Disinfection and sterilization in health care facilities: what clinicians need to know? // Clin Infect Dis. 2004. Vol. 39. Р. 702-709.
Небулайзерная терапия - это распыление лекарственного раствора до аэрозоля и подача его в дыхательные пути больного для проведении ингаляционной терапии (в пульмонологии). Основной целью небулайзерной (ингаляционной) терапии является достижение максимального местного терапевтического эффекта в дыхательных путях (уменьшение бронхоспазма, улучшение дренажной функции дыхательных путей и микроциркуляции, санация верхних дыхательных путей и бронхиального дерева, уменьшение отека слизистой и активности воспалительного процесса в ней, и др.) при незначительных проявлениях или отсутствии побочных эффектов. Преимуществами небулайзерной терапии являются:
Возможность использования, начиная с самого раннего возраста, при любом физическом состоянии больного и независимо от тяжести заболевания, в связи с отсутствием необходимости синхронизировать вдох с потоком аэрозоля (не требует совершения форсированных дыхательных маневров);
доставка большей дозы препарата и получение эффекта за более короткий промежуток времени (диспергирование лекарственного препарата, происходящее при образовании аэрозоля, увеличивает общий объем лекарственной взвеси, поверхность ее контакта с пораженными участками тканей, что существенно повышает эффективность воздействия);
возможность легко, правильно и точно дозировать лекарственные средства;
простая техника проведения ингаляций, в том числе в домашних условиях;
возможность использования широкого спектра лекарственных средств (могут быть использованы все стандартные растворы для ингаляций) и их комбинаций (возможность одновременного применения двух и более лекарственных препаратов), а также настоев и отваров фитосборов;
возможность подключения в контур подачи кислорода и включения в контур ИВЛ;
экологическая безопасность, так как отсутствует выделение в атмосферу фреона.
Небулайзерная терапия противопоказана при легочном кровотечении и спонтанном пневмотораксе на фоне буллезной эмфиземы легких, при сердечной аритмии и сердечной недостаточности, при индивидуальной непереносимости ингаляционной формы медикаментов.
Небулайзер (от лат. «nebula» - туман, облако) применяют для получения из жидкого лекарственного препарата аэрозоля и для осуществления (проведения) ингаляции этого аэрозоля. Небулайзер позволяет вводить во все органы дыхания (нос, бронхи, легкие) лекарственные препараты в чистом виде, без всяких примесей. Дисперсность аэрозолей, продуцируемых большинством небулайзеров, колеблется от 0,5 до 10 мкм. Частицы диаметром 8 - 10 мкм оседают в полости рта и трахее, диаметром от 5 до 8 мкм - в трахее и верхних дыхательных путях, от 3 до 5 мкм - в нижних дыхательных путях, от 1 до 3 мкм - в бронхиолах, от 0,5 до 2 мкм - в альвеолах (! небулайзеры - единственные средства доставки лекарственного препарата в альвеолы). Частицы размером менее 5 мкм носят название «респирабельная фракция» и обладают максимальным лечебным эффектом.
В зависимости от принципа работы небулайзеры делятся на:
Компрессорные - работают по принципу расщепления лекарственного средства в аэрозоль при помощи продавливания через узкое отверстие в камере, содержащей лечебный раствор, мощного потока воздуха, нагнетаемого компрессором; принцип использования сжатого воздуха в компрессорных небулайзерах является «золотым стандартом» ингаляционной терапии; главное достоинство компрессорных небулайзеров - их универсальность (могут распылять практически любые предназначенные для ингаляций растворы лекарственных препаратов) и относительная дешевизна (т.е. они более доступны); недостаток этого типа небулайзеров - повышенный уровень шума компрессора; типы компрессорных небулайзеров: конвекционные (общий тип), активируемые (управляемые) вдохом (небулайзеры Вентури), синхронизированные с дыханием (дозиметрические небулайзеры);
Ультразвуковые - работают по принципу расщепления лекарственных препаратов при помощи ультразвука (т.е. высокочастотными ультразвуковыми колебаниями мембраны); их преимущества – компактность и бесшумность, они не требуют замены небулизационных камер; процент аэрозоля, попадающий на слизистую дыхательных путей, превышает 90%, а средний размер аэрозольных частиц составляет 4 - 5 мкм, благодаря этому, требуемый лекарственный препарат, в форме аэрозоля в высокой концентрации достигает мелких бронхов и бронхиол; недостатки – есть препараты, полезное действие которых может разрушаться из-за высокочастотной ультразвуковой волны, например, антибиотики, гормональные препараты, муколитики (эти препараты не рекомендуется применять в ультразвуковых небулайзерах); выбор ультразвуковых небулайзеров является более предпочтительным в случаях, когда зоной воздействия препарата являются мелкие бронхи, а лекарство имеет форму солевого раствора;
Меш-небулайзеры (электронно-сетчатые) - расщепляют лекарственный раствор при помощи вибрирующей сетки-мембраны (технология вибрирующей сетки – «vibrating mesh technology»): при помощи низкочастотного ультразвука жидкость «просеивается» через мембрану с очень маленькими отверстиями, и смешивает получившиеся частицы с воздухом; меш-небулайзеры сочетают в себе достоинства ультразвуковых и компрессорных небулайзеров: они как и обычные ультразвуковые небулайзеры обладают компактностью, бесшумностью при работе, но в отличие от последних обладают пониженной частотой ультразвука, что позволяет использовать в меш-небулайзерах даже те препараты, которые противопоказаны к использованию в ультразвуковых, также мэш-небулайзеры характеризуются наименьшим остаточным объемом, следовательно позволяют наиболее экономно расходовать лекарственные средства; недостаток меш-небулайзеров - высокая цена по сравнению с предыдущими моделями.
Для небулайзерной терапии существуют специальные растворы лекарственных препаратов, которые выпускаются во флаконах или пластиковых контейнерах - небулах. Объем лекарства вместе с растворителем для проведения одной ингаляции составляет 2 - 5 мл. Расчет необходимого количества лекарства зависит от возраста пациента. Сначала в небулайзер наливается 2 мл физиологического раствора, затем добавляется необходимое количество капель лекарства. Не следует использовать в качестве растворителя дистиллированную воду, так как она может спровоцировать бронхоспазм, что приведет при проведении процедуры к появлению кашля и затрудненного дыхания. Аптечная упаковка с лекарственными препаратами хранится в холодильнике (если нет других указаний) в закрытом виде. После того, как аптечная упаковка была открыта, препарат необходимо использовать в течение двух недель. Желательно на флаконе записать дату начала использования препарата. Перед использованием лекарство необходимо подогреть до комнатной температуры.
Практические рекомендации (для проведения небулайзерной терапии). Во время ингаляции больной должен находиться в положении сидя, не разговаривать и держать небулайзер вертикально. При проведении ингаляции не рекомендуется наклоняться вперед, так как такое положение тела затрудняет поступление аэрозоля в дыхательные пути. При заболеваниях глотки, гортани, трахей, бронхов следует вдыхать аэрозоль через рот. После глубокого вдоха ртом следует задержать дыхание на 2 секунды, затем сделать полный выдох через нос. Лучше использовать загубник или мундштук, чем маску. При заболеваниях носа, околоносовых пазух и носоглотки необходимо использовать для ингаляций специальные носовые насадки (канюли назальные), вдох и выдох необходимо делать через нос, дыхание спокойное, без напряжения; так как частое и глубокое дыхание может вызвать головокружение, рекомендуется делать перерывы в ингаляции на 15 - 30 сек. Продолжать ингаляцию следует до тех пор, пока в камере небулазера остается жидкость (обычно около 5 - 10 мин), в конце ингаляции следует слегка поколачивать небулайзер для более полного использования лекарственного препарата. После ингаляции стероидных препаратов и антибиотиков необходимо тщательно полоскать рот и горло кипяченой водой комнатной температуры. После ингаляции следует промыть небулайзер чистой, по возможности, стерильной водой, высушивать, используя салфетки и струю газа (фен). Частое промывание небулайзера необходимо для предотвращения кристаллизации препаратов и бактериального загрязнения.
По данным ВОЗ, острыми респираторными инфекционными заболеваниями ежегодно болеет каждый третий житель планеты. У детей до 3 лет они составляют 65% всех регистрируемых заболеваний. В группе часто болеющих детей, на которую приходится 25% детского населения, их частота составляет 4-12 и более раз в год. Заболевания органов дыхания (ЗОД) являются самой частой патологией детского возраста, что можно объяснить несколькими основными причинами: напряженностью иммунитета активно растущего организма, анатомофизиологическими особенностями дыхательной системы и ее высокой подверженностью проникновению микробов. Слизистая оболочка респираторного тракта постоянно испытывает негативные влияния различных факторов внешней среды и является той областью, где при определенных условиях возможна адгезия патогенных микроорганизмов, их размножение, с последующим развитием воспалительного процесса.
Залогом успеха в лечении ЗОД у детей является не только правильный выбор медикаментов и режима дозирования, но и способ доставки лекарства в легкие.
На сегодняшний день в мире наиболее оптимальными для лечения детей с ЗОД признаны ингаляционные методы доставки лекарственных средств, что весьма логично, так как при их применении лекарство попадает непосредственно в дыхательные пути. Аэрозоли используются для доставки в бронхи бронхолитиков, муколитиков, противовирусных препаратов, ингаляционных глюкокортикостероидов, антибиотиков и других лекарственных средств.
Ингаляционная терапия известна с древних времен в Китае, Египте, Индии: первое ее описание приведено в текстах Аюрведы более 4000 лет назад. В трудах Гиппократа и Галена можно найти упоминания об ингаляциях ароматными дымами различных растений. Аэрозоли (от греч. aerо – воздух и лат. solucio – раствор) – дисперсные системы, состоящие из газовой среды, в которой взвешены твердые или жидкие частицы. В природе существуют естественные аэрозоли – воздух приморских курортов, фитонциды и терпены, выделяемые растениями. В медицине чаще применяют искусственные аэрозоли, которые получают посредством создания дисперсионных смесей с жидкой или твердой фазой.
Международные программы определяют следующие ключевые факторы успеха ингаляционной терапии:
- наличие эффективной и безопасной лекарственной субстанции
- устройство для ингаляции, обеспечивающее высокую респирабельную фракцию препарата
- правильную технику ингаляции
Оценка различных ингаляционных приборов, применяемых в терапевтических целях, показывает, что к наиболее надежным ингаляторам, обеспечивающим эффективное поступление лекарств в дыхательные пути ребенка, следует отнести только небулайзер – ингаляционное устройство, предназначенное для распыления аэрозоля с особо мелкодисперсными частицами.
Термин «небулайзер» (от лат. nebula – туман, облачко) впервые был употреблен в 1874 г. для обозначения «инструмента, превращающего жидкое вещество в аэрозоль для медицинских целей». В 1859 г.J. Sales-Girons в Париже был создан один из первых портативных «аэрозольных аппаратов» . Первые небулайзеры использовали в качестве источника энергии струю пара и применялись для ингаляции паров смол и антисептиков у больных туберкулезом. Современные небулайзеры мало чем напоминают эти старинные устройства, однако они в полной мере отвечают старому определению – служат для продукции аэрозоля из жидкого лекарственного препарата.
В связи с тем, что небулайзерную терапию (НТ) в педиатрии активно используют, как правило, только в профильных пульмонологических и аллергологических клиниках, и только еще начинают внедрять в практику детских стационарных и амбулаторных учреждений, врачам необходимо овладеть этим современным методом лечения.
Широкое использование НТ как в европейских, так и в других странах привело к созданию Европейским респираторным обществом Руководства по использованию небулайзеров (2001 г.), целью которого является обеспечение максимальной эффективности и безопасности данного вида лечения в широкой клинической практике. Вот ряд основных положений, характеризующих НТ.
В зависимости от вида энергии, превращающей жидкость в аэрозоль, выделяют три основных типа небулайзеров:
1. Струйные (компрессорные) – использующие струю газа. При этом струйные небулайзеры могут быть непрерывного действия, а также управляемые дыханием (с клапанами вдоха и виртуальными клапанами – Omron NE-C28 Comp A.I.R., Omron Pro NE-C29 Comp A.I.R., Omron NE-C30 Comp A.I.R. Elite [Япония]).
2. Ультразвуковые – использующие энергию колебаний пьезокристалла, например Omron U17.
3. Мембранные небулайзеры – OMRON MicroAIR U22.
Известно, что все распространенные мембранные небулайзеры соответствуют европейским стандартам НТ (EN 13544-1). В отличие от традиционных ультразвуковых небулайзеров в мембранных небулайзерах энергия колебаний пьезокристалла направлена не на раствор или суспензию, а на вибрирующий элемент, поэтому не происходит нагревания лекарственного вещества и разрушения его структуры. Благодаря этому мембранные небулайзеры могут быть использованы при ингаляции кортикостероидов, антибиотиков и других препаратов.
Преимущества небулайзерной терапии:
более быстрое всасывание лекарственных препаратов;увеличение активной поверхности лекарственного вещества;
возможность применения лекарственных веществ в неизмененном виде, которые действуют при заболеваниях дыхательных путей и легких более эффективно (минуя печень);
равномерное распределение лекарственных средств по поверхности дыхательных путей;
проникновение лекарств с током воздуха во все отделы верхних дыхательных путей (полость носа, глотки, гортани и др.);
атравматичность введения препаратов. Отсутствие необходимости в координации дыхания с поступлением аэрозоля;
возможность использования высоких доз лекарственного препарата;
получение фармакодинамического ответа за короткий промежуток времени;
непрерывная подача лекарственного аэрозоля с мелкодисперсными частицами;
быстрое и значительное улучшение состояния вследствие эффективного поступления в бронхи лекарственного вещества;
быстрое достижение терапевтического эффекта при использовании меньших доз лекарственного препарата. Легкая техника ингаляций.
Основные принципы лечения инфекционных осложнений ЛОР-органов с применением небулайзерной терапии
Отиты .Развиваются на фоне ОРЗ за счет отека слизистой оболочки в полости носа и носоглотке, что приводит к нарушению функции слуховой трубы. Лечение острых отитов, как правило, консервативное. Включает в себя сосудосуживающие капли в нос, сложные ингаляции с фурацилином через нос с помощью небулайзера, капли в уши (выбор зависит от типа острого отита), тепло на область больного уха. Антибиотики назначаются при острых отитах у детей до двух лет и у взрослых при гнойных отитах.
Синуситы
.
К ним относятся воспалительные процессы в околоносовых пазухах (верхнечелюстных, фронтальных, этмоидальных, основных), которые развиваются при нарушении функции остеомеатального комплекса. Лечение, как правило, консервативное. Назначаются антибиотики широкого спектра действия, сосудосуживающие капли в нос, ЛС, улучшающие мукоцилиарный клиренс посредством ингаляционной терапии (0,9% NaCl, 2% гидрокарбонат Na, ринофлуимуцил, лазолван, фитосборы). В последнее время в комплекс¬ой терапии синуситов все чаще используются топические кортикостероиды (фликсоназе, назонекс).
Аденоидиты
.
Это воспаление гипертрофированной носоглоточной миндалины, в основном у детей. Назначаются комбинированные ЛС в виде назальных спреев (полидекса с фенилэфрином, изофра и др.), широко используется антибиотик местного действия биопарокс. Важное место в лечении аденоидитов занимает ингаляционная терапия через небулайзер – сложные ингаляции с фурацилином через нос, 2% гидрокарбонат Na, диоксидин, мирамистин, иодинол.
Фарингиты
.
Лечение острого фарингита включает в себя назначение теплой нераздражающей пищи, небулайзерных ингаляций антисептиков, 2% гидрокарбоната Na, 0,9% NaCl, фитопрепаратов антисептического действия (ротокан 1:50, элекасол), орошение теплыми щелочными растворами 4–6 раз в сутки несколько дней. Широко используются местные антисептики полости рта и глотки (антиангин, септолете, декатилен, ингалипт и др.).
Ларингиты
.
При развитии острого воспалительного процесса в гортани обязателен щадящий голосовой режим в течение 5–7 дней, теплое питье, небулайзерные ингаляции (с муколитиками, 0,9% NaCl, 2% гидрокарбоната Na, суспензией гидрокортизона, маслами эвкалипта, пихты, фитосборами (календула, ромашка, мать-и-мачеха, чабрец и др.)). Также применяется местная антибиотикотерапия биопароксом, физиопроцедуры на область гортани (УЗ, магнитотерапия, фонофорез ЛС), отвлекающая терапия. В тяжелых случаях назначаются антибиотики широкого спектра действия.
Острый стенозирующий ларинготрахеит (ложный круп)
.
Развивается чаще у детей дошкольного возраста за счет воспаления и отека клетчатки в подскладочной области. При этом развивается стеноз гортани разной степени выраженности. В данном случае показана срочная госпитализация. На начальном этапе терапии используют ингаляции адреналина, глюкокортикостероидов, фуросемида через компрессорный небулайзер, в тяжелых случаях показано парентеральное введение глюкокортикостероидов, фуросемида, антибиотиков.
С терапевтической целью с помощью небулайзера возможно использование различных групп лекарственных препаратов. Это следующие средства:
разжижающие назальный секрет;
муколитики;
М-холинолитики, способствующие снижению повышенной продукции секрета;
кромоны;
противовоспалительные препараты;
антибактериальные средства.
Препараты, разжижающие назальный секрет
Амброксол представлен препаратами Лазолван, АмброГЕКСАЛ, Амброксол, Амбробене и др. Лазолван: для аэрозольтерапии можно применять с помощью различных ингаляторов, но предпочтительнее использовать небулайзер с целью более точной дозировки и экономии препарата. Раствор для ингаляций производят во флаконах по 100 мл. Рекомендуемые дозы: взрослым и детям старше 6 лет в начале назначают по 4 мл 1-2 раза в день, затем по 2–3 мл - 1–2 ингаляции в сутки, детям до 6 лет - по 2 мл - 1–2 ингаляции в сутки. Препарат применяют в чистом виде или с разбавлением физиологическим раствором (нельзя использовать дистиллированную воду) в соотношении 1:1 непосредственно перед ингаляцией. По окончании ингаляции остатки лекарственного средства для использования непригодны.Амброксол выпускают во флаконах по 40 мл.
АмброГЕКСАЛ: выпускают раствор для ингаляций во флаконах-капельницах по 50 мл с содержанием в 1 мл 7,5 мг препарата. Рекомендуемые дозы: взрослым и детям старше 5 лет - по 40–60 капель (15–22,5 мг) 1–2 раза в сутки; детям младше 5 лет - по 40 капель (15 мг) 1–2 раза в сутки.
Амбробене выпускают во флаконах по 100 мл и 40 мл (7,5 мг/мл).
Щелочные растворы. Натрия гидрокарбонат: применяют 2% раствор для разжижения слизи и создания щелочной среды в очаге воспаления. Рекомендуемые дозы: 3 мл раствора 3–4 раза в сутки. Десятиминутная ингаляция увеличивает эффективность удаления слизисто-гнойного отделяемого из полости носа более чем в 2 раза.
Солевые растворы. Физиологический раствор натрия хлорида (NaCl): 0,9% раствор NaCl не оказывает раздражающего действия на слизистую оболочку. Его применяют для ее смягчения, очищения и промывания полости носа при попадании едких веществ. Рекомендуемая доза - 3 мл 1–2 раза в сутки.
Гипертонический раствор NaCl (3% или 4%) целесообразно использовать при малом количестве вязкого секрета. Он способствует очищению полости носа от слизисто-гнойного содержимого. На одну ингаляцию используют до 4–5 мл раствора. Предупреждение: осторожно применять при сопутствующей бронхиальной астме, возможно усиление бронхоспазма.
Сульфат цинка: 0,5% раствор по 20 мл на одну ингаляцию.
Аква Марис - изотонический стерильный раствор воды Адриатического моря с натуральными микроэлементами. В 100 мл раствора содержится 30 мл морской воды с натуральными ионами и микроэлементами. Используется для промывания полости носа, носоглотки и ингаляций. С гигиенической и профилактической целью - для увлажнения слизистых оболочек носа.
Муколитики. Ацетилцистеин представлен препаратами Флуимуцил, Мукомист и Ацетилцистеин. Приме¬няют для ингаляций через небулайзер или ультразвуковой ингалятор в виде 20% раствора. Выпускают в ампулах по 3 мл. Рекомендуемые дозы: по 2–4 мл на ингаляцию 1–2 раза в сутки.
Флуимуцил выпускают в виде 10% раствора для ингаляций в ампулах по 3 мл (300 мг ацетилцистеина). Кроме разжижения вязкого гнойного трудноотделяемого назального секрета, обладает антиоксидантным действием, защищая слизистую оболочку от свободных радикалов и токсинов. Рекомендуемые дозы: по 300 мг (1 ампула) 1–2 раза в сутки. При разведении используют стеклянную посуду, не допуская контакта с металлическими и резиновыми изделиями. Ампулу вскрывают непосредственно перед употреблением. Предупреждение: при сопутствующей бронхиальной астме возможно усиление бронхоспазма (!).
Мукомист: для ингаляций применяют ампулированный 20% раствор. Для небулайзерной аэрозольтерапии применяют Мукомист в чистом виде или в разведении с физиологическим раствором в соотношении 1:1 в сутки 1–2 раза (не превышая суточную дозу в 300 мг).
М-холинолитики.
Ипратропия бромид (Атровент) вызывает уменьшение секреции и предупреждает развитие бронхоспазма, что дает ему преимущество при использовании у пациентов при сочетании АР с бронхиальной астмой. Особо рекомендуют при выраженной гиперпродукции назального секрета - при обострении АР с обильными водянистыми выделениями. Выпускают во флаконах по 20 мл, в 1 мл раствора содержится 250 мкг ипратропия бромида. Эффект при использовании наступает через 5–10 мин, при развитии максимального эффекта на 60–90-й минуте; продолжительность действия составляет 5–6 ч. Рекомендуемые дозы: взрослым - на одну ингаляцию в среднем используют 8–40 капель, детям - 8–20 капель (детям младшего возраста под наблюдением врача). Препарат разводят физиологическим раствором (не разводить дистиллированной водой!) до объема 3–4 мл непосредственно перед процедурой. Рекомендуют применение через мундштук во избежание попадания в глаза.
Кромоны.
Кромоглиевая кислота - КромоГЕКСАЛ - выпускается в пластиковых флаконах по 2 мл (содержат 20 мг кромоглиевой кислоты). Рекомендуемая доза: 20 мг (2 мл) 1-4 раза в сутки. Разводят физиологическим раствором до объема 3–4 мл (не использовать дистиллированную воду!) непосредственно перед процедурой. Можно широко рекомендовать применение у детей первых лет жизни, в лечении которых не используются топические глюкокортикоиды.
Противовоспалительные средства.
Глюкокортикостероиды представлены препаратом Пульмикорт (будесонид) или фликсотид. Выпускают в виде готового раствора для ингаляций в пластиковых контейнерах по 2 мл в дозировках 0,125, 0,25 , 0,5 мг и 2,0 мг/мл. Препарат показан при тяжелом течении АР, при сочетании АР с бронхиальной астмой. Суточную дозу врач устанавливает индивидуально. При этом дозы менее 2 мл разводят физиологическим раствором до 2 мл. Сеансы аэрозольтерапии проводят протяжении не более 5–7 дней.
Антибактериальные средства.
Эти препараты показаны при АР, осложненном хроническим инфекционным ринитом или риносинуситом. Фурацилин - в виде раствора 1:5000 - воздействует на грамположительные и грамотрицательные микробы. Эффективны его ингаляции в острых фазах заболевания (в период обострения инфекционного ринита или риносинусита). Рекомендуемая доза: по 2–5 мл 1-2 раза в сутки.
Иммуномодуляторы.
Лейкинферон: для ингаляций разводят 1 мл препарата в 5 мл дистиллированной воды. Рекомендуют при сочетании АР с вирусной инфекцией в полости носа, околоносовых пазухах и глотке.
Деринат - высокоочищенная натриевая соль нативной дезоксирибонуклеиновой кислоты, частично деполимеризованной ультразвуком, растворенная в 0,1% водном растворе хлорида натрия. Биологически активное вещество, выделенное из молок осетровых рыб. Препарат обладает иммуномодулирующим, противовоспалительным, дезинтоксикационным репаративными свойствами. Показан при сочетании с ОРВИ/гриппом, острым катаральным ринитом, острым катаральным ринофарингитом, острым ларинготрахеитом, острым бронхитом, внебольничной пневмонией, а также при профилактике и лечении рецидивов и обострений хронических болезней - хронический риносинусит, хронический слизисто-гнойный и обструктивный бронхиты, бронхиальная астма.
Комбинированные препараты.
Флуимуцил: в состав препарата входит ацетилцистеин (муколитик и антиоксидант) и тиамфеникол (антибиотик широкого спектра действия). В пересчете на тиамфеникол в одном флаконе содержится 500 мг препарата. Перед употреблением порошок, содержащийся во флаконе, растворяют в 5 мл физиологического раствора. Рекомендуемые дозы: взрослым - 250 мг 1–2 раза в сутки, детям - 125 мг 1–2 раза в сутки. Противопоказан при бронхиальной астме (!).
Можно выделить 4 основных направления применения НТ в педиатрии:
- Бронхолитическая терапия – при обострении БА и при других вариантах острой бронхообструкции.
- Муколитическая терапия – бронхиты, пневмонии, муковисцидоз.
- Противовоспалительная терапия – ингаляционные глюкокортикостероиды при бронхообструктивном синдроме, стенозе гортани.
- Антибактериальная терапия.
Категорически нельзя применять для НТ масляные растворы, гипотонические растворы, чистую и даже дистиллированную воду, суспензии и растворы, содержащие взвешенные частицы, в том числе отвары и настои трав, а также медикаменты, не предназначенные для ингаляции (растворы эуфиллина, папаверина, димедрола, преднизолона).
Вследствие того, что большинство растворов, предназначенных для небулайзера, не имеют лекарственных взаимодействий, можно проводить ингаляцию одновременно несколькими лекарственными средствами, сокращая ее время. В одной ингаляции можно сочетать будесонид с бронхолитиками, Беродуал с Лазолваном.
При острых респираторных вирусных инфекциях рекомендуется использовать препараты рекомбинантного -2b интерферона человека (порошок в ампулах по 100 000; 1 000 000; 3 000 000 МЕ) из расчета 25-30 тыс. МЕ/кг в сутки в 1-3 приема (растворить в 3 мл физиологического раствора).
Опыт применения небулайзеров у детей с бронхообструктивными заболеваниями свидетельствует о высокой эффективности этого метода доставки лекарственных средств. Так, при оценке ингаляционной терапии у детей разных возрастных групп было отмечено, что применение небулайзера достаточно быстро способствовало улучшению самочувствия, уменьшению, а у части больных и купированию, явлений бронхообструкции. Использование небулайзера позволило в большинстве случаев отказаться от инфузионной терапии. Применение небулайзера приводит к более выраженной бронходилатации преимущественно на уровне мелких бронхов по сравнению с использованием дозированных ингаляторов, что достоверно подтверждается динамикой показателей функции внешнего дыхания. При этом НТ является безопасным и удобным средством доставки препаратов, особенно у маленьких детей.
Таким образом, небулайзерная терапия в настоящее время занимает основное место в лечении заболеваний органов дыхания у детей и взрослых. Это связано с оптимальной возможностью доставки необходимых препаратов непосредственно в дыхательные пути, что оказывает более высокий терапевтический эффект, способствует скорейшему купированию симптомов и уменьшению тяжести течения заболеваний. Совершенствование небулайзерной терапии и ее внедрение в повседневную работу стационарных и амбулаторных учреждений, а также в практику скорой медицинской помощи, позволит снизить частоту госпитализаций, а во многих случаях и отказаться от использования инфузионной и системной терапии.
В современной медицине, для лечения болезней органов дыхания, более широко стали использовать ингаляционную терапию. Это стало возможно в связи с внедрением ингаляторов, которые могут распылять лекарственные препараты до мелких частиц.
Эти ингаляторы называются – небулайзеры
(от латинского слова“nebula”–туман).
Небулайзеры
распыляют жидкие лекарственные формы до состояния аэрозоля (мелких частиц, размером 2-4 мкм). Это позволяет обеспечить поступление медикаментов вплоть до мелких бронхов и альвеол.
В связи с этим раскрываются широкие возможности для лечения.
С помощью небулайзерной терапии можно снять спазм мускулатуры бронхов, достичь муколитического, противовоспалительного, антибактериального эффектов.
more—>Чаще всего небулайзерная терапия применяется при бронхиальной астме, обструктивных бронхитах, пневмониях с обстуктивным синдромом. Также эта терапия нашла применение в , фарингитах, ринитах.
Основная цель небулайзерной терапии – добиться максимального терапевтического эффекта от лекарственных препаратов в дыхательных путях при минимальных побочных явлениях.
Теперь кратко об самих небулайзерах.
Небулайзеры бывают 3-х типов:
- Компрессорные . Распыление аэрозоля происходит с помощью потока сжатого воздуха или кислорода через небулайзерную камеру. Образуется размер частиц до 5 мкм. Это считается самым оптимальным для проникновения частиц в самые дальние отдели респираторного тракта.
- Ультразвуковые . Распыление возникает в связи с действием высокочастотной вибрации пьезоэлектрических кристаллов прибора.
- Меш-небулайзеры (мембранные ингаляторы или электронно-сетчатые). В них использованы технологии вибрирующей сетки (vibrating mesh technology).Суть заключается в просеивании жидкости через мембрану с очень маленькими отверстиями и смешивании получившихся частиц с воздухом.
Каждый из этих типов устройств имеет свои плюсы и минусы.
Например, компрессорные небулайзеры позволяют применять все виды лекарств , есть возможность регулировать размеры частиц. Но они издают шум, имеют большой вес.
Ультразвуковые небулайзеры не издают шума, делают частицы аэрозоля однородными, снабжают большими объемами лекарственных средств. Но в этих ингаляторах нельзя применять антибиотики и гормоны (ультразвук разрушает эти препараты). Также нельзя регулировать размер частиц.
Меш-небулайзеры относят к третьему поколению небулайзеров. Они сочетают все достоинства компрессорных и ультразвуковых ингаляторов. Их недостаток — высокая цена.
Проведение небулайзерной терапии имеет ряд преимуществ.
Преимущества небулайзерной терапии:
- Доставка препарата прямо в очаг поражения (вплоть до нижних отделов дыхательных путей), в связи, с чем можно достичь быстрого лечебного эффекта.
- Отсутствует риск получить ожог слизистых оболочек дыхательных путей (в отличие, от масляных или паровых ингаляторов).
- Не надо синхронизировать дыхание во время ингаляции, как при использовании дозатора баллончика. Поэтому ингаляции через небулайзер можно применять у детей с раннего возраста.
- Можно проводить ингаляции у больных находящихся в тяжелом состоянии.
- Не раздражаются дыхательные пути растворителями и несущими газами (как это бывает при использовании дозирующих аэрозольных ингаляторов).
- Можно четко дозировать и использовать высокие дозы лекарств.
Небулайзерная терапия решает такие задачи:
- Снижает явления бронхоспазма.
- Улучшает дренажную функцию дыхательных путей.
- Уменьшает отек слизистой оболочки.
- Проводит санацию бронхиального дерева.
- Уменьшает активность воспалительного процесса.
- Доставляет лекарственные средства в альвеолы.
- Воздействует на местные иммунные реакции.
- Защищает слизистую оболочку от действия аллергенов
- Улучшает микроциркуляцию.
Какие лекарственные средства можно использовать в небулайзере?
Для небулайзерной терапии используют растворы в ампулах и в специальных пластиковых контейнерах — небулах . Для одной ингаляции необходимо от двух до пяти мл раствора. Первоначально вводят два мл физиологического раствора, а потом необходимое количество лекарства (в зависимости от возраста больного). Нельзя использовать в качестве растворителя дистилированую, кипяченую, водопроводную воду, гипертонические и гипотонические растворы (могут вызвать бронхоспазм).
Для ингаляций через небулайзер можно применять такие лекарства:
- Муколитики : лазолван, амброгексал, флуимуцил, амбробене.
- Бронходилятаторы : вентолин, беродуал, беротек, саламол.
- Глюкокортикоиды : пульмикорт,фликсотит.
- Кромоны (стабилизируют мембраны тучных клеток): кромогексал.
- Антибиотики : флуимуцил с антибиотиком, гентамицин 4%, тобрамицин.
- Антисептики : диоксидин 0.25 % раствор (0.5 % диоксидина разведенный на половину с физ. раствором 0.9%), фурациллин 0,02%, декасан.
- Солевые и щелочные растворы : 0,9% натрия хлорид, минеральная вода «Боржоми», «Лужанская», «Нарзан», «Поляна квасова».
- Также можно применять:
магния сульфат 25% (1мл. препарата развести 2мл. физ.раствора), ротокам (2.5 мл. развести в 100 мл. физ.раствора, применять по 2-4 мл. 3 раза в день), интерферон лейкоцитарный, лаферон,
лидокаин 2%, противогрибковые средства Амбизом.
Дозирование препаратов для детей .
- Лаферон , лаферобион — 25-30 тыс. МЕ/кг в сутки (разделить на три приема).
- Вентолин — разовая доза 0,1 мг/кг массы тела (0,5мл на 10 кг.). При обструктивном синдроме можно через каждые 20мин. 3раза, потом три раза в день.
- Амбробене (в 1 мл 7,5 мг) — до двух лет – 1мл. 2раза, с двух до пяти лет -1 мл 3 раза, с пяти до двенадцати лет по 2 мл. 2-3 раза.
- Флуимуцил
10% р-р. — по 0,5 -1 ампуле 2 раза в день.
— Беродуал до шести лет 10 капель на ингаляцию 3 раза в день, старше шести лет 10-20 капель 3 раза в день. - Беротек — до шести лет 5 капель раствора 3раза в день, шесть – двенадцать лет 5-10 капель 3раза в день, старше двенадцати лет 10 капель 3 раза в день.
- Атровент – до одного года 5-10 капель 3 раза в день, старшим детям 10-20 капель 3 раза в день.
- Пульмикорт — начальная доза составляет у детей в возрасте старше 6 мес. 0,25–0,5 мг/сут. При необходимости дозу можно повысить до 1 мг/сут (в 1мл — 0,5 мг препарата).
- Флютиказон (Фликсотид) небулы 0,5 и 2мг по 2 мл. Взрослым и подросткам старше 16 лет: 0,5-2 мг два раза на день, 4-16 лет: 0,05-1,0 мг два раза на день. Начальная доза препарата должна соответствовать тяжести заболевания. Препарат можно смешивать с вентолином и беродуалом.
Какие средства нельзя использовать для ингаляций через небулайзер.
- Любые масла;
- Растворы, в которые входят масла;
- Растворы и суспензии, в которых есть взвешенные частицы;
- Настои и отвары трав.
- Папаверин
- Платифиллин
- Теофилин
- Эуфиллин
- Димедрол (у вышеперечисленных препаратах нет субстрата действия на слизистой оболочке).
- Системные глюкокортикостероиды — преднизолон, дексазон, гидрокортизон (достигается их системное действие, а не местное).
Противопоказания для использования небулайзерной терапии:
- Пневмпторакс;
- Легочное кровотечение;
- Сердечная недостатостность;
- Сердечная аритмия;
- Непереносимость медикаментов используемых для ингаляций.
Для проведения ингаляций нужно знать:
- Рекомендуемый курс лечения ингаляциями через небулайзер — от 7 до 15 процедур.
- Продолжительность ингаляции не должна быть более 8-10 мин.
- Перед процедурой не рекомендуется полоскать рот растворами антисептиков, принимать отхаркивающие средства.
- После ингаляции гормональными препаратами, необходимо прополоскать рот кипяченой водой (ребенку можно дать еду или питье).
- Периодически необходимо прерывать ингаляцию на короткое время, так как частое дыхание может вызвать головокружение.
В заключение
хочется сказать, что небулайзерная терапия является наиболее перспективным методом лечения органов дыхания.
Раньше эта терапия возможна была только в стационаре, теперь небулайзер можно купить в любой аптеке для амбулаторного лечения. Небулайзер необходимо приобрести тем семьям, где есть больной ребенок с бронхиальной астмой или часто болеющие дети с обструктивным бронхитом. При этом, нужно учитывать, какой ингалятор выбрать. «Золотым стандартом» считаются компрессорные небулайзеры. Но если не надо применять гормональные препараты (пульмикорт, фликсотид) или антибиотики (флюимуцил с антибиотиком) то можно приобрести и ультразвуковой небулайзер.