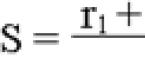Роль гормона ангиотензина для работы сердечно-сосудистой системы неоднозначна и во многом зависит от рецепторов, с которыми он взаимодействует. Наиболее известно его влияние на рецепторы первого типа, которые вызывают сужение сосудов, возрастание кровяного давления, способствуют синтезу гормона альдостерона, что влияет на количество солей в крови и объем циркулирующей крови.
Образование ангиотензина (ангиотонин, гипертензин) происходит путем сложных преобразований. Предшественником гормона является белок ангиотензиноген, большую часть которого вырабатывает печень. Белок этот относится к серпинам, большинство которых тормозят (ингибируют) ферменты, расщепляющие пептидную связь между аминокислотами в белках. Но в отличие от многих из них, ангиотензиноген на другие белки такого влияния не имеет.
Выработка белка повышается под воздействием гормонов надпочечников (прежде всего, кортикостероидов), эстрогенов, тиреоидных гормонов щитовидной железы, а также ангиотензина II, в который этот белок впоследствии преобразуется. Делает ангиотензиноген это не сразу: сначала под воздействием ренина, которые вырабатывают артериолы почечных клубочков в ответ на понижение внутрипочечного давления, ангиотензиноген трансформируется в первую, неактивную форму гормона.
Затем на него оказывает влияние ангиотензин превращающий фермент (АПФ), что образуется в лёгких и отщепляет от него две последние аминокислоты. В результате получается состоящий из восьми аминокислот активный октапептид, известный как ангиотонин II, который при взаимодействии с рецепторами оказывает влияние на сердечно-сосудистую, нервную системы, надпочечники и почки.
При этом гипертензин обладает не только сосудосуживающим действием и стимулирует выработку альдостерона, но и в больших количествах в одном из отделов головного мозга, гипоталамусе, повышает синтез вазопрессина, который влияет на выведение воды почками, способствует появлению чувства жажды.
Рецепторы гормона
В настоящий момент обнаружено несколько типов рецепторов ангиотонина II. Лучше всего изучены рецепторы подтипа АТ1 и АТ2. Большинство воздействий на организм как позитивных, так и негативных, происходит при взаимодействии гормона с рецепторами первого подтипа. Находятся они во многих тканях, больше всего – в гладких мышцах сердца, сосудов, в почках.
Влияют на сужение мелких артерий почечных клубочков, вызывая возрастание давления в них, способствуют реабсорбации (обратному всасыванию) натрия в почечных канальцах. От них во многом зависит синтез вазопрессина, альдостерона, эндотелина-1, работа адреналина и норадреналина, они же принимают участие в освобождение ренина.
К негативным воздействиям относят:
- угнетение апоптоза – апоптозом называют регулируемый процесс, во время которого организм избавляется от ненужных или поврежденных клеток, в том числе от злокачественных. Ангиотонин при влиянии на рецепторы первого типа способен притормозить их распад в клетках аорты и коронарных сосудов;
- увеличение количества «плохого холестерина», который способен спровоцировать атеросклероз;
- стимуляция разрастания гладкомышечных стенок сосудов;
- увеличение риска образования тромбов, которые замедляют ток крови по сосудам;
- гиперплазия интимы – утолщение внутренней оболочки кровеносных сосудов;
- активизация процессов ремоделирования сердца и сосудов, которая выражается в способности органа изменять свою структуру из-за патологических процессов, является одним из факторов артериальной гипертензии.

 Так, при слишком активной деятельности ренин-ангиотензиновой системы, которая регулирует давление и объем крови в организме, рецепторы АТ1 оказывают прямое и косвенное воздействие на повышение артериального давления. Также они негативно влияют на сердечно-сосудистую систему, вызывая утолщение стенок артерий, увеличение миокарда и другие недуги.
Так, при слишком активной деятельности ренин-ангиотензиновой системы, которая регулирует давление и объем крови в организме, рецепторы АТ1 оказывают прямое и косвенное воздействие на повышение артериального давления. Также они негативно влияют на сердечно-сосудистую систему, вызывая утолщение стенок артерий, увеличение миокарда и другие недуги.
Рецепторы второго подтипа также распространены по всему организму, больше всего находятся в клетках плода, после рождения их количество начинает уменьшаться. Некоторые исследования позволили предположить, что они оказывают существенное влияние на развитие и рост клеток эмбриона, формируют исследовательское поведение.
Доказано, что число рецепторов второго подтипа может возрастать при повреждении сосудов и других тканей, сердечной недостаточности, инфаркте. Это позволило выдвинуть предположение, что АТ2 участвуют в регенерации клеток и, в отличие от АТ1, способствуют апоптозу (гибели поврежденных клеток).
Исходя из этого, исследователи выдвинули предположение, что эффекты, которые оказывает ангиотонин через рецепторы второго подтипа, прямо противоположны его воздействию на организм через АТ1-рецепторы. В результате стимуляции АТ2 происходит вазодилатация (расширение просвета артерий и других кровеносных сосудов), тормозится увеличение мышечных стенок сердца. Воздействие этих рецепторов на организм находится лишь на стадии изучения, поэтому их влияние мало изучено.


Также почти неизвестна реакция организма на рецепторы третьего типа, которые были обнаружены на стенках нейронов, а также на АТ4, что расположены на эндотелиальных клетках, и отвечают за расширение и восстановление сети кровеносных сосудов, рост тканей и заживление при повреждениях. Также рецепторы четвертого подвида были найдены на стенках нейронов, и согласно предположениям отвечают за познавательные функции.
Разработки ученых в медикаментозной сфере
В результате многолетних исследований ренин-ангиотензиновой системы было создано немало лекарств, действие которых направлено на целенаправленное воздействие на отдельные части этой системы. Особое внимание ученые уделили негативному воздействию на организм рецепторов первого подтипа, что оказывают большое влияние на развитие сердечно-сосудистых осложнений, и поставили задачу разработать лекарства, направленные на блокирование этих рецепторов. Поскольку стало очевидно, что таким образом можно лечить артериальную гипертонию и предупредить сердечно-сосудистые осложнения.
В ходе разработок стало очевидно, что блокаторы рецепторов ангиотензина более эффективны, чем ингибиторы ангиотензин превращающего фермента, поскольку действуют сразу в нескольких направлениях и способны просачиваться сквозь гематоэнцефалический барьер.
Он разделяет центрально-нервную и кровеносную системы, защищая нервную ткань от находящихся в крови патогенов, токсинов, а также клеток иммунной системы, что из-за сбоев идентифицируют мозг как инородную ткань. Также он является барьером для некоторых лекарств, направленных на терапию нервной системы (зато пропускает питательные и биоактивные элементы).
Блокаторы рецепторов ангиотензина, проникнув сквозь барьер, притормаживают медиаторные процессы, что происходят в симпатической нервной системе. В результате угнетается высвобождение норадреналина и уменьшается стимуляция адреналиновых рецепторов, что находятся в гладких мышцах сосудов. Это приводит к возрастанию просвета кровеносных сосудов.
При этом каждый препарат обладает своими особенностями, например, такое влияние на организм особенно сильно выражено у эпроссартана, тогда как воздействие других блокаторов на симпатическую нервную систему противоречивы.

 Таким методом лекарства блокируют развитие эффектов, которые гормон оказывает на организм через рецепторы первого подтипа, предупреждая негативное воздействие ангиотонина на сосудистый тонус, способствуя обратному развитию гипертрофии левого желудочка и уменьшая слишком высокое артериальное давление. Регулярный продолжительный прием ингибиторов вызывает снижение гипертрофии кардиомиоцитов, разрастания гладкомышечных клеток сосудов, мезангиальных клеток и т.д.
Таким методом лекарства блокируют развитие эффектов, которые гормон оказывает на организм через рецепторы первого подтипа, предупреждая негативное воздействие ангиотонина на сосудистый тонус, способствуя обратному развитию гипертрофии левого желудочка и уменьшая слишком высокое артериальное давление. Регулярный продолжительный прием ингибиторов вызывает снижение гипертрофии кардиомиоцитов, разрастания гладкомышечных клеток сосудов, мезангиальных клеток и т.д.
Также необходимо заметить, что все антагонисты рецепторов ангиотензина характеризуются избирательным действием, которое направленно именно на то, чтобы блокировать рецепторы первого подтипа: на них они воздействуют в тысячи раз сильнее, чем на АТ2. Причем разница во влиянии для лозартана превышает тысячу раз, валсартана – двадцать тысяч раз.
При повышенной концентрации ангиотензина, что сопровождается блокадой АТ1-рецепторов, начинают проявляться защитные свойства гормона. Выражаются они в стимуляции рецепторов второго подтипа, что приводит к увеличению просвета кровеносных сосудов, замедление разрастания клеток и др.
Также при повышенном количестве ангиотензинов первого и второго типа образуется ангиотонин-(1-7), который также обладает сосудорасширяющим и натрийуретическим действиями. На организм он влияет через неидентифицированные АТх рецепторы.
Виды лекарств
Антагонисты рецепторов ангиотензина принято делить по химическому составу, фармакологическим характеристикам, способу связывания с рецепторами. Если говорить о химической структуре, ингибиторы принято делить на следующие виды:
- бифениловые производные тетразола (лозартан);
- бифениловые нететразоловые соединения (телмисартан);
- небифениловые нететразоловые соединения (эпросартан).
Что касается фармакологической активности, то ингибиторы могут являть собой активные лекарственные формы, которые характеризуются фармакологической активностью (валсартан). Или же быть пролекарствами, которые активизируются после преобразования в печени (кандесартана цилексетил). Некоторые ингибиторы содержат активные метаболиты (продукты обмена веществ), присутствие которых характеризуется более сильным и длительным воздействием на организм.


По механизму связывания препараты делят на такие, что обратимо связываются с рецепторами (лозартан, эпросартан), то есть при определенных ситуациях, например, когда происходит возрастание количества ангитензина в ответ на снижение циркулирующей крови, ингибиторы могут быть вытесненными из мест связывания. Есть и такие лекарства, что связываются с рецепторами необратимо.
Особенности приема препаратов
Больному назначают прием ингибиторов рецепторов ангиотензина при наличии артериальной гипертензии как при слабой, так и тяжелой форме недуга. Повысить эффективность блокаторов способно их сочетание с тиазидными диуретиками, поэтому уже разработаны препараты, что содержат в себе комбинацию этих лекарств.
Антогонисты рецепторов не являются препаратами быстрого действия, на организм они воздействуют плавно, постепенно, эффект держится около суток. При регулярной терапии выраженный лечебный эффект можно увидеть через две, и даже шесть недель после начала терапии. Принимать их можно вне зависимости от приема пищи, для эффективного лечения достаточно раз в день.
Препараты хорошо воздействуют на больных вне зависимости от пола и возраста, в т. ч. и на пожилых пациентов. Организм хорошо переносит все виды этих лекарств, что дает возможность использовать их для лечения больных с уже обнаруженной сердечно-сосудистой патологией.
Блокаторы рецепторов АТ1 имеют противопоказания и предостережения. Они запрещены людям с индивидуальной непереносимостью компонентов лекарства, беременным женщинам и в период лактации: они могут вызвать патологические изменения в организме малыша, результатом чего является его смерть в утробе матери или после рождения (это было установлено в ходе экспериментов над животными). Также не рекомендуют применять эти лекарства для лечения детей: насколько препараты для них безопасны, на сегодняшний день не определено.
С осторожностью врачи назначают ингибиторы людям, которые имеют пониженный объем циркулирующей крови, или анализы показали пониженное количество натрия в крови. Это обычно бывает при терапии диуретиками, если человек находится на бессолевой диете, при диарее. С оглядкой нужно применять препарат при аортальном или митральном стенозе, обструктивной гипертрофической кардиомиопатии.
Нежелателен прием лекарства людям, что находятся на гемодиализе (метод внепочечного очищения крови при почечной недостаточности). Если лечение назначают на фоне почечного заболевания, необходим постоянный контроль концентрации калия и крептинина сыворотки. Неэффективен препарат, если анализы показали повышенное количество альдостерона в крови.
То есть они:
снижают сопротивление артериол,
увеличивают венозный пул крови,
увеличивают сердечный выброс, сердечный индекс,
снижают реноваскулярное сопротивление,
приводят к увеличению натийуреза(экскреции натрия с мочой).
Концентрация ренина в крови увеличивается за негативной обратной связи между преобразованием AI в AII. Уровень ангиотензина I также растет по аналогичной причине. Количество AII и альдостерона – уменьшается, тогда как брадикинина – увеличивается за счет снижения его инактивации, которая осуществляется при участии АПФ.
В обычных условиях, ангиотензин II имеет такое влияние на организм:
1. Действует как вазоконстриктор (сужает кровеносные сосуды).
Вследствие такого воздействия происходит повышение артериального давления и появляется артериальная гипертензия. Кроме того, сужение эфферентных артериол почек приводит к повышению перфузионного давления в клубочках этих органов;
2. Приводит к ремоделированию (изменению размеров) и гипертрофии желудочков сердца;
3. Приводит к активации процессов освобождения корой надпочечников – альдостерона, гормона, который действует в почечных канальцах и приводит к удержанию натрия и ионов хлорида и в организме и повышает экскрецию калия. Натрий удерживает воду, что приводит к увеличению объема крови, а, соответственно и к повышению артериального давления.
4. Стимулирует заднюю долю гипофиза , что ведет к освобождению вазопрессина (который также известный под названием антидиуретический гормон (АДГ)) и приводит к удержанию воды через воздействие на почки.
5. Снижает уровень почечной протеинкиназы.
Применение ингибиторов АПФ снижает действие ангиотензина II, вследствие чего происходит снижение кровяного давления.
Механизм действия ренин-ангиотензин-альдостероновой системы на организм и воздействие на нее ингибиторов АПФ.
Эпидемиологические и клинические исследования показали, что ингибиторы АПФ замедляют развитие диабетической нефропатии. Этот механизм действия ингибиторов АПФ, используется для профилактики диабетической почечной недостаточности.
Можно также сказать, что ингибиторы АПФ эффективны не только для лечения гипертензии, но и для преодоления некоторых симптомов у людей с нормальным АД.
Использование максимальной дозы ингибиторов АПФ для таких больных (в том числе для профилактики диабетической нефропатии, застойной сердечной недостаточности, профилактики сердечно-сосудистых расстройств) является оправданным, поскольку эти препараты улучшают клиническое состояние больных, независимо от их действия на артериальное давление.
Такое лечение обычно требует тщательного и постепенного титрования дозы препарата, для того чтобы предотвратить последствия быстрого снижения АД (головокружение, потеря сознания и др).
Ингибиторы АПФ также вызывают повышение активности центральной парасимпатической системы у здоровых людей и людей с сердечной недостаточностью, при этом возрастаетвариабельность сердечного ритма. Это может уменьшить распространенность злокачественных нарушений ритма сердца и сократить риск внезапной смерти человека.
Один из ингибиторов АПФ – эналаприл также сокращает сердечной кахексию у больных с хронической сердечной недостаточностью.
Кахексия – это очень плохой прогностический признак у пациентов с хронической сердечной недостаточностью. Ингибиторы АПФ в настоящее время используются также для того, чтобы улучшить проявления слабости и атрофии мышц у пожилых пациентов без сердечной недостаточности.
Побочные эффекты.
Типичные побочные реакции, которые возникают при употреблении ИАПФ включают:
гиперкалиемию
головную боль
головокружение
усталость
почечную недостаточность.
гипотензию
Данные некоторых исследований указывают также на то, что ингибиторы АПФ могут увеличить боль, вызванную воспалительными процессами.
Устойчивый сухой кашель является относительно частым побочным эффектом действия ИАПФ, который, как считается, связан с увеличением уровня образования брадикинина, хотя роль этого вещества в процессе возникновении этих симптомов некоторыми исследователями оспаривается. Пациенты, у которых возникает кашель, часто начинают употреблять антагонисты рецепторов ангиотензина II.
Высыпания и нарушение вкусовых ощущений, которые редко встречаются при приеме большинства ингибиторов АПФ, часто возникают при употреблении каптоприла и объясняются его сульфгидрильными частицами. Именно это является причиной уменьшения частоты использования каптоприла в клинических условиях, хотя препарат все еще используется при сцинтиграфии почек.
Одним из самых опасных побочных эффектов действия всех ингибиторов АПФ является почечная недостаточность, причина возникновения которой сегодня до конца не известна. Некоторые исследователи считают, что это связано с их влиянием на косвенные гомеостатические функции ангиотензина II, такие как почечный кровоток.
Почечный кровоток может быть нарушен из-за действия ангиотензина II, поскольку этот фермент сужает эфферентные артериолы клубочков почек, увеличивая тем самым скорость клубочковой фильтрации (СКФ). Таким образом, именно за счет снижения уровня ангиотензина II, ингибиторы АПФ могут уменьшить СКФ, которая является своеобразным показателем функциональности почек.
Если говорить точнее, то ингибиторы АПФ могут вызывать или обострять почечную недостаточность у пациентов со стенозом почечных артерий. Особенно существенной эта проблема считается тогда, когда пациент одновременно принимает НПВП (не стероидные противовоспалительные препараты) и мочегонные средства. Ведь параллельное употребление этих трех медикаментов существенно повышает риск развития почечной недостаточности.
Кроме того, стоит отметить, что ингибиторы АПФ могут привести к гиперкалиемии. Подавление действия ангиотензина II приводит к уменьшению уровня альдостерона, который в свою очередь отвечает за повышение экскреции калия, именно потому, ингибиторы АПФ в конечном итоге могут вызвать задержку калия в организме.
Если этот эффект выражен умеренно, то это может быть полезно для организма, однако тяжелая гиперкалиемия может вызывать нарушения ритма и проводимости сердца, а также другие тяжелые осложнения.
Тяжелая аллергическая реакция, на препараты, которая может возникать очень редко, влияет на стенки кишечника и, соответственно, может вызвать боль в животе.
Также, у некоторых пациентов через повышение уровня брадикинина возникает отек Квинке. Однако, считается, что такая негативная реакция вызвана генетической предрасположенностью пациента, и именно поэтому брадикинин расщепляется медленнее, чем должен.
Если беременные женщины принимают ингибиторы АПФ в течение первого триместра беременности, то это может стать причиной появления серьезных врожденных пороков развития,рождения мертвого ребенка и смерти новорожденных.
Распространенные аномалии развития плода включают:
Гипотензию,
Почечную дисплазию,
Анурии (олигурии),
Маловодье,
Задержку внутриутробного развития плода,
Легочную гипоплазию,
Открытую артериальную протоку,
Неполную оссификацию черепа.
Противопоказания и меры предосторожности
Ингибиторы АПФ противопоказаны пациентам с:
возникновением в прошлом отека Квинке, который связан с употреблением ингибиторов АПФ;
стенозом почечной артерии (двусторонним или односторонним);
повышенной чувствительностью к ингибиторам АПФ;
Ингибиторы АПФ следует применять осторожно пациентам с:
нарушениями функций почек;
стенозом аортального клапана или с нарушением сердечного оттока;
гиповолемией или дегидратацией;
гемодиализом с помощью мембран высокого потока из полиакрилонитрила.
Ингибиторы АПФ относятся к препаратам категории D , то есть их использования следует избегать женщинам, планирующим в ближайшее время забеременеть.
Кроме того в инструкции к этим препаратам указано, что они существенно повышают риск возникновения врожденных дефектов, если их принимать на втором или третьем триместре беременности.
Их использование на первом триместре также связано с риском возникновения серьезных врожденных пороков развития, особенно это касается нарушений сердечно-сосудистой и центральной нервной системы.
Препараты калия следует использовать очень осторожно и под наблюдением врача, через вероятность развития гиперкалиемии вследствие приема ингибиторов АПФ.
Классификация.
Ингибиторы АПФ могут быть разделены на три группы в зависимости от их молекулярного строения:
каптоприл (торговая марка Capoten), первый ингибитор АПФ;
зофеноприл.
эналаприл (вазокет / ренитек);
рамиприл (Altace / Tritace / Ramace / Ramiwin);
хинаприл (Accupril);
периндоприл (Престариум / Coversyl / Aceon);
лизиноприл (Listril / Lopril / Новатэк / Prinivil / Zestril);
беназеприл (Lotensin);
имидаприл (Tanatril);
зофеноприл (Zofecard);
Единственным представителем этой группы является фозиноприл (Моноприл).
Естественное происхождение
Казокинины (сasokinins) и лактокинины (lactokinins) являются продуктами распада казеина и молочной сыворотки. В естественных условиях (в организме человека) они образуются после употребления молочных продуктов, сыворотки, то есть их образование происходит в природе после употребления молочных продуктов, особенно кисломолочных. Их влияние на артериальное давление на сегодня до конца не определено.
Лактотрипептиды Val-Pro-Pro и Ile-Pro-Pro, которые образуются пробиотиком Lactobacillus helveticus или получаемые из казеина также приводят к ингибированию АПФ и имеют антигипертензивные функции.
Эквиваленты ИАПФ.
Ингибиторы АПФ имеют разную силу воздействия и, соответственно, разные стартовые дозы. Дозировка препарата должна быть скорректировано в зависимости от реакции организма на действие препарата, что проявляется в течение первых пяти-десяти дней от начала лечения.
Дозы ингибиторов АПФ при артериальной гипертензии.
|
Дозы ингибиторв АПФ при артериальной гипертензии |
||||
|
Название |
Эквивалентная суточная доза |
Дозирование |
||
|
Начало |
Ежедневное употребление |
Максимальная доза |
||
|
Беназеприл | ||||
|
Каптоприл |
50 мг (25 мг дважды в сутки) |
12.5–25 мг (дважды-трижды в сутки) |
25–50 мг (дважды-трижды в сутки) | |
|
Еналаприл | ||||
|
Фозиноприл | ||||
|
Лизиноприл | ||||
|
Моэксиприл | ||||
|
Периндоприл | ||||
|
Хинаприл | ||||
|
Рамиприл | ||||
|
Трандолаприл | ||||
| Локализация рецепторов АТ | Эффекты ангиотензина II |
| Сердце | Острые эффекты инотропная стимуляция сокращение кардиомиоцитов Хронические эффекты гиперплазия и гипертрофия кардиомиоцитов повышенный синтез коллагена фибробластами гипертрофия миокарда миокардиофиброз |
| Артерии | Острые эффекты вазоконстрикция, повышение АД Хронические эффекты гипертрофия гладкомышечных клеток, гипертрофия артерий (ремоделирование артерий), артериальная гипертензия |
| Надпочечники | Острые эффекты стимуляция секреции альдостерона, увеличение реарбсорбции в почках натрия и воды, повышение АД высвобождение катехоламинов из мозгового вещества надпочечников Хронический эффект гипертрофия надпочечников |
| Почки | Острые эффекты констрикция эфферентных артериоп клубочков, повышение внутриклубочкового давления увеличение реарбсорбции натрия и воды в дистальных канальцах, увеличение АД торможение секреции ренина увеличение синтеза простагландинов в кортикальном слое почек Хронические эффекты пролиферация мезангиальных клеток в почечных клубочках, развитие нефросклероза артериальная гипертензия |
| Печень | Острый эффект - торможение синтеза ангиотензиногена |
| Головной мозг | Острые эффекты стимуляция центра жажды стимуляция выделения антидиуретического гормона снижение тонуса блуждающего нерва повышение активности центрального звена симпатической нервной системы Хронический эффект артериальная гипертензия |
Тканевая ренин-ангиотензиновая система
В настоящее время доказано существование тканевой (локальной) ренин-ангиотензиновой системы наряду с циркулирующей. Все компоненты ренин-ангиотензиновой системы (ренин, ангиотензинпревращающий фермент, ангиотензин I, ангиотензин II, ангиотензиновые рецепторы) обнаружены в миокарде, кровеносных сосудах, почках, надпочечниках, мозговой ткани.
Взаимосвязь ренин-ангиотензиновой системы и секреции альдостерона
Между ренин-ангиотензиновой системой и секрецией альдостерона клубочковой зоной надпочечников существуют тесные взаимоотношения.
Альдостерон - гормон, синтезируемый клубочковой зоной надпочечников, регулирующий гомеостаз калия, натрия, объем внеклеточной жидкости и тем самым участвующий в контроле артериального давления. Под влиянием альдостерона усиливается реабсорбция натрия и воды в почечных канальцах и уменьшается реабсорбция калия. Кроме того, альдостерон увеличивает всасывание ионов натрия и воды из просвета кишечника в кровь и уменьшает выведение натрия из организма с потом и слюной. Таким образом, альдостерон задерживает в организме натрий, увеличивает объем циркулирующей крови, способствует повышению артериального давления и увеличивает выделение калия из организма (при избыточной продукции альдостерона развивается гипокалиемия).
В регуляции продукции альдостерона принимают участие следующие механизмы:
Ренин-ангиотензиновая система;
Уровни натрия и калия в крови;
Значение ренин-ангиотензиновой системы в регуляции секреции альдостерона заключается в том, что ангиотензин II стимулирует секрецию альдостерона. Поступив в кровь, альдостерон усиливает реабсорбцию в почках натрия и воды, увеличивается объем внеклеточной жидкости. В свою очередь, увеличение объема внеклеточной жидкости воздействует на клетки юкстагломерулярного аппарата, в результате чего снижается продукция ренина.
Изменение концентрации в крови натрия и калия регулирует секрецию альдостерона: снижение уровня натрия в крови стимулирует синтез альдостерона через увеличение секреции ренина и ангиотензина II, а повышение содержания натрия в крови оказывает обратное влияние.
Ионы калия стимулируют секрецию альдостерона клубочковой зоной коры надпочечников (при гиперкалиемии уровень альдостерона повышается).
У больных артериальной гипертензией имеет место активация ренин-ангиотензиновой системы и сопряженная с ней повышенная секреция альдостерона с последующим увеличением реабсорбции натрия и воды, увеличением объема циркулирующей крови, что, конечно, способствует повышению и затем стабилизации артериального давления.
Активированная ренин-анготензин-альдостероновая система (как циркулирующая, так и тканевая) принимает участие в патогенезе артериальной гипертензий следующим образом:
Повышается общее периферическое сосудистое сопротивление в связи с сосудосуживающим влиянием ангиотензина II и катехоламинов (секреция катехоламинов надпочечниками возрастает при активации ренин-ангиотензиновой системы) и гипертрофией стенки артерий и артериол;
Увеличивается секреция ренина и альдостерона, что увеличивает реабсорбцию натрия и воды в почечных канальцах и приводит, таким образом, к повышению объема циркулирующей крови; кроме того, увеличивается содержание натрия в стенке артерий и артериол, что повышает их чувствительность к сосудосуживающему действию катехоламинов;
Повышается секреция вазопрессина, который также увеличивает периферическое сосудистое сопротивление;
Развивается гипертрофия миокарда левого желудочка, что на начальных этапах сопровождается увеличением сократительной способности миокарда и минутного объема сердца, это способствует повышению артериального давления;
Увеличивается активность рецепторов к ангиотензину II в центральной нервной системе, что сопровождается не только повышением секреции вазопрессина, но и появлением «солевого голода» и, следовательно, увеличением поступления натрия с пищей, а, значит, задержкой жидкости и повышением артериального давления.
Ангиотензин (АТ) - это гормон из рода олигопептидов, который отвечает за сужение сосудов и подъем АД в организме. Вещество является частью ренин-ангиотензиновой системы, регулирующей вазоконстрикцию. Кроме того, олигопептид активирует синтез альдостерона - гормона надпочечников. Альдостерон также способствует повышению давления. Прекурсором ангиотензина считается белок ангиотензиноген, вырабатываемый печенью.
Ангиотензин был выделен как самостоятельное вещество и синтезирован в 30-х годах прошлого столетия в Аргентине и Швейцарии.
Коротко об ангиотензиногене
Ангиотензиноген является ярким представителем класса глобулинов и имеет в своем составе более чем 450 аминокислот. Белок вырабатывается и высвобождается в кровь и лимфу постоянно. Его уровень в течение дня может меняться.

Повышение концентрации глобулина происходит под действием глюкокортикоидов, эстрогена и тиреодных гормонов. Этим объясняется стойкое повышение АД при использовании оральных контрацептивов на основе эстрогенов.
Если давление крови понижается, и содержание Na+ резко падает, происходит рост уровня ренина и скорость выработки ангиотензиногена значительно возрастает.
Количество этого вещества в плазме здорового человека составляет примерно один ммоль/л. При развитии гипертонии ангиотензиноген в крови повышается. При этом наблюдаются периоды рениновой активности, что выражается концентрацией ангиотензина 1 (АТ 1).
Под влиянием ренина, синтезируемого в почках, из ангиотензиногена образуется АТ 1. Элемент биологически неактивен, его единственное предназначение - быть прекурсором АТ 2, который формируется в процессе отщепления двух последних атомов с C-конца молекулы неактивного гормона.

Именно ангиотензин 2 является главным гормоном РААС (ренин-ангиотензин-альдостероновой системы). Он обладает выраженной сосудосуживающей активностью, задерживает в организме соль и воду, повышает ОПСС и АД.
Можно условно выделить два главных эффекта, которые ангиотензин II оказывает на больного:
- Пролиферативный. Проявляется увеличением объёма и массы кардиомиоцитов, соединительной ткани организма, клеток артериол, что вызывает уменьшение свободного просвета. Происходит неконтролируемое разрастание внутренней слизистой оболочки почки, увеличение количества мезангиальных клеток.
- Гемодинамический. Эффект проявляется в быстром повышении АД и системной вазоконстрикции. Сужение диаметра кровеносных сосудов происходит на уровне почечных артериол, в результате чего увеличивается давление крови в капиллярах.
Под воздействием ангиотензина II повышается уровень альдостерона, который задерживает в организме натрий и выводит калий, что провоцирует хроническую гипокалиемию. На фоне этого процесса снижается активность мышц, формируется стойкая гипертония.
Количество АТ 2 в плазме возрастает при следующих недомоганиях:
- рак почки, выделяющий ренин;
- нефротический синдром;
- почечная гипертония.

Уровень активного ангиотензина может быть и снижен. Это происходит при развитии таких заболеваний:
- острая почечная недостаточность;
- синдром Кона.
К снижению концентрации гормона может привести удаление почки.
Ангиотензин III и IV
В конце 70-х прошлого столетия был синтезирован ангиотензин 3. Гормон образуется при дальнейшем расщеплении эффекторного пептида до 7 аминокислот.
Ангиотензин III обладает меньшим сосудосуживающим эффектом, чем АТ 2, но при этом более активен в отношении альдостерона. Поднимает среднее АД.
Под действием ферментов аминопептидазы АТ III расщепляется до 6 аминокислот и образует ангиотензин IV. Он менее активен, чем АТ III и участвует в процессе гемостаза.

Основная функция активного олигопептида заключается в поддержке постоянного объема крови в организме. Ангиотензин влияет на процесс посредством АТ-рецепторов. Они бывают разных видов: АТ1-, АТ2-, АТ3-, АТ4-рецепторы и другие. Эффекты ангиотензина зависят от его взаимодействия с этими белками.
Наиболее близки по своему строению АТ 2 и АТ1-рецепторы, поэтому активный гормон в первую очередь соединяется с АТ1-рецепторами. В результате этой связи поднимается АД.
Если при высокой активности АТ 2 свободных АТ1-рецепторов нет, олигопептид соединяется с АТ 2-рецепторами. к которым менее предрасположен. В итоге запускаются антагонистические процессы, и АД понижается.
Ангиотензин II может влиять на организм как за счет непосредственного действия на клетки артериол, так и косвенного - через центральную или симпатическую нервную систему, гипоталамус и надпочечники. Его воздействие распространяется на концевые артерии, капилляры и венулы по всему организму.

Сердечно-сосудистая система
АТ 2 оказывает направленное вазоконстрикторное действие. Кроме сосудосуживающего эффекта, ангиотензин ii меняет силу сокращения сердца. Работая через ЦНС, гормон сдвигает симпатическую и парасимпатическую активность.
Влияние АТ 2 на организм в целом и сердечно-сосудистую систему в частности может быть преходящим или длительным.
Кратковременный эффект выражается вазоконстрикцией и стимуляцией выработки альдостерона. Продолжительное воздействие определяется тканевым АТ2, образующимся в эндотелии сосудистых областей сердечной мышцы.
Активный пептид провоцирует увеличение объёма и массы миокарда и нарушает метаболизм. Кроме того, он поднимает сопротивление в артериях, что провоцирует растяжение сосудов.
В результате воздействие ангиотензина II на сердечно-сосудистую систему развивается гипертрофия левого желудочка миокарда и стенок артерий, внутриклубочковая гипертензия.
ЦНС и головной мозг
АТ 2 оказывает опосредственное влияние на нервную систему и головной мозг через гипофиз и гипоталамус. Олигопептид стимулирует выработку АКТГ в передней части гипофиза и активирует синтез вазопрессина гипоталамусом.
Адиуретин, в свою очередь, оказывает яркое антидиуретическое действие, которое порождает:
- Задержку воды в организме, повышая обратное всасывание жидкости из полости почечных канальцев в кровь. Это способствует увеличению объема циркулирующей в организме крови и ее разжижению.
- Усиливает сосудосуживающий эффект ангиотензина II и катехоламинов.
АКТГ стимулирует надпочечники и повышает выработку глюкокортикоидов, из которых самым биологически активным является кортизол. Гормон, хотя он и не обладает вазоконстрикторным воздействием, усиливает сосудосуживающее влияние катехоламинов, секретируемых надпочечниками.

При резком повышении синтеза вазопрессина и АКТГ у больных появляется чувство жажды. Этому способствует и высвобождение норадреналина при прямом воздействии на симпатическую НС.
Надпочечники
Под влиянием ангиотензина в надпочечниках активируется высвобождение адольстерона. В результате происходит:
- задержка воды в организме;
- увеличение количества циркулирующей крови;
- рост частоты сокращений миокарда;
- усиление сосудосуживающего действия АТ 2.
Все эти процессы суммарно приводят к повышению АД. Эффект от чрезмерного уровня альдостерона можно наблюдать в период лютеиновой фазы месячного цикла у женщин.
Почки
В нормальных условиях ангиотензин II на функцию почек практически не влияет. Патологический процесс разворачивается на фоне чрезмерной активности РААС. Резкое уменьшение кровотока в тканях почки приводит к ишемии канальцев, затрудняет фильтрацию.
Процесс реабсорбции, вызывающий уменьшения количества мочи и выведение из организма натрия, калия и свободной жидкости, нередко приводит к обезвоживанию и появлению протеинурии.

Для кратковременного влияния АТ 2 на почки характерно повышение внутриклубочкового давления. При продолжительном воздействии развивается гипертрофия мезангиума.
К чему приводит функциональная активность ангиотензина II
Кратковременное повышение уровня гормона не оказывает на организм выраженного отрицательного воздействия. Совсем по-другому отражается на человеке длительное увеличение АТ 2. Оно нередко порождает целый ряд патологических изменений:
- Гипертрофию миокарда, кардиосклероз, сердечную недостаточность, инфаркт. Эти недуги возникают на фоне истощения сердечной мышцы, переходящей в миокардиодистрофию.
- Утолщение стенок сосудов и уменьшение просвета. В результате усиливается артериальное сопротивление и поднимается АД.
- Ухудшается кровоснабжение тканей организма, развивается кислородное голодание. В первую очередь от плохого кровообращения страдают мозг, миокард и почки. Постепенно формируется дистрофия этих органов, погибшие клетки замещаются фиброзной тканью, что еще больше усугубляет симптомы недостаточности кровообращения. Ухудшается память, появляются частые головные боли.
- Развивается инсулинорезистентность (пониженная чувствительность) к инсулину, что провоцирует обострение сахарного диабета.

Продолжительная активность олигопептидного гормона приводит к стойкому повышению АД, которое поддается только медикаментозному воздействию.
Норма ангиотензина I и II
Для определения уровня эффекторного пептида проводится анализ крови, ничем не отличающийся от обычного исследования на гормоны.
У больных артериальной гипертонией исследование выявляет активность ренина в плазме. На анализ берется кровь из вены после восьмичасового ночного сна и бессолевой диеты в течение 3 суток.
Как видно, ангиотензин II играет огромную роль в регуляции АД в организме. Следует настороженно относиться к любым изменениям уровня АТ 2 в крови. Конечно, это не означает, что при небольшом излишке гормона АД сразу поднимется до 220 мм рт. ст., а ЧСС - до 180 сокращений в минуту. По своей сути, олигопептидный гормон не может непосредственно повышать давление и провоцировать развитие гипертонии, но, тем не менее, он всегда активно участвует в формировании болезни.
Ангиотензин - это гормон, который с помощью нескольких механизмов отвечает за повышение артериального давления. Входит в состав так называемой РААС (ренин - ангиотензин - альдостерон система).
У людей с повышенным артериальным давлением можно отмечать так называемые периоды рениновой активности плазмы, что проявляется на уровне концентрации ангиотензина I.
Роль ангиотензина в организме
Название РААС происходит от первых букв составляющих его соединений: ренин, ангиотензин и альдостерон. Эти соединения являются неразрывно связанными между собой и взаимно влияют на концентрации друг друга: ренин стимулирует выработку ангиотензина, ангиотезин увеличивает выработку альдостерона, альдостерон и ангиотензин тормозят высвобождение ренина. Ренин является ферментом, производимым в почках, в рамках так называемых клубочковых камер.
Производство ренина стимулирует, например, гиповолемия (снижение объема циркулирующей крови) и снижение концентрации натриевых ионов в плазме. Высвобожденный в кровь ренин действует на ангиотензиноген, то есть один из белков плазмы крови, вырабатываемый, в основном, в печени.
Ренин расщепляет ангиотензиноген до ангиотензина I, который является предшественником для ангиотензина II. В легочном кровотоке, под действием фермента под названием ангиотензинпревращающий фермент, ангиотензин I преобразуется до биологически активной формы, то есть ангиотензина II.
Ангиотензин II выполняет в организме много ролей, в частности:
- стимулирует высвобождение альдостерона из коры надпочечников (этот гормон, в свою очередь, влияет на водно-электролитный баланс, что вызывает задержку в организме ионов натрия и воды, увеличивая выделение почками ионов калия - это приводит к увеличению объема циркулирующей крови, то есть к росту волемии, а, следовательно, и росту артериального давления).
- действует на рецепторы, расположенные в стенке сосудов , что приводит к сокращению сосудов и повышению артериального давления.
- также влияет на центральную нервную систему , увеличивая выработку вазопрессина или антидиуретического гормона.
Содержание в крови ангиотензина I и ангиотензина II
Определение активности ренина плазмы - это исследование, которое проводится у пациентов с артериальной гипертонией. Исследование заключается в получении от пациента венозной крови через 6-8 часов ночного сна при диете , содержащей 100-120 ммоль соли в день (это, так называемое исследование без активации секреции ренина).
Исследование с активацией секреции ренина заключается в анализе крови пациентов после трехдневной диеты с ограничением потребления соли до 20 ммоль в сутки.
Оценка уровня ангиотензина II в образцах крови производится с помощью методов радиоиммунного анализа.
Стандарт исследования без активации секреции ренина составляет у здоровых людей около 1,5 нг/мл/час , при исследовании после активации уровень вырастает в 3-7 раз.
Рост ангиотензина наблюдается:
- у лиц с первичной артериальной гипертонией (то есть гипертония, которая развивается самостоятельно и не удается установить её причины), у этих пациентов измерение уровня анготензина может помочь Вам в выборе соответствующих антигипертензивных препаратов;
- при злокачественной гипертонии;
- ишемия почек, например, во время сужения почечной артерии;
- у женщин, принимающих оральные контрацептивы;
- ренин-продущирующие опухоли.
Что касается нормы содержания ангиотензина I и ангиотензина II в крови, она составляет, соответственно, 11-88 пг/мл и 12-36 пг/мл.