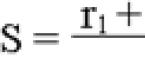Эозинофильный лейкоз встречается редко в медицинской практике. Патология свойственна любому возрасту, относится к болезни крови, когда увеличивается количество лейкоцитов в периферической крови со значительным повышением уровня эозинофилов в плазме. Различные генные мутации, аутоиммунные поражения, сильнейшие аллергические реакции, злокачественные новообразования приводят к эозинофилии.
Что такое эозинофильный лейкоз
В медицинской практике, как правило, рассматривается гиперэозинофильный синдром и эозинофильный лейкоз. Вторая патология нередко возникает на фоне первой. Лейкоз – рак крови, эозинофилы – разновидность лейкоцитов, образующихся в костном мозге. Болезнь распознается, как повышение их количества в периферической крови, поражением костного мозга, тканей, плазмы. Нормальное число эозинофилов обычно колеблется в пределах 0,4х10 9 /л (1-5%). Это клеток говорит о воспалительном, патогенном процессе в организме, нередко возникающего на почве сильнейшей аллергической реакции.
Патология может быть первичной либо являться результатом других заболеваний:
- онкологических;
- иммунодефицита;
- поражение легких;
- сильные аллергические реакции;
- химическое отравление;
- болезни ЖКТ;
- васкулиты;
- системные болезни соединительной ткани;
- сердечно-сосудистые патологии.
Косвенно повлиять на развитие болезни может:
- чрезмерное злоупотребление никотина;
- наркотиков, алкоголя;
- недоношенность;
- облучение;
- наследственность;
- гиперэозинофильный синдром.
Это состояние способно не проявляться длительное время. Многие пациенты узнают о патологии после диагностики. Первые симптомы связаны в большей степени с раком крови. С постепенным ее развитием происходит мутация клеток, ранний лейкоз проявляется обильной потливостью, бледностью кожных покровов, учащенным сердцебиением.
У пациентов нередко наблюдается хроническая форма недуга. В меньшинстве больные с диагнозом «эозинофильный острый лейкоз». Последняя патология развивается стремительно, симптомы явно выраженные. Обращаться за медицинской помощью нужно своевременно, это увеличивает шансы на благоприятный исход.
Хроническая эозинофильная лейкемия

Хронический эозинофильный лейкоз (ХЭЛ) – генерализованный процесс, также имеющий в основе высокий уровень эозинофилов в периферической крови, тканях и костном мозге. Болезнь прогрессирует индивидуально у каждого пациента, происходит нарушение стандартного алгоритма созревания клеток. При диагностике наблюдается:
- повышенная температура тела;
- слабость;
- бледность кожных покровов;
- увеличение селезенки, печени, лимфатических узлов.
Список симптомов при ХЭЛ расширяется из-за сопутствующих заболеваний. Хроническая форма возникает, как результат:
- бронхиальной астмы;
- гиперэозинофильного синдрома;
- гранулемы костей;
- дерматоза;
- крапивницы.
Болезнь нередко носит реактивный характер. Необходимо проводить дифференциальную диагностику, поскольку повышенный уровень эозинофилов иногда отмечается при: Ходжкинской или крупноклеточной лимфоме, раке простаты, мочевого пузыря, поджелудочной железы.
Этиология и патогенез

Эозинофильный лейкоз характеризуется поражением периферической крови, тканей, клеток мозга и вытеснением нормальных ростков кроветворения. Опухолевая ткань разрастается в костном мозге, после возникает изменение строения, свойств и соотношения кровяных элементов. Очаг поражения переходит на другие органы, страдают селезенка, лимфатические узлы, печень. Исследования показывают наличие опухоли кроветворной ткани с поражением костного мозга.
Среди сопутствующих причин развития патологии выделяют наследственный фактор, вредные привычки (курение, алкоголизм). Группу риска составляют люди с предрасположенностью к раковым образованиям.
Клинические проявления

Симптоматика имеет общие признаки, относящиеся к любому пациенту. Они определяются повышенным количеством эозинофилов. В результате возникает озноб, усталость, снижение веса, лихорадка, потливость.
Доказано, что эозинофильный лейкоз влияет на здоровье всего организма, болезнь затрагивает большинство тканей и органов. У многих пациентов возникают сопутствующие патологии со стороны: ЖКТ, сердечно-сосудистой, кроветворной, дыхательной, неврологической системы.
К клиническим проявлениям заболевания относят.
- Расстройство памяти, атаксию, изменения поведения (около 55% больных).
- Диарею, боль в животе, язвенные проявления, также эозинофильный гастрит (до 30% пациентов).
- Крапивница, гиперемия, отеки дермы, папулы, язвы, подкожные узелки (у 60% больных).
- Сердечная недостаточность, инфильтрация в легких, сухой кашель и одышка у больных бронхиальной астмой (около 50%).
- Развивающиеся недостаточность сердечных клапанов, кардиомиопатия, тромбоэмболические проявления, сердечная недостаточность (20% случаев).
- Увеличение селезенки, печени, боль в мышцах и суставах, ухудшение зрения.
Симптомы и лечение при эозинофильном лейкозе неразрывно связаны. От сопутствующих заболеваний будет зависеть тактика дальнейшей терапии. К ней подключаются дополнительные медикаменты помимо основных, блокирующих повышение эозинофилов и подавляющих развитие ракового процесса.
Гиперэозинофильный синдром
Гиперэозинофильный синдром и эозинофильный лейкоз медики рассматривают неразрывно, патологии взаимосвязаны. Эозинофильный лейкоз нередко относится к синдрому, входящему в ГЭС. Развивается болезнь у людей возрастной категории от 20 до 50 лет, симптоматика зависит от пораженных органов.
Диагноз ставят, когда число эозинофилов повышается на 10% от нормы за последние полгода. Заболевание редкое, проявляется зачастую анорексией, слабостью, одышкой, лихорадкой. Когда поражается сердечно-сосудистая система, шансов на благополучный исход у пациента мало.
Диагностика и дифференциальный диагноз
Диагностика синдрома имеет дифференциальный характер из-за многочисленных симптомов, указывающих на сопутствующие или схожие заболевания. Исследование помогает исключить другие виды лейкоза или эозинофилии.
В диагностику входит:
- общий анализ крови;
- ультразвуковая допплерография;
- исследование костного мозга (пункция);
- лейкограмма;
- рентгенологическое исследование;
- эхокардиография;
- протеинограмма;
- компьютерная томография;
- морфологические исследования;
- лимфангиография;
- почечные, печеночные пробы;
- исследуются иммунологические показатели.
Лечение

Основа терапии – подавление увеличения эозинофилов периферической крови. Лечение основывается на приеме следующих препаратов:
- ингибиторы фосфодиестеразы;
- миелосупрессивные средства;
- антигистаминные лекарства;
- глюкокортикоиды;
- стабилизаторы мембран опасистых клеток;
- ингибиторы и антагонисты лейкотриенов.
Используют в основе лечения противоаллергические средства первого и второго поколения. Первые действуют эффективно, но имеют негативные стороны в процессе лечения. Вторые являются эталоном антигистаминной терапии.
Профилактика
Медики не могут дать точных указаний, как вести себя пациенту для предотвращения эозинофилии. Профилактикой будет являться:
- своевременное лечение различных заболеваний;
- соблюдение здорового образа жизни;
- исключение вредного воздействия на организм (профессиональный фактор).
Необходимо вовремя проходить обследования, диспансеризацию. Исключение вредных привычек благотворно влияет на предупреждение болезни.
|
ЭОЗИНОФИЛИЯ |
||
|
Эозинофилы и эозинофилии
Эльдар Хусеевич Анаев Старший научный сотрудник НИИ пульмонологии МЗ РФ, Москва
Эозинофилы – это гранулярные лейкоциты, обнаруживаемые в крови и тканях у здоровых людей в небольших количествах. В норме число эозинофилов в крови меньше 350 клеток/мкл (до 6% всех лейкоцитов). Функции этих клеток еще до конца неизвестны.
В клинической практике встречаются болезни и состояния, при которых содержание эозинофилов в периферической крови и тканях увеличивается (эозинофилия). Повышение числа эозинофилов более 1500 клеток/мкл относят к гиперэозинофилиям.
Эозинофил как отдельный клеточный элемент описан впервые Paul Ehrlich в 1879 г. Именно он применил кислый краситель эозин, названный в честь греческой богини утренней зари, для гистологической окраски крови и тканей. Ehrlich показал, что эозинофилы составляют от 1 до 3% лейкоцитов периферической крови у здоровых индивидуумов.
В течение последующих 40 лет накопилось много информации об эозинофилах: повышение числа клеток было связано с бронхиальной астмой (БА) и гельминтной инвазией. Также число эозинофилов значительно повышалось в тканях животных после анафилактической реакции. Это позволило предположить, что эозинофилы обеспечивают гиперчувствительность при анафилаксии. Эта гипотеза оставалась основным объяснением функции эозинофилов с начала века до 1980-х годов . В 1950!е годы функция эозинофилов была настолько малоизвестна, что их предположительно относили к предшественникам эритроцитов .
Морфология эозинофилов
При светооптическом исследовании диаметр эозинофилов составляет 12–17 мкм; они обычно несколько крупнее, чем нейтрофилы. В отличие от зрелых полиморфноядерных лейкоцитов (ПМЯЛ), ядра которых имеют около четырех долек, ядра эозинофилов, как правило, состоят из двух долек, связанных между собой нитью. Основным своеобразием их цитоплазмы является наличие двух типов специфических гранул (больших и малых), которые имеют красный или оранжевый цвет . Даже в плохо окрашенных мазках их можно отличить от гранул нейтрофилов, так как они более многочисленны и отчетливо крупнее. Большие гранулы содержат основные протеины, которые являются уникальными для эозинофилов.
К ним относятся: большой основной протеин (БОП), эозинофильный катионный протеин (ЭКП), эозинофильная пероксидаза (ЭПО), эозинофильный нейротоксин (ЭН), ранее называемый эозинофильным протеином Х, и гомолог БОП . Малые гранулы содержат ферменты арилсульфатазу В и кислую фосфатазу, также обнаруживаемые в азурофильных гранулах нейтрофилов . Лизофосфолипаза В (кристаллы Шарко–Лейдена) – фермент мембран эозинофилов – не играет важной роли в патогенезе болезней и не имеет диагностической ценности.
В активированных эозинофилах число гранул значительно уменьшается и клетки часто вакуолизируются, становясь менее плотными, чем неактивированные эозинофилы .
Функции эозинофилов
Функции эозинофилов точно неизвестны. Они обладают многими функциями других циркулирующих фагоцитов, таких как ПМЯЛ и моноциты. Хотя эозинофилы способны к фагоцитозу, они уничтожают находящиеся внутри них бактерии менее эффективно, чем нейтрофилы.
Кинетика эозинофилов
Эозинофилы – это неделящиеся гранулоциты, которые, как и другие ПМЯЛ, непрерывно образуются в костном мозге из единой стволовой клетки. Эозинофилопоэз и дифференцировку эозинофилов из клеток-предшественников регулируют Т-лимфоциты путем секреции колониестимулирующего фактора гранулоцитов и макрофагов (ГМ!КСФ), интерлейкина-3 (ИЛ-3) и ИЛ!5 . Кроме того, ИЛ-5 и ГМ!КСФ активируют эозинофилы, индуцируя переход клеток из нормальной плотности в низкую (меньше 1,085) .
Продолжительность жизни эозинофилов составляет 10–12 дней. Покинув костный мозг, где они образуются и созревают в течение 3–4 дней, эозинофилы несколько часов циркулируют в крови (период их полужизни составляет 6–12 ч). Затем, подобно нейтрофилам, они покидают кровяное русло и уходят в периваскулярные ткани, главным образом в легкие, желудочно-кишечный тракт и кожу, где остаются в течение 10–14 дней. На каждый эозинофил периферической крови приходится примерно 200–300 эозинофилов в костном мозге и 100–200 в других тканях .
Эозинофилы в нормальном мазке крови составляют от 1 до 5% лейкоцитов. В абсолютных числах за норму принято 120–350 эозинофилов в 1 мкл (120–350 . 106/л) периферической крови. Уровень от 500 до 1500 эозинофилов/мкл рассматривается как легкая эозинофилия, а свыше 1500 клеток/мкл – как гиперэозинофилия: умеренная (1500–5000 клеток/мкл) и выраженная (более 5000 клеток/мкл).
Абсолютное число эозинофилов в периферической крови у здоровых людей варьирует. Суточные колебания числа эозинофилов находятся в обратной зависимости от уровня кортизола в плазме, причем максимум приходится на ночные часы, а минимум – на утренние .
Хронический эозинофильный лейкоз (ХЭЛ) является миелопролиферативным новообразованием, при котором вследствие неконтролируемой клональной пролиферации предшественников эозинофилов, возникает эозинофилия в костном мозге, периферической крови и тканях. Согласно классификации ВОЗ (2008) из этой нозологической единицы (называемой с тех пор ХЭЛ, не специфицированный иным образом [ХЭЛ НИО]) исключены случаи с мутациями генов PDGFRA .
Гиперэозинофилия (ГЭ) это наличие особенно высокой эозинофилии в периферической крови (>1500/мкл) и/или эозинофильной инфильтрации в тканях; в случае повреждения органов используется термин «гиперэозинофильный синдром» (ГЭС). ГЭ/ГЭС может иметь доброкачественный характер (реактивный, врожденный или идиопатический) или неопластический (клональный).
КЛИНИЧЕСКАЯ КАРТИНА И ЕСТЕСТВЕННОЕ ТЕЧЕНИЕ
На момент постановки диагноза больные обычно не предъявляют никаких жалоб.
1. Общие симптомы: возникают из-за высвобождения эозинофилами большого количества цитокинов - усталость, лихорадка и потливость, отсутствие аппетита, потеря массы тела.
2. Симптомы со стороны системы кровообращения (у ≈20 %): связаны с некрозом и фиброзированием сердечной мышцы и эндокарда, а также возникновением пристеночных тромбов в полостях сердца - симптомы недостаточности клапанов, обычно митрального и трикуспидального, симптомы рестриктивной кардиомиопатии, нарушения ритма и проводимости, тромбоэмболические осложнения, сердечная недостаточность.
3. Симптомы со стороны дыхательной системы (у ≈50 %): связаны с эозинофильными инфильтратами в легких, фиброзом легких, сердечной недостаточностью или легочной эмболией - хронический сухой кашель, одышка.
4. Кожные симптомы (у ≈60 %): ангионевротический отек, покраснение кожи, крапивница, папулы и подкожные узелки, зуд кожи.
5. Симптомы со стороны пищеварительного тракта (у ≈30 %): связаны с язвами слизистой оболочки, кровотечением, перфорацией, холециститом, эозинофильным воспалением желудка или кишечника; диарея, боль в животе.
6. Неврологические симптомы (у ≈55 %): изменения поведения, расстройства памяти, атаксия, симптомы периферической полинейропатии.
7. Другие: увеличение печени или селезенки, боль в мышцах и суставах (вызванная высвобождением эозинофилами провоспалительных цитокинов), нарушение зрения (связанное с тромбозом сосудов сетчатки).
8. Естественное течение: хроническое, иногда легкое, однако чаще всего прогрессирует и может в течение короткого времени привести к смерти вследствие органных поражений, обычно сердечной недостаточности или в результате трансформации в острый лейкоз.
Дополнительные методы исследования
1. Морфология периферической крови: эозинофилия (абсолютное число эозинофилов: легкая 500–1500/мкл; умеренная 1500–5000/мкл, тяжелая >5000/мкл), при ХЭЛ дополнительно анемия (≈50 %), тромбоцитопения (≈30 %) или тромбоцитоз (≈15 %), умеренный лейкоцитоз.
2. Аспирационная биопсия и трепанобиопсия костного мозга: показаны у больных с персистирующей ГЭ неустановленной этиологии, эозинофилией >5000/мкл, в случае подозрений на первичную (неопластическую) ГЭ/ГЭС или лимфоцитарный вариант ГЭС; аспирационная биопсия - увеличен процент эозинофилов, иногда диспластические изменения в мегакариоцитах и гранулоцитах; трепанобиопсия - гиперклеточность, увеличено количество эозинофилов, гиперплазия мегакариоцитарного или гранулоцитарного ростка, увеличение количества ретикулярных волокон.
3. Цитогенетические и молекулярные исследования: при ХЭЛ в большинстве случаев присутствует слитный ген FIP1L1-PDGFRFА , который возник вследствие делеции фрагмента 4 хромосомы и кодирует белок с активностью тирозинкиназы.
4. Другие лабораторные исследования: увеличенная концентрация IgE при идиопатической эозинофилии, при ХЭЛ-НИО - обычно нормальная; увеличенная концентрация сердечных тропонинов, триптазы и витамина B12 при неопластических ГЭС.
5. Гистологическое исследование биоптатов органов, вовлеченных в патологический процесс: эозинофильные инфильтраты.
6. Другие исследования: в зависимости от клинической картины (вовлеченных органов), а также для определения причины эозинофилии.
Диагностические критерии
→Определение и этиопатогенез
Диагноз ХЭЛ ставится в соответствии с критериями ВОЗ:
1) эозинофилия ≥1500/мкл;
2) наличие цитогенетических или молекулярно-генетических аномалий, или количество бластов >5 % в костном мозге или >2 % в периферической крови;
3) отсутствие Ph-хромосомы и химерного гена BCR-ABL1 , а также иного миелопролиферативного (ИП, ЭТ, ПМФ) или миелодиспластического/миелопролиферативного (ХММЛ, аХМЛ) новообразования;
4) отсутствие перестроек генов PDGFRА , PDGFRВ или FGFR1 , отсутствие химерного гена PCM1-JAK2 , ETV6-JAK2 и BCR-JAK2 ;
5) процентное количество бластов в периферической крови и костном мозге <20 %, а также отсутствуют inv(16)(p13q22), t(16;16)(p13;q22) или другие диагностические признаки ОМЛ.
Дифференциальная диагностика
1. ГЭ/ГЭС первичные: эозинофилы являются частью неопластического клона (миелопролиферативные опухоли, ОМЛ).
3. Заболевания пораженных при ГЭС →см. выше.
1. Больные с количеством эозинофилов <5000/мкл и без изменений в органах не нуждаются в экстренной циторедукции.
2. ХЭЛ с геном FIP1L1-PDGFRA и реаранжировкой гена PDGFRB : иматиниб. У пациентов с сердечной недостаточностью в течение первых 7–10 дней лечения иматинибом используйте ГКС, чтобы избежать ухудшения состояния функции сердца, вызванного массовым освобождением токсичных белков из гранул эозинофилов.
3. ГЭС без перестановки PDGFRA и PDGFRB : ГКС, напр., преднизон 1 мг/кг массы тела до времени уменьшения количества эозинофилов до пределов нормы и исчезновения симптомов, затем медленно уменьшайте дозу, устанавливая самую низкую эффективную поддерживающую дозу. При реактивном ГЭС → следует лечить основное основное заболевание.
4. В случае неэффективности и при ХЭЛ-БДУ: цитостатики (гидроксимочевина, в случае неэффективности → ИНФ-α, в последствии винкристин или этопозид; → в случае неэффективности → экспериментальное лечение (меполизумаб, алемтузумаб) или алло-ТГСК.
Общий анализ крови (количество эозинофилов должно составлять <500/мкл), исследования, соответствующие органным изменениям (в частности, эхокардиография), молекулярные исследования (у больных с геном FIP1L1-PDGFRA
Хронический лейкоз – это, в первую очередь, сложный патологический процесс, во время которого в клетках нарушается алгоритм их созревания.
Рак крови развивается медленно, в среднем – 10-15 лет. Начало самой болезни может быть незаметным, но с развитием она даёт о себе знать.
Да и проходит она очень разнообразно. Разграничение опухолевых клеток и долгое их развитие – основные характеристики хронического лейкоза.
- Вся информация на сайте носит ознакомительный характер и НЕ ЯВЛЯЕТСЯ руководством к действию!
- Поставить ТОЧНЫЙ ДИАГНОЗ Вам может только ВРАЧ!
- Убедительно просим Вас НЕ ЗАНИМАТЬСЯ самолечением, а записаться к специалисту !
- Здоровья Вам и Вашим близким! Не падайте духом
Симптомы
На ранней стадии лейкоза может наблюдаться следующее:
- слабость и болезненность;
- увеличение размера селезёнки;
- увеличение лимфатических узлов в паховой области, в области подмышек, на шее.
С развитием самой болезни симптомы меняются. Как и сам процесс, они стают сложнее и болезненней.
Позже могут проявится такие симптомы:
- быстрая и неодолимая утомляемость;
- головокружение;
- высокая температура тела;
- потливость, особенно ночная;
- кровоточивость десен;
- анемия;
- тяжесть в подреберье;
- стремительное снижение веса;
- потеря аппетита;
- увеличение печени.
Последние стадии характеризируются частотой инфекционных заболеваний и появлением тромбозов.
Диагностика
Для полной и глубокой диагностики современная медицина представляет целый процесс с использованием разных методов и направлений. Все они базируются на лабораторных исследованиях.
Для начала, проводится анализ крови, ведь именно эта процедура показывает полную картину заболевания пациента.
На этих сведениях и базируется диагноз. При хроническом лейкозе, низкое количество тромбоцитов и эритроцитов, в то время как численность лейкоцитов выше нормы.
После проведения биохимического анализа, картина крови покажет все подробности о сбое функционирования разных органов и их систем. Далее проводятся пункция.
Этот процесс формируется в две стадии:
- пункция костного мозга . На основе результатов данной процедуры проводится утверждение диагноза и возможные методики его лечения.
- пункция спинного мозга . Этот процесс помогает определить опухолевые клетки, ведь они быстро распространяются именно в спинномозговой жидкости. После получения результата формируется программа химиотерапевтического лечения, ведь особенности организма и действия болезни на него у пациентов отличаются.
В зависимости от вида болезни, могут проводиться: иммуноцитохимия, генетические исследования, цитохимия, рентгенологические исследования (в случае, если повреждены действием лейкоза суставы и кости), компьютерная томография (для анализа лимфоузлов брюшной полости), МРТ (осмотр спинного и головного мозга), УЗИ
Классификация
Миеломоноцитарный
Миеломоноцитарный лейкоз – один из разновидностей миеломоноблатного лейкоза, при котором бластные клетки могут быть основой для гранулоцитов или моноцитов.
Этот тип чаще встречается у детей и у людей пожилого возраста.
При этом заболевании анемия проявляется ярче. Постоянная усталость, бледность и непереносимость организма к физическим нагрузкам, кровотечения и возникновение синяков – основные характеристики. Также миеломоноцитарный лейкоз может привести к нейролейкемии (нарушение в работе центральной нервной системы).
Миелобластный
Причина появления – дефект ДНК в клетках костного мозга, которые ещё не созрели. При этом основную причину современные врачи назвать не могут, так как часто возникновение этой болезни может быть последствием действия радиации, отравления бензолом, загрязнение внешней среды. Этот тип может проявиться у людей разного возраста, но его острая форма чаще возникает у взрослых.
Миелобластный лейкоз ведет к неконтролируемому развитию незрелых клеток, которые уже не могут стабильно функционировать. При этом зрелые клетки крови всех видов уменьшаются. Данный тип делится на свои подтипы.
Моноцитарный
Моноцитарный лейкоз – это опухолевой процесс, при котором численность моноцитарных клеток увеличивается. Главная особенность этого типа – анемия, которая очень долгое время может быть единственным симптомом. Часто этот тип лейкоза встречается у людей, которым за 50, или у детей первого года жизни.
Иногда у пациентов с моноцитарным лейкозом встречается диссеминированное внутрисосудистое свертывание. При этом увеличение печени и лимфоузлов почти не происходит, но размер селезенки может увеличиться.
Мегакариоцитарный
Мегакариоцитарный лейкоз – тип лейкоза, когда бластные клетки являются мегакариобластами. Этот вид достаточно редкий. Его часто называют «геморрагическая тромбоцитемия», но при этом кровотечение не всегда встречается у больных. Чаще он характеризируется чрезвычайно активным тромбоцитозом крови.
Распространён у детей с синдромом Дауна, детей до 3 лет, взрослых.
Миелоцитарный росток характеризуется клональностью. Поэтому часто увеличивается селезенка, появляется кровоточивость в дёснах, носовые кровотечения, бледность и резкая усталость, одышка, низкая стойкость к инфекционным болезням, боль в костях.
Эозинофильный
Само название типа говорит, что эозинофильный лейкоз сопровождается процессом увеличения количества эозинофилов. Гиперэозинофильный синдром, бронхиальная астма, крапивница, дерматоз, эозинофильная гранулема костей могут стать причиной данного заболевания. У детей эозинофильный лейкоз проходит с высокой температурой тела, повышением количества лейкоцитов и эозинофилов в крови, увеличением размера селезенки и печени.
Лимфатический
Лимфатический лейкоз – онкологическое заболевание, при котором поражается лимфатическая ткань. Опухоль развивается очень медленно, а процесс кроветворения может быть нарушен только на последних стадиях. Чаще данный тип лейкоза встречается у людей старше 50 лет.
Первый симптом – увеличение лимфатических узлов.
Также достаточно сильно увеличивается селезенка. Общая слабость, частота инфекционных заболеваний и резкое снижение веса также являются симптомами лимфатического лейкоза.
Лечение хронического лейкоза
Возникает вопрос: хронический лейкоз – болезнь проходит или нет?
Лечение лейкоза проводится в зависимости от его типа, группы риска и фазы.
Группы определяются на основе клеточных изменений, распространением болезненного процесса, симптомов. Людям с группой низкого риска последовательное лечение не назначают. Их подвергают тщательному наблюдению. Но при осложнениях или прогрессировании лейкоза лечение определяется, как крайне необходимое.
Больные с промежуточной или высокой группой риска без явных симптомов лечению также не подвергаются. Только при возникновении симптомов развития болезни назначается терапия.
Химиотерапия проводится с использованием «Хлорамбуцила».
При появлении побочных эффектов у пациента данный противоопухолевый препарат можно заменить на «Циклофосфамид» . Реже применяются стероидные препараты. Некоторые пациенты проходят комбинированную химиотерапию.
Противоопухолевые препараты, применяемые в разных комбинациях, уничтожают опухолевые клетки.
Химиотерапию подразделяют на два этапа:
- индукционная терапия . Этот этап очень интенсивный в период 4-6 недель. Если не продолжать лечение, то вызванная индукционной терапией ремиссия может исчезнуть;
- закрепляющая терапия . Она направлена на уничтожение патологических клеток. В этот период пациент принимает препараты, которые понижают стойкость организма к терапии.
Большую роль в лечении хронического лейкоза играет трансплантация костного мозга.
Продуцируемые клетки уничтожаются облучением, а новые вводятся вместе со здоровыми клетками от донора. Сегодня популярна новая методика — био иммунотерапия с применением моноклональных антител, при которой опухолевые клетки уничтожаются без повреждения здоровых тканей.
Прогноз
При миеломоноцитарном лейкозе исход болезни часто благоприятный, 60%детей выздоравливают.
Люди, у которых миелобластный лейкоз без надлежащего лечения погибают. Но современное оборудование и методики могут дать шанс на выживание в зависимости от его разновидности, возраста и общего состояния. Сейчас 50-60% выздоравливают. Результаты статистики выживания людей старшего возраста значительно хуже.
Лимфоидный лейкоз достаточно сложный в лечении. Основные этапы зависят от классификации этого типа. Но в целом, 60-70 % больных выздоравливают.
Моноцитарный лейкоз поддаётся лечению, но довольно трудно. При использовании полихимиотерапии или трансплантации костного мозга шансы на выживание увеличиваются.
Мегакариоцитарный лейкоз является одним из самых тяжелых типов. Почти половина пациентов детского возраста не выживают. У взрослых число излечившихся намного ниже. У детей с синдромом Дауна эта форма лейкоза почти во всех случаях поддаётся лечению.
Пациенты, у которых выявлен лимфатический лейкоз при правильном подборе методики лечения в среднем живут 5-6 лет, иногда даже 10-20, но в результате они умирают от пневмонии, анемии, сепсиса. Лимфоцитарный лейкоз редко встречается у взрослых, но при этом составляет половину лейкозов у детей. Этот тип поддается лечению.
Лейкемоидными реакциями эозинофильного типа называют увеличение числа эозинофилов в периферической крови более 0,45х109/л. Количество незрелых эозинофилов (метамиелоциты и миелоциты) при этом повышается очень редко. Эозинофильные лейкемоидные реакции занимают второе место по встречаемости после лейкемоидных реакций нейтрофильного типа. В 1962 г. И.А. Кассирским был предложен термин «большие эозинофилии крови», под которым подразумевалось увеличение содержания эозинофилов в периферической крови более 15% при нормальном или умеренно повышенном уровне лейкоцитов, что может соответствовать нынешнему пониманию лейкемоидных реакций.
Основные причины эозинофилии, которые могут способствовать развитию эозинофильных лейкемоидных реакций, следующие.
1. Аллергические состояния (бронхиальная астма, экзема, крапивница, сенная лихорадка, аллергический ринит, пищевая аллергия).
2.
Желудочно-кишечные заболевания (эозино-фильный гастроэнтерит, неспецифический язвенный колит, эозинофильный перитонит).
9. Онкогематологические заболевания: острый лимфобластный лейкоз, хронический миелолейкоз, лимфогранулематоз, Т-клеточная лимфома/лейкоз взрослых, Т-клеточная лимфобластная лимфома; гиперэозинофильный синдром и хронический эозинофильный лейкоз.
10. Легочная эозинофилия.
11. Острая или нарастающая надпочечниковая недостаточность.
12. Конституциональная эозинофилия: бессимптомная эозинофилия у здоровых людей.
При острых заболеваниях и состояниях количество эозинофилов больше, чем при хронических.
Эозинофилия выявляется у 30-80% пациентов с астматическим вариантом узелкового периартериита, 20% больных лимфогранулематозом, 20-30% больных ХМЛ, 30% больных, получающих хронический гемодиализ, и в 10% случаев - РеА.
Гиперэозинофилия часто сопровождает миело-пролиферативные заболевания или является одним из основных лабораторных проявлений при гипер-эозинофильном синдроме и хроническом эозинофильном лейкозе, а также при миелоидных и лимфоидных неоплазиях, ассоциированных с эозинофилией. Умеренная эозинофилия может сопровождать некоторые лимфомы, включая лимфому Ходжкина, Т-клеточную лимфобластную лимфому и Т-клеточную лимфому/лейкоз взрослых. В таких случаях частыми индукторами эозинофилии служат ГМ-КСФ, ИЛ-3 или ИЛ-5, продуцируемые лимфомами.
При вторичной гиперэозинофилии количество гемопоэтических клеток в норме, а гиперэозинофилия является цитокинзависимой, чаще связанной с гиперпродукцией ИЛ-6. Секреция ИЛ-6 может быть причиной реактивной эозинофилии у пациентов с метастазирующей мела-номой. В то же время ИЛ-6 может свидетельствовать не только о реактивном характере эозинофилии, но и о возможности хронического эозинофильного лейкоза. ГМ-КСФ может играть роль в развитии гиперэози-нофилии у пациентов с крупноклеточной карциномой грудной клетки с метастазами в легкие. Необходимо отметить также, что эозинофилия может быть одним из ранних признаков других солидных опухолей (опухоли толстой кишки, щитовидной железы).
Особого внимания заслуживает высокая эозино-филия в периферической крови у больных острым лимфобластным лейкозом, когда она является первым и нередко единственным симптомом заболевания. В этих случаях бластемия появляется позднее, чем эозинофилия. Исследование аспирата костного мозга (морфологический и цитохимический анализ) позволяет поставить диагноз острого лейкоза и подтвердить реактивный характер эозинофилии.
Относительная гиперэозинофилия может быть также маркером острой или нарастающей надпочечниковой недостаточности, что зарегистрировано при обследовании у 23-25% реанимационных больных с повышенным количеством эозинофилов.